Chronické selhání ledvin je onemocnění ohrožující život, u něhož je nutné, aby se přirozená funkce ledvin nahradila dialýzou nebo transplantací. Přitom přes 40 % lidí s chronickým onemocněním ledvin o své nemoci vůbec neví a do péče odborníků se dostává pozdě. Problém je vedle špatné edukace pacientů i chybějící screening pro rizikové skupiny a nespolupráce praktických lékařů s nefrology. Na toto téma diskutovali odborníci na semináři „Perspektiva pacientů s chronickým onemocněním ledvin v ČR“ pořádaném Výborem pro zdravotnictví Poslanecké sněmovny Parlamentu ČR.
Diagnostika chronického onemocnění ledvin, kterým v Česku trpí až 10 % populace je u nás nedostatečná, zdravotní problém nebývá u pacienta rozpoznán včas a do péče odborníků jej pošle až kolaps. Podle nefrologů vstupuje 42 % pacientů do dialyzačního programu takzvaně z ulice. To znamená, že o onemocnění svých ledvin vůbec nevědí. Odborníci tuto situaci chtějí změnit a navrhují pro rizikové skupiny screeningové vyšetření. Včas zachycené onemocnění je totiž možné pomocí léků vyléčit, stabilizovat nebo nutnost náhrady funkce ledvin alespoň výrazně oddálit.
V roce 2013 zahájilo dialyzační léčbu 818 nemocných, kteří o své nemoci nevěděli nebo nebyli sledováni. Skutečnost, že pacienti přichází pozdě, pak vede k malému podílu transplantací před dialýzou, malému podílu břišní dialýzy, vyšší morbiditě a mortalitě, delší hospitalizaci a tudíž i k výrazně vyšším ekonomickým nákladům.
Mohlo by vás zajímat
„Příčinou pozdní diagnózy je i to, že o onemocnění se ví, ale pacienti nejsou předáni do péče nefrologa,“ stěžuje si na spolupráci odborníků s praktickými lékaři profesor Vladimír Tesař, přednosta Kliniky nefrologie 1. LF UK. S ním souhlasí i předseda České nefrologické společnosti profesor Ivan Rychlík:„Jedním z hlavních cílů nefrologické společnosti je spolupráce s ostatními odborníky. S praktickými lékaři jsme jednání v minulosti vedli, ale v současné době spolupráce bohužel ustala. Je velmi těžké spolupráci udržet v době, kdy jedním z důležitých faktorů je soutěž o platbu za pacienta.“
Zatímco chronické onemocnění ledvin je časté (více než 10 %), chronické selhání ledvin je vzácné (0,1 %) a je považováno za léčebný neúspěch, k němuž dochází právě vinou pozdní diagnózy, nedostatečných léčebných možností či nedostatečného využití existujících možností.
Přibývá pacientů s nezvratným selháním ledvin
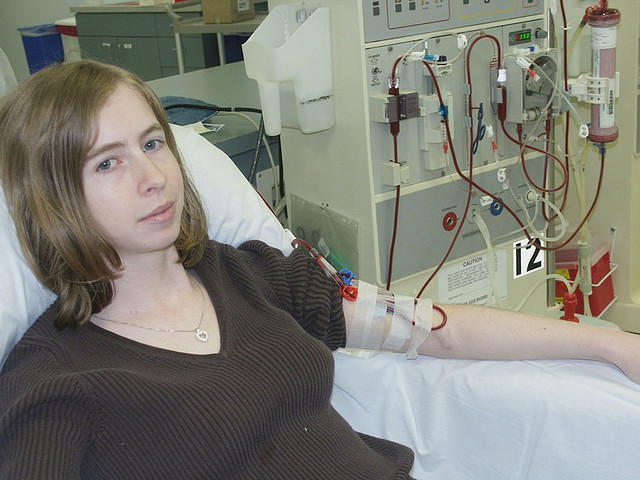
Podle České nefrologické společnosti bylo v roce 2004 na hemodialýze 408 pacientů z milionu, v roce 2013 to bylo již 552. Přitom hemodialýza je velmi náročná, probíhá 3x týdně po dobu 4 – 5 hodin většinou v dialyzačním centru, pacient je vesměs dopravován sanitkou. Nemocní léčení hemodialýzou jsou převážně starší lidé, a jak odborníci poznamenávají, kvalita života lidí na dialýze je výrazně snížená, pohybuje se na 20 procentech ve srovnání se zdravým člověkem.
Podle světových statistik počet lidí trpících některou formou poškození ledvin stále narůstá, zejména pak z důvodů stárnutí populace. Onemocnění ledvin vyžadující dialyzační léčbu je finančně velmi nákladné, spotřebovává 4 % prostředků určených na zdravotní péči v ČR. „Pacienti, kteří přicházejí z ulice, zatěžují náš zdravotní systém ještě více, jsou o 10 % nákladnější oproti pacientům plánovaným,“ uvádí MUDr. Jana Skoupá z Medicínského datového centra 1. LF UK Praha.
Transplantace jako nejlepší léčba
„Pro zdravotní systém je dobré snížit počet pacientů, u kterých je nutno bezodkladně zahájit dialyzační léčbu, aniž by bylo možno ještě využít jiné možnosti léčby,“ vysvětluje prof. Ondřej Viklický, přednosta Kliniky nefrologie Transplantačního centra IKEM v Praze. Vzhledem k tomu, že tito pacienti neprošli predialyzačním obdobím, tedy obdobím, kdy by byli v péči odborných lékařů, neměli čas se seznámit se všemi variantami léčby. „Kromě hemodialýzy prováděné zpravidla v nemocnici, existuje také peritoneální (břišní) dialýza, při níž se pacient léčí v domácím prostředí. Ačkoli tento typ dialýzy umožňuje větší samostatnost, dává šanci dále pracovat a cestovat, v ČR ho v současnosti využívá pouze 8 % dialyzovaných pacientů, což je v porovnání se zahraničím výrazně méně. Například ve Velké Británii používá peritoneální dialýzu 36 % a ve Skandinávii 38 % z dialyzovaných pacientů. Pro pacienty, kterým selhaly ledviny, je ale nejlepší variantou léčby transplantace. Tu je nejlepší připravovat ještě před zahájením dialyzační léčby, někdy se dokonce lze dialýze správným načasováním transplantace vyhnout,“dodává profesor Viklický.
Odborníci se shodují, že transplantace je nejlepší formou léčby jak pro pacienta, tak nejefektivnější pro pojišťovny. Zatímco pacient na dialýze stojí stát 800 000 Kč ročně, transplantovaný pacient o půl milionu méně. Podle údajů VZP jsou transplantace levnější variantou léčby s finanční návratností 1,5 až 3 roky.
Transplantace ledviny se u nás provádějí jak od zemřelého tak od žijícího dárce. V ČR však jen 10 % ze všech dialyzovaných podstoupí transplantaci. Transplantovaná ledvina funguje 10 až 15 let a doba přežití oproti pacientům na dialýze je dvojnásobná. Transplantace ledviny by podle lékařů měla být nabízena těm, kteří jsou schopni transplantaci podstoupit, jako první volba. Problémem však zůstává nedostatek dárců.
V ČR existuje celkem 103 dialyzačních středisek, ke konci roku 2013 bylo v dialyzačním léčení 6310 pacientů, peritoneální dialýzou bylo léčeno pouze 518 pacientů. V roce 2014 bylo transplantováno 507 nemocných, z toho 63 od žijících dárců.
Po padesátce na vyšetření kreatininu
„Vyhledávat pacienty s poškozením ledvin by měli v rámci preventivního screeningového vyšetření , tedy během pravidelných preventivních prohlídek, už praktičtí lékaři. V současnosti prováděné vyšetření však není dostačující. K odhalení chronického onemocnění ledvin nestačí jen vyšetření vzorku moči, které se provádí již nyní, ale i změření hladiny kreatininu v krevním séru, které přinese informaci, zda ledviny správně plní filtrační funkci,“ poukazuje na nedostatečný záchyt pacientů profesor Tesař. Výsledky rozboru hladiny kreatininu v krvi totiž ukáží, jaká léčebná opatření je třeba zahájit. Například u pacienta, u něhož se zjistí středně těžká ledvinová nedostatečnost (chronické selhání ledvin ve třetím stádiu, když filtrační schopnost ledvin klesá pod 1,0 ml/s), by měl lékař věnovat zvýšenou pozornost podrobnějšímu vyšetření ledvin, které by objasnilo příčinu tohoto stavu. Pacienty s těžkou ledvinovou nedostatečností (chronické selhání ledvin ve čtvrtém stádiu), kdy filtrační schopnost ledvin klesla pod 0,5 ml/s by již měl praktický lékař bezpodmínečně poslat k nefrologovi, aby bylo možné zahájit predialyzační péči.
Zvýšenou pozornost je třeba věnovat rizikovým osobám, tedy lidem nad 50 let věku, s hypertenzí, diabetem, obézním, kuřákům, pacientům s onemocněním srdce a cév a pacientům s onemocněním ledvin v rodině. „Cena laboratorního vyšetření na stanovení sérové koncentrace kreatinu se pohybuje kolem sedmnácti korun na pacienta. Pokud díky němu zachytíme problémy s ledvinami včas, nejenže pacientům vhodnou péčí uchováme funkci ledvin co nejdéle, ale navíc ušetříme výrazné prostředky, které by jinak stát vyplatil na dialyzační péči,“ vysvětluje profesor Tesař s tím, že proto navrhuje změnu Vyhlášky o preventivních prohlídkách a Vyhlášky o dispenzární péči. Konkrétně by šlo o vyšetření sérového kreatininu u lidí nad 50 let věku, kteří by na toto vyšetření měli nárok jednou za pět let.
Přinese-li rozšíření screeningu snížení počtu pacientů „z ulice“ nemělo by podle odborníků dojít k signifikantnímu navýšení nákladů. Pacient „z ulice“ je jednoznačně nákladnější oproti pacientovi s plánovanou iniciací dialyzační léčby. K důvodům vyšší nákladnosti patří vyšší podíl infekcí, horší prognóza, zejména v prvních dvou letech a komplikovanější vytvoření přístupu. Odhadovaný rozdíl v celkových nákladech je kolem 60 tisíc Kč v prvním roce.
Důvody pro zavedení screeningu jsou podle odborníků jednoznačné. Toto onemocnění je závažný zdravotní a ekonomický problém, který má časnou asymptomatickou fázi, takže pacient, kterého nic nebolí, netuší, že je nemocný.“Navíc má předvídatelný průběh a existují nákladově efektivní léčebné postupy, jak vývoj onemocnění ovlivnit,“uzavírá profesor Tesař.
Zdena Kolářová