Jaká je role lidského faktoru při vzniku chyb ve zdravotnictví? Není fakt, že lékaři, sestry i ostatní zdravotníci se náročně a dlouhodobě vzdělávají garancí „bezchybnosti“ ? To je téma dnešního příspěvku.
Mohlo by vás zajímat
Kazuistika
V krajské nemocnici v N je na chirurgickém oddělení hospitalizována 16 letá Aneta, která byla před 6 dny operována pro flegmonosní appendicitidu. Po operaci byla léčena nitrožilně podávanými antibiotiky. Dnes lékař ordinoval ukončení této léčby a právě byla aplikována poslední dávka antibiotika. Sestra chce propláchnout infusní set fyziologickým roztokem, aby pacientce byla aplikována plná dávka léku. Stomililitrové infusní láhve jsou skladovány v kabinetu v místnostis sester – nejsou však odděleny dle obsahu a tak sestra omylem na infusní set nasazuje koncentrovaný roztok KCl a naplno otevírá regulátor průtoku. U pacientky dochází k srdeční zástavě, resuscitace je pro neúspěšnost posléze ukončena. Management nemocnice celou záležitost označil za tragický následek lidského selhání s tím, že se nejedná o systémové pochybení a sestra byla okamžitě propuštěna.
Až do začátku 90. let minulého století byl zájem o roli lidského faktoru při pochybeních ve zdravotnictví velmi malý, na rozdíl například od oblastí průmyslu a služeb s vysokou mírou potenciálního rizika ( letecká, železniční a námořní doprava, jaderné elektrárny, chemický průmysl apod.). Důvod je jasný – při vzniku neštěstí v některé z „klasicky rizikových“ oblastí dochází k velkým ztrátám na životech, majetku i životním prostředí a proto vzbuzují velkou společenskou i politickou pozornost.
Příležitost dělá – chybujícího
Studie proběhlé v 80. a 90. letech dvacátého století, zejména pak shrnutí těchto studií v materiálu Institute of Medicine v USA v roce 1999 ukázaly, že pochybení při poskytování zdravotní péče sice na první pohled nemají tak devastující účinek jako kupříkladu havárie jaderné elektrárny či pád letadla, ale jejich četnost je natolik vysoká, že představují významný zdravotní, sociální, organizační a v neposlední řadě i ekonomický problém.
Z publikovaných prací vyplývá, že role lidského faktoru při vzniku nehod v rizikových oblastech lidské činnosti se mezi roky 1960 a 1990 zvýšila více než čtyřnásobně (z 20 na více než 90 %). Tento nárůst lze vysvětlit vyšší spolehlivostí používaných technologií a rovněž vyšší kvalitou analýz prováděných k zjištění příčin nehod. Více než devadesátiprocentní zastoupení lidského faktoru není překvapující – selhávající systémy jsou lidmi navrhovány, vyráběny, obsluhovány, udržovány, organizovány a spravovány. Tak vysoký podíl lidského pochybení není důsledkem nedbalosti, nedostatku kvalifikace či nepozornosti, ale spíše je dán počtem příležitostí, při kterých může k selhání dojít. Bez ohledu na to, jaký je přesný podíl lidského faktoru na vzniku nehody, je nepochybné, že chování lidí je při vzniku rizika v jakémkoli komplikovaném systému (včetně poskytování zdravotní péče) faktorem nejvýznamnějším.
Ještě nedávno by se pojem „lidský faktor“ používal jako jediný pojem zahrnující veškeré formy lidské aktivity vedoucí k nebezpečnému postupu. V současné době se tyto formy analyzují a diferencují (chybné úkony, přehlédnutí, chyby, porušení pravidel), včetně identifikace jejich psychologické příčiny a možných preventivních mechanismů. Navíc se nelze soustředit pouze na lidská pochybení, která byla bezprostřední příčinou nehody – z vyšetřování velkých neštěstí (například havárie černobylské jaderné elektrárny, havárie raketoplánu Challenger, havárie tankeru Exxon Valdez) jasně vyplývá, že lidská selhání jako příčina těchto neštěstí se objevují v celé řadě forem na různých místech příslušné organizace a jsou rozprostřena i v čase, který až o několik let neštěstí předchází.
Klasifikace chyb
Lidské chyby lze klasifikovat buď podle jejich důsledku, nebo podle předpokládaných příčin. Chybu při poskytování zdravotní péče lze nejčastěji popsat podle jejího důsledku (např. podání nesprávného léku nebo přerušení nesprávné cévy během operačního výkonu). Kausální klasifikace chyb vychází z možných psychologických mechanismů ovlivňujících vznik pochybení.
Chybu lze obecně definovat jako selhání plánu určeného k dosažení daného cíle. K tomuto selhání muže dojít dvěma způsoby:
a) plán je správný, ale jeho jednotlivé kroky neprobíhají tak, jak mají. Sem patří chyby výkonové, obvykle jsou nazývány pojmy „chybný úkon“, nebo „výpadek“. Pojem chybný úkon se vztahuje na činnosti, které lze jasně popsat a obvykle k němu dochání v důsledku nepozornosti (například výběr léku s nesprávným obsahem účinné látky). Výpadky jsou procesy interní a jsou způsobeny poruchami paměti.
b) plán činnosti je nesprávný z hlediska dosažení daného cíle. Přitom jednotlivé kroky probíhají správně. Pro tyto chyby se používá termín „pochybení“ – příkladem může být situace, kdy nemocnice nazavede plošně označování strany před operacemi na párových orgánech.
Při analýze jakékoli chyby pozorujeme nějakou formu odchylky či neshody. V případě chybných úkonů a výpadků se jedná o odchylku proti plánovanému postupu – k selhání dochází v oblasti vlastního výkonu. Jindy jsou jednotlivé činnosti zcela ve shodě s plánem, ale plán sám se odchyluje od postupu přiměřeného k dosažení daného cíle. Selhání zde je na vyšší úrovni než v předcházejícím případě – jedná se o plánování, formulování záměru, úsudek a řešení problémů – hovoříme o pochybení, chybách plánování či plánovacích.
Chybné úkony a výpadky se objevují nejčastěji při provádění rutinních víceméně automatických činností ve známých podmínkách a prostředí. Prakticky vždy k nim dochází při odpoutání pozornosti jedince – ať už vyrušením jinou aktivitou nebo soustředěním myšlenek na jiný problém. Často je vyvolá nějaká změna (v plánu samotném, nebo v uspořádání místa, kde se činnost provádí).
Aktivní a latentní chyby
Rozdíl mezi aktivními a latentními chybami je dán dobou během které se projeví negativní důsledek chyby pro bezpečí pacientů. U aktivních chyb je důsledek prakticky okamžitý, u latentních chyb může uplynout velmi dlouhý čas – i několik let.
Aktivní chyby jsou rizikové činnosti (chyby, porušování pravidel), které vykonává jedinec bezprostředně pečující o pacienta (lékař, laborant, zdravotní sestra apod.) – a to prakticky nepředpověditelně. Sem patří například chování v důsledku náhle se objevivší duševní nemoci, kriminální chování s cílem poškodit pacienty apod.
Latentní chyby vznikají jako důsledek rozhodnutí učiněných na vyšší úrovni řízení dané organizace obvykle s nedostatečným důtrazem kladeným na proaktivní řízení rizik. Jejich negativní důsledek může být „uspán“ na dlouhou dobu a projeví se až například ve vhodné kombinaci s místními faktory (např. nevhodně vypracovaný evakuační řád až v případě požáru, nebo – v našem případě – nebostatečné proaktivní vyhodnocení rizika nechráněného skladování koncentrovaného KCl na lůžkovém oddělení). Je pak jen otázkou času, kdo bude mít tu smůlu a vystoupí jako herec ve špatně napsaném scénáři.
Na rozdíl od aktivních chyb jsou ty latentní preventabilní – efektivní prevence vyžaduje, aby se daná organizace systematicky zajímala o to, jaká rizika mohou vznikat a v případě, že existuje pravděpodobnost, že by k ohrožení mohlo dojít, jaká jsou efektivní ochranná opatření. Kdyby toto udělali zástupci managementu nemocnice z naší kasuistiky a například zajistili oddělení skladování koncentrovaných elektrolytů, nemuselo dojít k fatálnímu pochybení.
Etiologie neštěstí v organizaci
Schéma č. 1 zobrazuje mechanismus vzniku neštěstí v organizaci – kauzalita probíhá zleva doprava. Proces vzniku neštěstí začíná negativními důsledky organizačních pravidel (plánování činností, časový rozvrh činností, tvorba vnitřních předpisů, udržování majetku, komunikace mezi jednotlivými pracovišti apod.). Takto vzniklé latentní chyby postupují řadou kanálů uvnitř organizace a jednotlivých pracovišť až na konkrétní pracovní místo (operační sál, pokoj pacienta), kde v jejich důsledku vznikají podmínky usnadňující vznik chyb či porušování předpisů (např. nedostatečné obsazení směn pracovníky, nepřiměřená pracovní zátěž, špatné přístrojové vybavení atd.). V řadě případů k chybám či k porušení předpisů dojde, ale jen v několika málo případech tyto rizikové činnosti proniknou ochrannými mechanismy a povedou k poškození pacienta – většinou je „zachráncem“ bdělý kolega zdravotník, může to být například i pacient upozorňující na to, že „bere ty modré tabletky“ nebo „operovat mu ale měli levé, ne pravé koleno“. Fakt, že různé vnitřní předpisy zabývající se bezpečím pacientů i zaměstnanců či existující standardy mohou být nesprávné jak díky latentním tak aktivním chybám, je ilustrován šipkou, která spojuje organizační procesy přímo s ochrannými mechanismy.
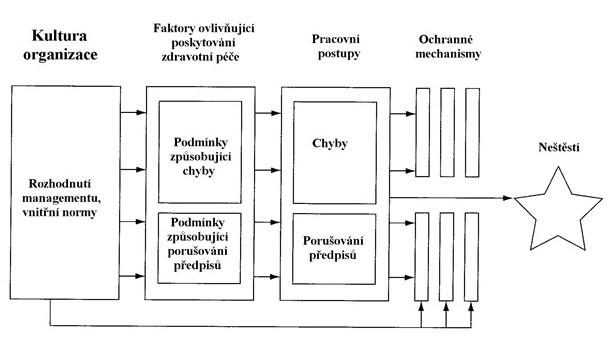
V tomto schématu jsou pracovníci jako hlavní reprezentanti ochranných mechanismů zobrazeni až na samém konci řetězce vzniku neštěstí – tedy spíše jako „dědici“ než jako „tvůrci“ faktorů vedoucích k němu. Takové schéma na první pohled vypadá, jako by veškerá vina za neštěstí příslušela managementu zařízení. Taková interpretace by nebyla správná z následujících důvodů:
1) I když je určení viníka často po emocionální stránce uspokojivé, prakticky nikdy nevede k zavedení účinných preventivních opatření. Vina znamená „zločin“ a se zločinem se obvykle vypořádáváme trestáním. Takové řešení není však na místě v situaci, kdy pracovníci, kteří se podíleli na vzniku neštěstí nechybovali úmyslně.
2) Manažerská rozhodování na vyšší úrovni řízení vycházejí z ekonomických, politických i provozních omezení – jedná se prakticky vždy o kompromisní rozhodnutí. Je tudíž zákonité, že součástí jakéhokoli strategického rozhodnutí je jistý negativní dopad na bezpečí určité části daného systému. To neznamená, že všechna strategická rozhodnutí mají uvedený nedostatek, ale řada jich jej mít bude. Ale i taková rozhodnutí, která jsou v době, kdy jsou přijímána, pokládána za bezproblémová z hlediska ovlivnění bezpečí, mohou způsobit riziko při vlastní aplikaci (např. nedostatečné reálné procvičování dobře naplánované evakuace nemocnice). Vzniku latentních chyb nelze předejít – lze jedině identifikovat jejich možná rizika předtím, než v kombinaci s místními podmínkami dojde k narušení obranných mechanismů a k následnému neštěstí.
Další komplikací při poskytování zdravotní péče je fakt, že se na ní podílí velký počet organizací – schéma č. 1 popisuje situaci v jedné izolované organizaci – realita bývá mnohem složitější.
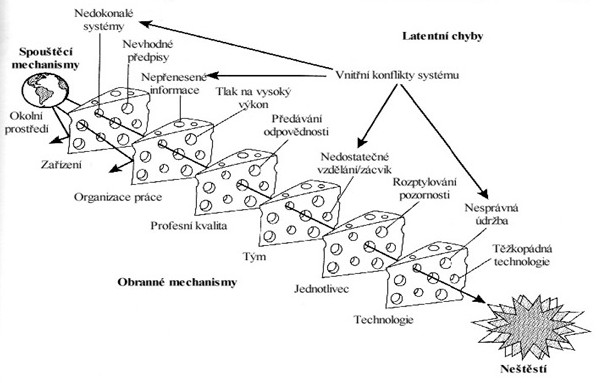
Ilustrativnější je schéma č. 2 (Reason, 1990), které uvádí příklad konkrétních rovin ochranných mechanismů, při jejichž narušení a vzájemné kombinaci těchto narušení dochází ke vzniku neštěstí – například poškození pacienta. Tato teorie kumulace narušení jednotlivých ochranných mechanismů se často nazývá „teorie ementálského sýra“ („swiss-cheese theory“) a stala se východiskem pro argumentaci pro zavádění systémů prevence rizika v organizacích s vysoce rizikovou činností – primárně v letecké dopravě, v provozu jaderných elektráren a v neposlední řadě ve zdravotnických zařízeních.
Vzdělávat je třeba i management
Riziko pochybení jednotlivců ve zdravotnictví je tedy (podobně jako ve srovnatelných oblastech lidské činnosti) nemalé. Současně však již existuje řada studií analyzující míru rizika při nejrůznějších činnostech a existuje i řada příkladů procesů, které míru rizika minimalizují. Časté reakce na vznik pochybení – totiž, že se jedná o izolovaný exces a nikoli systémový problém – nejsou tedy korektní ani věcně správné. Víme-li totiž, že například nevhodné skladování koncentrovaných elektrolytů je rizikové a nezavedeme preventivní opatření jiná, než výzvy k personálu „aby si dával pozor“, jedná se o systémový problém. Je tedy na místě vzdělávat v prevenci rizik nejen jednotlivé zdravotníky, ale zejména zástupce managementu všech úrovní.
Přes obrovský pokrok zdravotnických technologií je (a dlouhou dobu zůstane) role lidského faktoru při poskytování zdravotní péče zásadní – z toho logicky vyplývá, že je nutno počítat se vznikem nejrůznějších typů pochybení.
David Marx