Čekací listiny na transplantace jsou v Evropě stále delší, zatímco potenciálních dárců ubývá. Důvodem je méně nehod a kardiovaskulárních chorob, které by vyústily v možné dárcovství. Problémem, jak tuto disproporci narovnávat, se zabýval jeden z programů evropského projektu ACCORD. Zdaleka ne všichni lidé, kteří by se totiž mohli stát dárci, se jimi skutečně stanou – k tomu, aby byl jejich potenciál skutečně využit, je třeba zlepšit spolupráci intenzivistů a dárcovských koordinátorů. Nakolik se za poslední tři roky podařilo situaci zlepšit, představili odborníci na závěrečné konferenci ACCORD, která se konala na začátku června v Madridu. Exkluzivně se jí zúčastnil i Zdravotnický deník.
„Klinická rozhodnutí učiněná během péče mají zásadní dopad na možnost dárcovství, což platí jak u dárcovství po smrti mozku, tak po zástavě oběhu. Když například pacient po mozkové smrti nebude napojen na dýchací přístroj nebo nepodstoupí neurologický test, nesplní kritéria mozkové smrti,“ vysvětluje Chris Rudge, šéf skupiny zabývající se transplantacemi a dárcovstvím při britském ministerstvu zdravotnictví.
Na konci roku 2013 bylo na čekacích listinách na orgány v EU celkem 63 tisíc pacientů, zemřelých dárců bylo celkem 9912. Ačkoliv ale v Evropě celkový počet potenciálních dárců klesá, reálný počet roste – od roku 2004 do roku 2013 kontinuálně stoupl o 18 procent. Důvodem je právě to, že se státy postupně učí využívat stále vyšší počet potenciálních dárců. Nejlépe to jde Španělsku (loni mělo 36 zemřelých dárců na milion obyvatel), Chorvatsku (33,5 dárce) či Francii (26 dárců), nad průměrem EU (19,7 dárce) se přitom umístilo i Česko s 20,4 zemřelými dárci na milion obyvatel. Za zvýšením v posledních letech v některých zemích přitom stojí také projekt ACCORD, který se zaměřil na zlepšení spolupráce mezi odborníky v intenzivní péči a dárcovskými koordinátory.
Mohlo by vás zajímat
Španělská revoluce v počtu dárců po zástavě oběhu
„Péče v každé zemi je jiná, takže jsme chtěli poznat rozdíly a s jejich znalostí zjistit, jak by se dal zvýšit počet dárců. Do studie jsme zapojili 67 nemocnic z 15 zemí a získali jsme data o 1670 zemřelých pacientech. Díky údajům jsme pak byli schopni identifikovat, co se v každé zemi a nemocnici děje,“ popisuje Rafael Matesanz, ředitel španělské Národní transplantační organizace, která měla projekt ACCORD na starosti.
Španělsko přitom do projektu zapojilo 17 nemocnic, poznatky, které se díky tomu podařilo získat, jsou ale šířeny mezi další odborníky.
„V posledních osmi letech jsme ve Španělsku vyškolili 900 mladých intenzivistů, za sedm let jsme také vytrénovali přes 5000 lékařů na pohotovostech. Díky tomu jsme byli schopni nastartovat program dárcovství po zástavě oběhu a pomocí programu ACCORD jsme zjistili dárcovský potenciál také mimo jednotku intenzivní péče. Nyní máme 71 nemocnic, které využívají získané poznatky. Je to revoluce v dárcovství a transplantacích ve Španělsku, protože se za první čtyři měsíce tohoto roku zvýšil počet dárců po zástavě oběhu skoro o 70 procent,“ konstatuje Rafael Matesanz s tím, že loni mělo Španělsko 200 dárců po zástavě oběhu, letos jich pak podle odhadů bude 350.
Jak vlastně program probíhal? Pro získání potřebných dat byly jednotlivým zapojeným zemím a nemocnicím rozeslány dotazníky. V jejich rámci se zjišťovalo např. to, jaká je v daném státě definice smrti, jak se smrt diagnostikuje, jakým způsobem je pečováno o potenciální dárce či jaká jsou odborná či etická doporučení. Jednotlivé ukazatele pak byly srovnány se skutečným počtem zemřelých dárců. „Zjistili jsme, že zde není žádná nebo jen malá spojitost. Není to totiž o tom, zda má daná země zákony či doporučení, ale o tom, jestli tyto věci skutečně ovlivňují to, co lékaři v nemocnicích dělají. Proto jsme se podívali na to, co se děje přímo na tomto poli,“ říká Paul Murphy, který se dárcovství věnuje v britské Národní zdravotní službě.
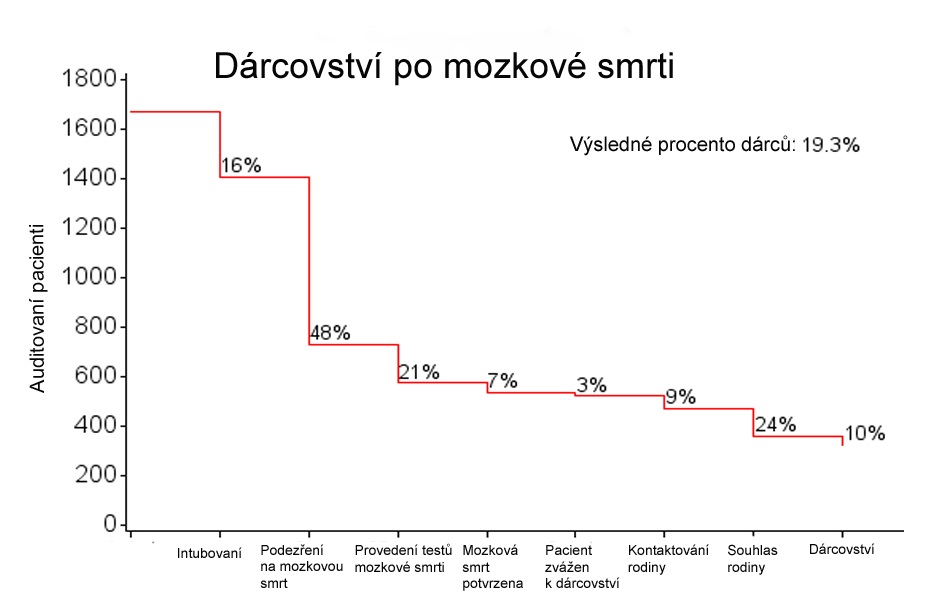
Zapojené nemocnice proto dostaly také dotazníky týkající se jednotlivých zemřelých pacientů. U celkem 1670 lidí ve věku od dvou měsíců do 80 let se zjišťovalo, jak byli léčeni, zda bylo vzato v úvahu možné dárcovství či jaké byly učiněny kroky, aby k němu mohlo dojít. Pokud se potenciální dárce nestal skutečným dárcem (těmi se stalo celkem 23 procent pacientů), vyhodnotilo se, ve které fázi procesu stala chyba.
Problém s rozpoznáním dárce i se souhlasem rodiny
Jaká byla zjištění? Celkem 16 procent pacientů nebylo v době smrti napojeno na mechanickou podporu dýchání (nejvyšší procento nenapojených bylo v Estonsku, na nule naopak bylo Irsko a Lotyšsko). V 59 procentech případů, kdy podpora použita nebyla, odůvodnili zdravotníci postup tím, že by pacientovi kvůli závažnosti jeho stavu nepřinesl benefit, 21 procent pak uvedlo, že ho nepovažovali za vhodný. Dalším bodem nezbytným k dárcovství je test smrti mozku, ten ale nebyl proveden u 21 procent pacientů (nejčastěji chyběl v Nizozemí, ve více než 90 procentech ho prováděli ve Španělsku a Itálii). Mezi nejčastější uváděné důvody patřily medicínské kontraindikace, srdeční a dýchací nestabilita či srdeční zástava předtím, než mohl být test proveden, ve více než 11 procentech však bylo důvodem zamítnutí rodiny. Celkově u 24 procent dárců po mozkové smrti odmítla rodina dárcovství povolit. Ve výsledku se dárci stalo 19,3 procenta auditovaných pacientů.
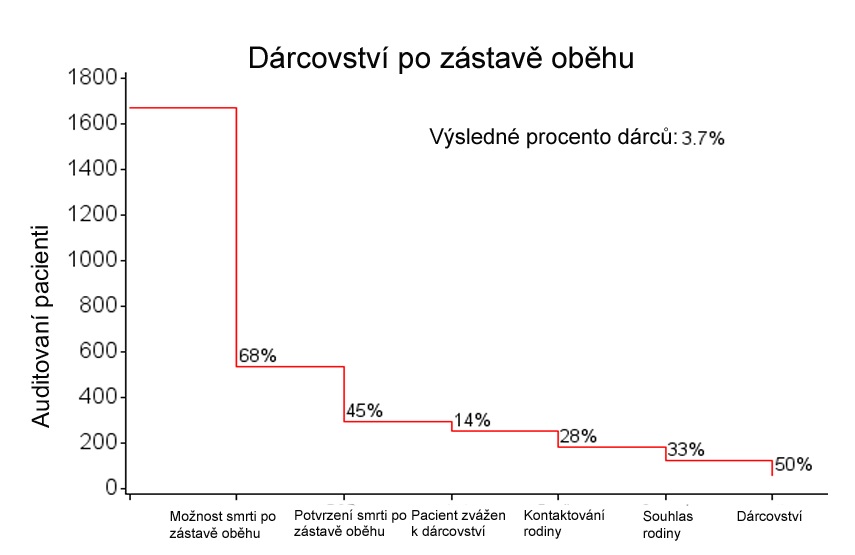
Pacienty, kteří nebyli intubováni, zároveň u nich nastala smrt mozku a nekontrolovaná zástava srdce, bylo také možné zařadit mezi potenciální dárce po zástavě oběhu. Kritéria pro další kroky směrem k dárcovství po zástavě oběhu splnilo něco málo přes 500 pacientů, tedy 32 procent. Z nich byla ovšem jen u poloviny vzata v úvahu možnost, že by se mohli stát dárci (dělo se tak jen v šesti z 15 zapojených zemí, v některých státech není tento typ dárcovství dokonce ani povolený), další překážkou byl opět souhlas rodiny. Dárcovství po zástavě oběhu se tak povedlo jen u 3,7 procenta pacientů.
„Celkový počet dárců by byl mnohem vyšší, kdybychom postupy v praxi alespoň částečně sjednotili,“ konstatuje Paul Murphy.
Jednorázová opatření nestačí
Že se podmínky a přístup skutečně mění nemocnice od nemocnice, potvrdili i zástupci jednotlivých zařízení, která se do programu zapojila. Ti po analýze sebraných dat vytvořili pro své pracoviště plán, jak odstranit překážky v dárcovství. Ten byl následně implementován v 56 nemocnicích.
Např. v nemocnici San Camillo v Římě měli podle tamní lékařky Earthy Fellerové mimo jiné problém s velkým počtem pacientů a nedostatkem personálu, takže potenciální dárci často nebyli rozpoznáni. Proto vznikl plakát, který zdravotníkům připomíná, za jakých podmínek by u pacienta měli zvážit možnost dárcovství a koho případně kontaktovat.
Naopak v nemocnici královny Viktorie v Newcastlu ve Velké Británii byl jako největší problém shledán nesouhlas rodiny zemřelého s dárcovstvím. Zatímco počet souhlasů u dárců po smrti mozku zůstal po speciálním školení zdravotních sester stejný (62 procent souhlasů před a 63 procent po školení), u dárců po zástavě oběhu stouplo procento souhlasů téměř dvojnásobně – ze 45 na 80 procent.
Zlepšit situaci se povedlo také v nemocnici Vall d´Hebrón v Barceloně. Zatímco na začátku projektu se tam dárci stalo 26 procent auditovaných pacientů, po rozpoznání problémů a krocích směrem k jejich nápravě se počet zvedl na 43 procent. Bohužel, jak podotýká lékařka Teresa Pontová, jednorázová opatření, jako je vyškolení personálu, nejsou zdaleka vše – situace v nemocnici se totiž po čase vrátila na původní úroveň a ve třetí fázi programu se dárci stalo opět jen 24 procent kontrolovaných pacientů. Proto je podle lékařky potřeba aktualizovat postupy, motivovat zdravotníky či systematicky provádět revize.
V ČR dárcovství na podzim podpoří dvě akce
I když se české nemocnice do programu ACCORD nezapojily, vytěžit potenciál zemřelých dárců se pochopitelně snažíme i u nás. „Co se týče dárcovství po mozkové smrti, ze studií ze světa víme, že potenciál je na 40 až 50 dárcích na milion obyvatel – my jsme někde na polovině. Jsou země, které mají aktivnější program, jako je Španělsko či Chorvatsko, takže potenciál tu jistě je. Je to ale finančně a organizačně náročné – jde o explantační poplatky, nové pozice dárcovských koordinátorů v nemocnicích a tak dále,“ říká ředitel Koordinačního střediska transplantací profesor Miloš Adamec (více o problému se můžete dočíst v rozhovoru zde).
Protože je u nás poměrně dobře rozvinut program dárců po mozkové smrti, podílí se dárcovství po zástavě oběhu na celkovém počtu darovaných orgánů pouze malým procentem. Loni tak byli z celkem 263 zemřelých dárců po zástavě oběhu pouze čtyři, což je ovšem stále historicky nejvyšší číslo.
„Hledání dárců se zástavou srdce je velký evropský trend, nejlépe jsou na tom Británie a Holandsko (Nizozemí mělo v roce 2013 9,6 dárce po zástavě srdce na milion obyvatel, což celkem v zemi činilo 160 dárců, Británie měla 8,6 dárce a celkem se jí tak povedlo získat 544 dárců, pozn. red.). U nás je problém s tím, že největší transplantační centrum IKEM, které pokrývá polovinu transplantačního programu, nemá traumacentrum, kde by se tito pacienti mohli objevit. Paradoxně je tedy v tomto dárcovství nejsilnější FN Plzeň a FN Ostrava. Je ale možné, že v blízké budoucnosti navážou lékaři z IKEM spolupráci s nějakým velkým centrem, ale bude to těžké, protože budou muset někam vyjet. Ideálně by totiž měla být centra v rámci pater, protože se jedná o minuty. Dárci se dělí na čtyři kategorie, přičemž jsou země, které umí tento typ dárcovství i z ulice, tedy když člověk zemře a jeho srdce se zastaví už v záchrance. U nás se ovšem nejčastěji odebírají orgány od kategorie tři, což jsou případy, kdy očekáváme, že srdíčko je tak nemocné, že se zastaví,“ vysvětluje profesor Adamec.
O to, aby se v ČR využil dárcovský potenciál co nejvíce, se snaží také ministerstvo zdravotnictví (více jsme psali zde). „Společně s ministerstvem připravujeme dvě akce, které by dárcovství měly podpořit – a to ať ve smyslu oslovení dárcovských nemocnic, které do programu vůbec nepřispívají, anebo v edukaci lékařů v dárcovských nemocnicích. Do příštího roku by se tak měly objevit dotace, které dárcovský program podpoří. Jednáme také s pojišťovnami, kde máme trochu dluh. Pojišťovny by totiž měly mít na programu zájem, protože šetří peníze – nemocný se selhaným orgánem stojí více peněz než transplantovaný. To se sice v poslední době hodně opakuje, ale zatím nevidíme, že by se v praxi nabízely pacientům na hemodialýzách transplantace více. Stále jde pouze o deset procent a my víme, že by k transplantaci mělo být nabízeno až 30 procent pacientů z umělých ledvin,“ uzavírá Miloš Adamec.
Další články o projektu ACCORD najdete zde a zde.
Michaela Koubová