Rychlejší hojení, méně komplikací či kratší hospitalizace – to jsou některé z přínosů, které s sebou nese roboticky asistovaná chirurgie. Ta dnes v Česku funguje už celé desetiletí, v posledních letech ale zaznamenala útlum a je otázka, zda do budoucna opět dostane zelenou. O důvodech, proč ještě v některých oborech není robotika standardní součástí péče, diskutovali odborníci na začátku prosince na sněmovním semináři s názvem 10 let roboticky asistované chirurgie v ČR.
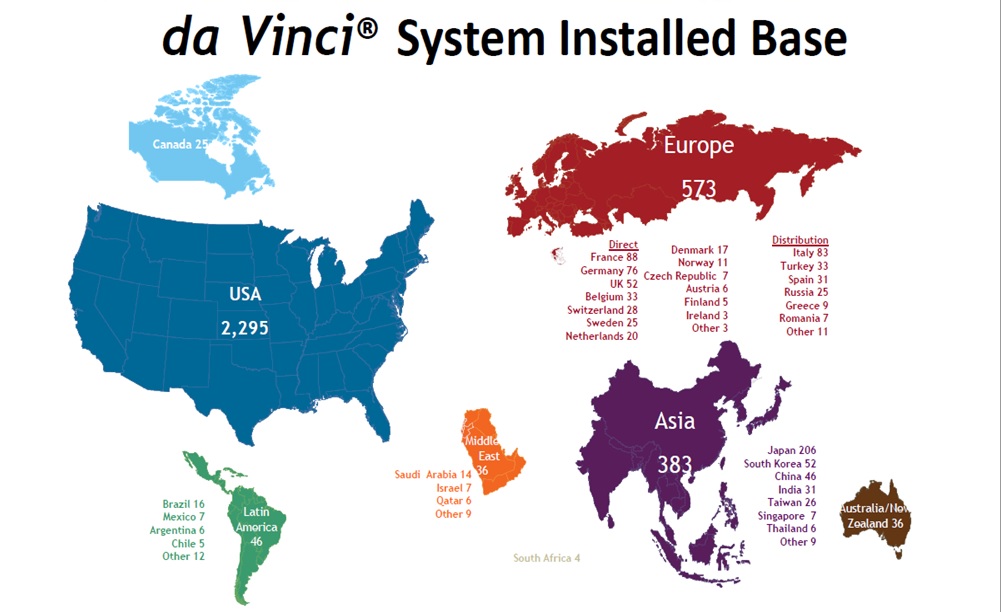
I když robotická chirurgie není žádná novinka – první robot se v ostrém provozu objevil už před 16 lety (v ČR před deseti), stále ještě se nad ní v českém prostředí vznáší otazník. Důvodem je zejména nedořešená otázka hodnocení nových technologií a také to, že roboti nemají dostatek studií splňujících náročná hodnotící kritéria. Zatímco na světě tak v současnosti funguje téměř 3400 robotických systémů Da Vinci, u nás jich běží s odřenýma ušima pět. V Belgii, která má stejně obyvatel jako Česko, přitom mají 33 funkčních robotů, ve Švédsku 24 a v menším Švýcarsku 27.
„Homolka, která má nejstarší systém, navíc kulhá. Naplno tedy jedou čtyři systémy, které nyní fungují na více než sto procent. Pacienti se k nám tlačí, protože zbývající centra buď úplně skončila jako Sv. Anna, nebo jsou v útlumu jako Nový Jičín,“ komentuje Vladimír Študent z Univerzitního robotického centra FN Olomouc a předseda České společnosti robotické chirurgie ČLS JEP. Vedle Homolky tak fungují roboti v ÚVN, Mostišti, Masarykově nemocnici v Ústí nad Labem a ve FN Olomouc (jde tak o jedinou fakultní nemocnici s robotem; nyní jsou v naději, že by robota do budoucna mohly mít, FN Motol a Hradec Králové, které prošly komisí).
Profesor Petr Štádler z Centra robotické chirurgie v Nemocnici Na Homolce navíc připomíná, že robot je společný pro všechny odbornosti. „Většina robotických pracovišť funguje multioborově, to znamená, že na stejném přístroji se střídají jednotlivé odbornosti. Když jsme na robotu začínali na Homolce, točila se tam kardiochirurgie, cévní chirurgie, všeobecná chirurgie, urologie a gynekologie. O to jde i teď. Měli bychom se snažit do budoucna systémy využít,“ vysvětluje Petr Štádler.
Mohlo by vás zajímat
Robotických výkonů přes nedostatek strojů přibývá
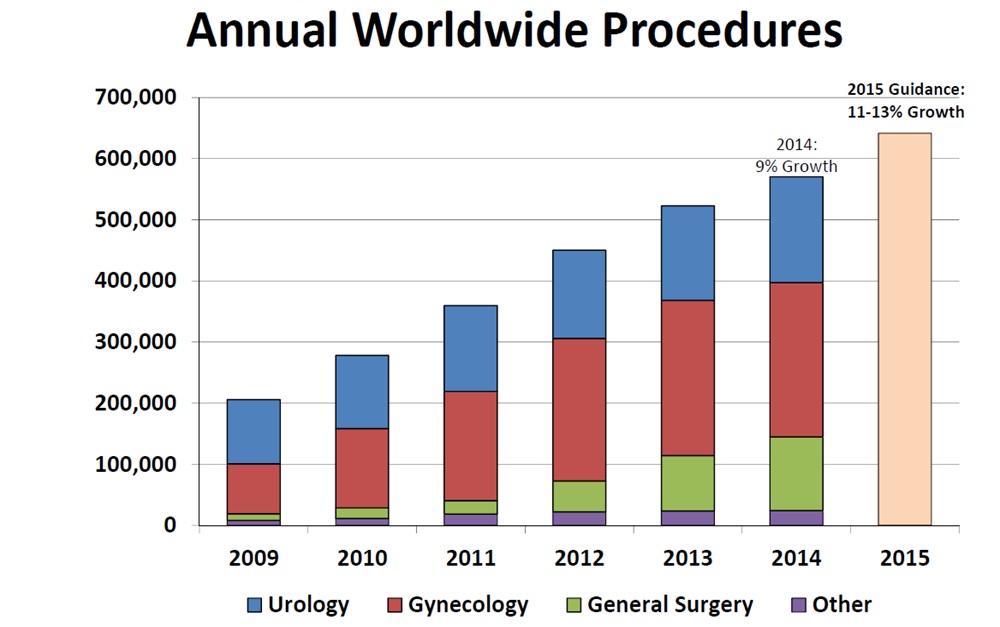
Navzdory nízkému počtu robotů se ale počty zákroků zejména v urologii zvyšují – loni jich u nás proběhlo přes tisíc (z celkem 1380 všech robotických výkonů). Stále to však ani zdaleka neodpovídá americkému trendu, kde se v roce 2004 dělalo roboticky necelých deset procent zákroků na prostatě, zatímco o deset let později to bylo více než 85 procent. „V urologii se ročně na světě dělá přes sto tisíc výkonů, nabývá také gynekologie. V Evropě se ročně provedou desítky tisíc výkonů a převažují ty urologické, kterých je kolem deseti patnácti tisíc. Ve srovnání se světem jsme pozadu,“ konstatuje Vladimír Študent.
V čem znamená robot při zákroku přínos? Podstatný rozdíl oproti laparoskopii je ten, že laparoskopické nástroje nemají pohyblivý konec, což je pro operativu zásadní. Hlavní pole, na němž se dnes robotika prosazuje, jsou urologické výkony na prostatě, ledvinách a horních cestách močových, u nás je však v této oblasti pojišťovnami hrazena jen prostata.
Největší přínos z robotů přitom mají pacienti, sociální systém a také zaměstnavatelé, kteří díky nim nemají zaměstnance tak dlouho na nemocenské. Podle metaanalýzy zveřejněné v roce 2012 má robotický zákrok na prostatě ve srovnání s otevřenou či laparoskopickou radikální prostatektomií nižší průměrnou mortalitu (0,04 procenta versus 0,1 procenta), lepší onkologické výsledky, nižší intraoperační komplikace, kratší hospitalizace a menší krevní ztráty. To reflektují i doporučení Evropské urologické asociace, která robotický zákrok považují za zlatý standard léčby.
Robotický zákrok stojí cca 112 tisíc i s komplikacemi do měsíce po operaci (což neplatí o otevřené operaci, kde se další hospitalizace počítá zvlášť) – případné náklady navíc tak nese nemocnice. Po otevřené operaci navíc pacient odchází domů s cévkou a následně mnohem častěji navštěvuje ambulantního lékaře. Podle švédské studie je pak pracovní neschopnost po otevřené prostatektomii 49 dní, zatímco po robotické 11 dní.
V urologii prostor pro 15 přístrojů
Jak bylo zmíněno výše, vedle nádorů na prostatě se robot hodí také k resekci ledvin. Česko je přitom světovým rekordmanem v počtu nádorů ledvin a lze předpokládat, že ročně bude k resekci indikováno kolem 750 pacientů, z nichž u 400 by byl na místě miniinvazivní výkon. „Robotická resekce má prokázanou výhodu ve zkrácení doby ischemie, menší krevní ztráty a menší pooperační bolesti. Všechny nádory vhodné k laparoskopické i otevřené resekci jsou přitom vhodné i k robotické resekci, jejíž onkologické výsledky jsou stejné jako u otevřené operativy. Robotický způsob operování je výhodný u těch operací, které probíhají v nepřístupném nebo omezeném prostoru a které kromě amputační fáze obsahují i fázi rekonstrukční,“ podotýká docent Jan Doležel z Masarykova onkologického ústavu Brno s tím, že v Evropě se provede kolem sedmi tisíc robotických resekcí ledvin ročně.
Roboti tak mají jen v urologii potenciál zhruba 3500 zákroků ročně (z toho 3000 na prostatě). Protože je minimální počet výkonů na jeden přístroj 200 až 300 ročně (pak jsou rentabilní), byl by vyhovující počet zařízení s robotem v ČR 15. Docent Študent navíc upozorňuje, ž počet nově diagnostikovaných případů rakoviny prostaty každoročně stoupá – jde o nejrychleji rostoucí karcinom vůbec, takže zákroků bude třeba stále více.
Zatímco celosvětově počet gynekologických zákroků robotem předběhl ty urologické, v Evropě i v Česku stále jasně vede urologie. U nás dokonce gynekologie zaostává i za chirurgií v oblasti břišní a loni tak bylo provedeno pouze 85 gynekologických operací robotem. Ve FN Olomouc, která se v tomto stará o polovinu republiky, od roku 2009 odoperovali lékaři robotem dvě stě žen, kvůli karcinomu hrdla a těla děložního přitom v ČR podstoupí zákrok 2300 pacientek ročně. Důvodem nízkého počtu robotických zákroků je podle profesora Radovana Pilky z FN Olomouc mimo jiné úhrada, která je u každé pojišťovny nastavena jinak. „My si myslíme, že robot by měl být dostupný ve všech onkogynekologických centrech v ČR,“ říká profesor Pilka.
Lépe jsme na tom v chirurgii dutiny břišní, kde je výhoda robotů oproti laparoskopii v místech hůře přístupných. „Robotická asistence umožnila brilantnější a rychlejší výkon. Manuální zručnost chirurga musí být u laparoskopické chirurgie vyšší než u robotické,“ poukazuje profesor Miroslav Ryska z ÚVN s tím, že metoda se hodí zejména na nízké resekce rekta. „Jde o jednu ze tří indikací, které jsou v současné době hrazeny pojišťovnou. My takto máme k současnému datu odoperováno 71 pacientů a výsledky jsou velmi slušné. Normálně je letalita nula, takže ji asi nezlepšíme, radikalita a rekurence je obdobná jako u laparoskopického výkonu. Nicméně doba hospitalizace je výrazně kratší a umožní, že na adjuvantní terapii je možno nastoupit několik dní po výkonu,“ dodává profesor Ryska.
Cévní chirurgie či kardiochirurgie bez úhrad
Obory, které mají, co se týče úhrad pojišťoven, u nás zcela smůlu, jsou cévní chirurgie a kardiochirurgie. Zvláště v cévní chirurgii je přitom využití robota poměrně široké. V Nemocnici Na Homolce, kde mají robota od roku 2005, bylo dosud provedeno 350 roboticky asistovaných cévních zákroků, přičemž většina z nich spadala do oblasti břišní aorty a pánevních tepen. „Když bychom srovnali klasickou cévní laparoskopii a robotiku, tak úplně nejdůležitější je, že laparoskopie je tady velmi náročná technika, co se týče preparace a hlavně našívání cévního spojení. To nám robotika odbourává, umožňuje bezproblémovou preparaci a rychlé našití. Mortalita po našich 350 robotických výkonech je 0,3 procenta. Takové výsledky nemáme ani v otevřené chirurgii, ani v další minimálně invazivní chirurgii. Po velké laparotomii výdutě břišní aorty mají pacienti až v 30 procentech kýlu v jizvě, což samozřejmě znamená další navyšování nákladů. Kýla po jizvě po drobném vstupu je oproti tomu v 1,3 procentech,“ vypočítává profesor Petr Štádler. Robot podle něj navíc umožňuje operovat i velmi obézní pacienty, u nichž není možná laparoskopie.
Pokud se podíváme na náklady, po započtení použitých nástrojů i amortizace přístrojů vychází robotický zákrok zkracující dobu hospitalizace na JIP o čtyři dny na 200 tisíc korun, klasická metoda pak na 180 tisíc. Nejsou ovšem zohledněny další výdaje související s delší pracovní neschopností (měsíc oproti čtvrt roku) nebo případnými komplikacemi, jako je kýla (která vyžaduje další náklady kolem 60 tisíc korun). Pro srovnání: další miniinvazivní technika, endovaskulární operace výdutě břišní aorty, která může být na rozdíl od robota standardně prováděna, je sice méně zatěžující, ale mívá více komplikací a stojí 300 až 400 tisíc.
„Kalkulační listy pro robotickou kardiovaskulární chirurgii byly schváleny pracovní skupinou ministerstva zdravotnictví v roce 2013, ale dosud nebyly zařazeny na seznam zdravotních výkonů,“ podtrhává profesor Štádler.
Menší využití mají miniinvazivní metody v kardiochirurgii. Roboticky lze ošetřit aortokoronární bypass provedený jen z vpichu na hrudní stěně či mitrální plastika. I tady vyjde robotický zákrok o něco dráž než standardní postup (o 20 až 44 tisíc) s tím, že tíže nákladů se přesouvá z pooperační péče do samotného zákroku. „Robotická kardiochirurgie je na začátku křivky, rozšíření není tak veliké. Je to ale dáno i tím, že operací srdce je méně než operací prostaty či dělohy,“ uvádí Štěpán Černý z Nemocnice Na Homolce s tím, že u nás bylo provedeno v letech 2007 až 2011 63 robotických zákroků zejména uvnitř srdce (v roce 2011 byl program ukončen, protože již stroje neměly podporu pro kardiochirurgii a nemocnice narážela na problémy s úhradami).
Na hodnocení nových technologií jdou dotace
Jak je patrné, odborníci si robotické zákroky chválí, přesto u nás zatím nemají větší podporu. Jedním z důvodů je nedostatek studií. „V případě, kdy je nová či dosud nehrazená technologie dražší, ale účinnější, musí přijít do soutěže s ostatními novými technologiemi, které se v daném období nabízejí, což je velmi složitá záležitost a není u nás dobře legislativně ošetřená. Přece jen ale jisté náznaky, že se to lepší, tu jsou. Pak je to také strašně moc na odbornících, kteří nové technologie zavádějí, aby měli studie, které prokáží lepší účinnost,“ domnívá se poslanec a bývalý ministr zdravotnictví Leoš Heger (TOP 09).
O roboticky asistované chirurgii existuje kolem pěti tisíc článků v databázi Medline a kolem deseti tisíc v databázi Web of Science. Většina prací ale vychází z poměrně malých souborů parciálních výsledků z jednotlivých klinik. Chybějí také dlouhodobé výsledky sledování pacientů, takže převážná část studií nesplňuje velice přísné požadavky HTA (Health Technology Assessment, způsob hodnocení zdravotnických technologií). Jediná dostatečně rozsáhlá studie dle HTA zřejmě pochází od britské agentury NICE, která v roce 2012 publikovala klinickou část a v roce 2014 ekonomickou. „Ani toto ale není úplná studie HTA, protože tam chybí sociální, etické a další pohledy, nicméně je tam bezpečnost a klinická a nákladová efektivit. Studie formou rešerše shrnula 21 tisíc pacientů z jiných studií a došla k závěru, že robotická chirurgie snižuje riziko komplikací během operace, existuje také domněnka lepšího přežití, ale ta není statisticky signifikantní,“ popisuje docent Vladimír Rogalewicz z Fakulty biomedicínského inženýrství při ČVUT s tím, že v této studii splnila robotická chirurgie v britských podmínkách to, že je nákladově efektivní.
Celá diskuse se tak stáčí k tématu, jak vlastně hodnotit nové zdravotnické technologie. To vnímá jako problém i ministerstvo zdravotnictví, které vypsalo dotační programy na to, aby někdo nové technologie zhodnotil. Mělo by navíc jít i o dotační prioritu pro příští rok.
Přijde změna?
Ministerstvo pak také mění svůj postoj k tomu, které robotické zákroky by měly pojišťovny proplácet. Už v roce 2009 přitom byly pro robotické výkony vypracovány registrační listy, které prošly oponentním řízením na pracovní skupině. Přesto ani o dva roky nebyly na seznamu výkonů, načež v roce 2011 dostali odborníci od tehdejšího ministra zdravotnictví Leoše Hegera dopis s tím, že pojišťovny by měly proplácet v urologii operaci prostaty, v gynekologii dělohy a v chirurgii operaci konečníku.
„Závěrem bylo, že pokud by byly propláceny jiné diagnózy, tak by to ministerstvo považovalo za nehospodárné plýtvání prostředky zdravotního pojištění. Výsledky se projevily okamžitě, na žádostech pro pojišťovny se objevila velká červená razítka „neschvaluji“. Většina pojišťoven nás přitom za silně indikované případy, například u resekce ledviny, chválí,“ popisuje Oto Köhler z Centra robotické chirurgie na Homolce. Podle něj pak byly v roce 2012 vypracovány nové registrační listy, které následně schválila pracovní skupina, ovšem ani tehdy se zákroky na seznamu neobjevily.
„My hlavně potřebujeme, aby se nahradilo provizorní financování často podivně spočítanými balíčky tím, co je právně závazné podle schválené metodiky,“ dodává doktor Köhler. Náměstkyně Lenka Teska Arnoštová ovšem nyní odborníkům napsala, že tzv. Hegerův dopis není nutné brát pro pojišťovny jako závazný a robotické resekce nádorů ledvin, pokud jsou pro pacienta nejlepší operační možností, pojišťovna hradit může. Nakolik bude toto vyjádření zohledněno, ještě ukáže čas.
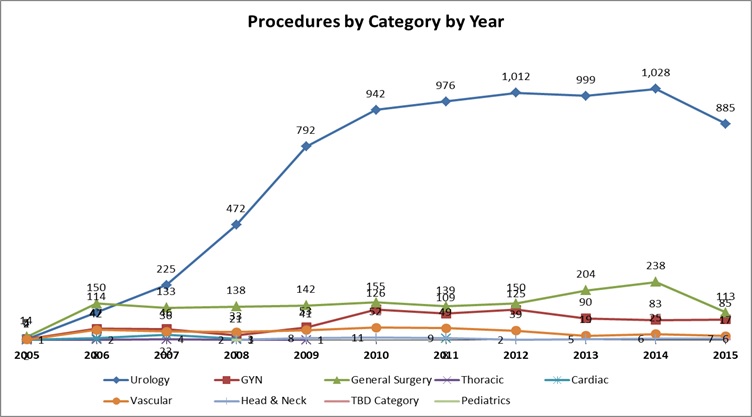
V ČR bylo od roku 2005 do konce letošního září provedeno 10 288 robotických zákroků. Nejvíc, 7448, jich bylo v urologii, dále v chirurgii (1578), gynekologii (780) a cévní chirurgii (356).
Michaela Koubová