Máme snad nejhustější síť ambulantních gynekologů na světě, přesto zaostáváme za vyspělými evropskými státy, co se týče prevence rakoviny děložního čípku. Onemocnění, kterému lze zabránit očkováním a umíme ho podchytit včas díky preventivním návštěvám u lékaře, je u nás ročně diagnostikováno u 1100 žen, 400 jich pak na nemoc zemře. Pro mladší pacientky navíc tato diagnóza znamená, že už možná nebudou moci mít dítě.
„Karcinom děložního hrdla je onemocnění kompletně preventabilní. Zaprvé máme screeningovou metodu, zadruhé má nádor přednádorové stavy a zatřetí se jich většina vyvíjí po dlouhou dobu. Jinými slovy, kdyby všechno fungovalo, neměl by nádor vůbec existovat,“ říká onkogynekolog profesor David Cibula ze Všeobecné fakultní nemocnice v Praze, který je zároveň prezidentem Evropské onkogynekologické společnosti.
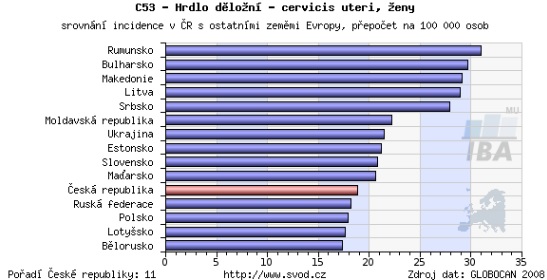
Přestože máme výskyt nižší než většina východoevropských zemí, v rámci EU jsou počty českých pacientek nadprůměrné. Zatímco průměrná incidence v Evropě je kolem deseti případů na sto tisíc osob, u nás je to 18 – tedy téměř dvojnásobek. V zemích, jako je Finsko, se přitom incidence pohybuje kolem pěti nemocných na sto tisíc lidí.
Mohlo by vás zajímat

„V posledních letech se přece jen daří situaci vylepšit – incidence se snižuje, ale není to to, co bychom chtěli vidět. Když se podíváme státy v západní Evropě, kde zavedli státem podporovaný screening hrazený z veřejných zdrojů, byla obvykle křivka incidence nejdřív horizontální a pak významný propad. U nás se to nestalo, jde o pomalý sestup dolů,“ popisuje profesor Cibula.
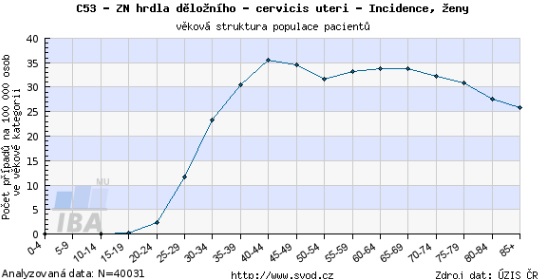
Screening v Česku přitom má své rezervy a limity. Dosud se nepodařilo proscreenovanost populace dostat o moc výše, než je 50 procent – což je oproti vyspělým státům málo. Navíc u nás s věkem frekvence návštěv u gynekologa klesá a v 65 letech navíc končí organizovaný screening. Věkový průměr pacientek s rakovinou cervixu ve IV. stadiu, kdy již choroba nelze vyléčit, je přitom kolem 70 let.
„Máme jednu z nejhustších sítí ambulantních gynekologů na světě vůbec, přitom nejsme schopni dostat se přes hranici 55 procent proscreenovanosti. Ta se navíc dramaticky snižuje od 45 roku. Sledujeme tedy velmi intenzivně mladé ženy, které mají riziko relativně nízké. Screening bychom potřebovali prodloužit do vyšší věkové kategorie, tedy do 70 či 75 let,“ poukazuje na paradox David Cibula.
Intervaly screeningu mohou být delší, potřebovali bychom ale rozšíření o HPV test
Podle profesora Cibuly přitom v současně máme zbytečně krátké intervaly, po kterých se vyšetření opakují. Zatímco u nás jsou roční, podle zkušeností z jiných zemí bohatě stačí dva až tři roky. Ve zmiňovaném Finsku, které se pyšní velmi dobrými výsledky, je dokonce interval čtyř až pětiletý. K tomu je ovšem potřeba vedle cytologie, kterou provádíme u nás, přidat ještě HPV testaci. Ta sice v Česku je dostupná, pacientka za ni ovšem musí zaplatit zhruba tisíc korun. Pokud by se ale nastavení screeningu změnilo a obsahoval by obě dvě složky, pravděpodobnost, že zvláště u žen nad 35 let s oběma negativními výsledky se během pěti let na čípku něco objeví, by klesla téměř k nule.
Ke snížení incidence je pochopitelně třeba také zvyšovat informovanost. „Mluvíme o řadě pozitivních věcí, ale nechce se příliš slyšet, že 40 procent lidí na tuto chorobu zemře. V běžném životě se tak o nemoc vůbec nezajímáme a začneme až tehdy, když onemocní někdo z našeho okolí. Pak teprve pomýšlíme na prevenci. Přestože se zdá, že jsme přeinformovaní, některé věci zůstávají tabu a média je zkreslují. Setkávám se s tím, že se pacientky ukazují v nejlepším světle, ale nikoho nezajímá, co bylo dál – že krásná pacientka s nápisem, že vybojovala svůj boj o život, třeba už za tři měsíce není,“ zdůrazňuje onkopsycholožka docentka Laura Janáčková z VFN.
Vymýtit mýty je třeba mezi staršími ženami, které se mylně domnívají, že když už nemají pohlavní styk, není nutné navštěvovat gynekologa. „Jenže virová infekce může v čípku přetrvávat 10, 15 i 20 let a pak se onemocnění může vyvinout. Jedno poselství vůči ženám by tedy mělo být chodit na preventivní prohlídky. Druhé je myslet na základní příznaky, což je krvácení – u žen premenopauzálních typicky po styku, postmenopauzální ženy by jakékoliv krvácení z pochvy mělo dovést ke gynekologovi. Poslední důležitá informace pro mladé ženy a jejich maminky je očkování, které by mělo infekci zcela zabránit. Bohužel Česko kopíruje trend některých západních zemí, kde byla vakcína dostupná dříve než v České republice a postupně tam klesala proočnovanost. Když to byl hit, dařilo se nám dosáhnout proočkovanosti 80 procent, teď jsme někde kolem 60 procent. Pokud to tak bude pokračovat dál, tak individuální ochrana sice zůstane, ale impakt ve smyslu snížení rizika přenosu infekce nebude,“ konstatuje David Cibula.
Právě s očkováním přitom souvisí další mylné domněnky. Mnohé ženy si totiž myslí, že když chodí na pravidelné screeningy, bylo by očkování jen zbytečným dublováním prevence. Faktem však je, že zatímco očkování zabrání samotné infekci, screening odhalí přednádorový stav – který se v současnosti dá řešit pouze zákrokem, konizací, kdy je děložní čípek uříznut. V Česku se ročně provádí 12 až 13 tisíc konizací, převážně u mladých žen. Tento zákrok, při němž se zkrátí děložní hrdlo z cca tří centimetrů na polovinu, může ve výsledku znamenat riziko předčasného porodu nebo potratu.
Další mylnou představou je, že očkovat má cenu jen u mladých dívek (v současnosti vakcinaci pojišťovny hradí ve věku 13 let). I když je pravda, že se započetím sexuálního života se efekt snižuje, pokud žena je sexuálně aktivní, infekce jí hrozí stále. Očkování sice nemá léčebný efekt – pokud už žena má lézi, je ji nutno řešit jinak, ochrání ale proti všem budoucím infekcím.
„Když je na čípku infekce a my ho uřízneme, tak ho s velkou pravděpodobností vyléčíme. To ale neznamená, že se virem nejde infikovat znovu. Gynekologové dnes bohužel neočkují nové ženy – veškeré očkování spočívá na mladé kategorii. Je to škoda, protože to starší ženy vnímají tak, že už pro ně očkování není. Neexistuje žádná jasná věková hranice – pokud žena ví, že už nebude mít pohlavní styk nebo bude mít styk se svým dlouhodobým manželem, který nebude mít styk s nikým jiným, pak to smysl nemá. Pokud ale toto není schopna zaručit, s virem se setkat může,“ dodává profesor Cibula.
Psychické problémy i život bez dětí
Bohužel, ne vždy se prevence podaří a přes tisíc žen ročně si tak vyslechne diagnózu rakovina cervixu. To je pochopitelně velký psychický šok a žena tak vedle náročné léčby, jako je chemoterapie, operační zákroky a z nich někdy doživotní důsledky, jako je stomie, musí čelit strachu ze smrti, pocitu viny, ztrátě autonomie a pochybám ohledně vlastní hodnoty. Přitom právě psychika hraje základ pro zvládnutí nemoci.
„Když se stane něco takového, zasáhne to intimitu ženy a ona si klade otázku, zda bude mít ještě hodnotu jako žena, zda bude moci mít partnera a děti. To souvisí s ohrožením těhotenství. Závisí na tom, v jakém stadiu je nemoc zachycena. U mladých žen dělají lékaři všechno proto, aby těhotenství bylo možné, ale přináší to řadu problémů v rámci rizikového těhotenství a toho, co bude následovat potom. Problémy jsou i psychické, protože žena prožívá strach – od každé návštěvy k návštěvě se bojí, že předčasně porodí. Setkávám se i s ženami, které už dál děti nemohou mít a řeší tedy otázku, jaký to bude mít dopad na jejich partnerský vztah a jaký bude jejich život bez dětí,“ přibližuje docentka Janáčková.
Své o tom ví paní Markéta, které nemoc diagnostikovali v 35 letech, kdy zrovna plánovala otěhotnět. „Po operaci se začalo probírat, že ještě nemám děti a že to může mít dopad na to, že je mít ani nebudu. Pan doktor mi řekl, že kdybych už měla alespoň jedno dítě, tak mi dělohu vezmou z preventivního hlediska. Já mu na to řekla, že jsem ještě mladá, a on mi odpověděl, že prioritou je zachránit mi život. Že nechtějí, aby ženy rodily děti a už je nevychovaly,“ říká Markéta, jíž se ale nakonec poštěstilo a v čase, který jí lékaři dali na otěhotnění, počala dítě.
Markétin příběh nyní patří ve všech ohledech mezi ty šťastné. Řada zvláště mladších žen, které si vyslechnou diagnózu rakovina děložního čípku, se ovšem vedle léčby musí potýkat s partnerskými problémy. Pro tři čtvrtiny žen totiž nemoc znamená problémy v sexuální oblasti, jako je bolestivá soulož, neschopnost dosáhnout orgasmu nebo ztráta sexuálního apetitu. Na to pak navazují partnerské problémy a zvláště u mladších žen se stává, že ke všemu strádání kvůli nemoci ještě přijdou o partnera.
Michaela Koubová










