Česká republika se stala druhou zemí v Evropě a šestou na světě, která provedla transplantaci dělohy. A co víc – provedla ji úspěšně. Zákrok vykonali lékaři v pražském IKEM u třicetileté pacientky, které dělohu darovala její matka. Stala se tak 13. ženou na světě, která transplantaci podstoupila. Nemělo by přitom jít o zákrok ojedinělý. Čeští odborníci totiž připravili celosvětově teprve druhou studii transplantací dělohy, která chce navíc jako vůbec první porovnat výsledky s orgány od živých i mrtvých dárkyň.
Unikátní zákrok provedli odborníci na transplantace z pražského IKEM a lékaři z motolské nemocnice, kteří se dlouhodobě věnují ženám s vrozenou absencí dělohy. Přípravy trvaly celé čtyři roky a zelenou od ministerstva zdravotnictví dostala studie loni. „Jde o první transplantaci dělohy v kontinentální Evropě, předtím byla jen ve Švédsku. Je začátkem historicky druhé studie na světě a zároveň bude první, která porovná transplantace od živých a mrtvých dárců,“ shrnuje ředitel IKEM Aleš Herman.
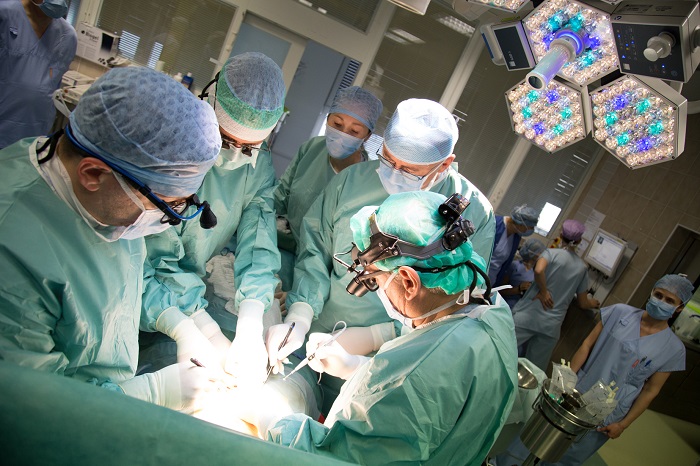
„Tohle je vlaštovka, která dělá jaro. V tuto chvíli máme deset dalších žen ve studii a předpokládáme, že se program rozjede tak, aby byl standardním programem, jako jsou ostatní transplantace. V České republice totiž mohou být dva až čtyři tisíce potenciálních pacientek, pro které bude zákrok určen,“ říká ředitel motolské nemocnice Miloslav Ludvík.
Transplantace může umožnit založit rodinu ženám, které se narodily bez dělohy nebo ji mají zakrnělou. Těch jsou v České republice řádově desítky. Početnější skupinou adeptek na zákrok čítající stovky až tisíce žen jsou pacientky, které kvůli onemocnění nebo při porodu o orgán přišly. Desítky až stovky žen mají dělohu z pohledu otěhotnění nefunkční, i těm by tak transplantace mohly umožnit počít dítě.
Povede se v IKEM zdokonalit postup?
První transplantaci dělohy provedli lékaři v Saudské Arábii v roce 2000, ta ale nebyla úspěšná. Další proběhla až v roce 2011 v Turecku, a i když se samotný zákrok povedl, nepodařilo se nakonec těhotenství dotáhnout do konce, protože se plod přestal v osmém týdnu vyvíjet. Úspěch tak čekal až na Švédy, kteří v letech 2012 a 2013 transplantovali dělohu devíti ženám, z toho u dvou byl orgán kvůli komplikacím odebrán. Zbylým sedmi se doposud narodilo pět zdravých dětí. Zákrok zřejmě loni provedli také v Číně (což ovšem není ověřeno) a letos v USA, kde ale musela být transplantovaná děloha pacientce 13. den po zákroku odstraněna. Klinickou studii transplantací dělohy od zemřelých dárkyň má naplánovanou a povolenou také Británie, více zde.
„Švédská studie je jediná na světě – ve všech ostatních případech to byl jeden výkon a tím to skončilo. Dokázala nejen to, že transplantace dělohy je proveditelná, ale i že se tak skutečně rodí zdravé děti, a to ne u jedné ženy z deseti, ale v tuto chvíli u pěti ze sedmi žen. Naším cílem nebylo studii opakovat, ale navázat na ni. Chceme operovat soubor větší, tedy dvacet pacientek, z toho u deseti bude dárce žijící a u deseti zemřelý. Dámy se zemřelým dárcem takto budou transplantovány proto, že maminku nebo příbuznou nemají, případně dotyčná dělohu nemá či si ji nepřeje darovat. Chceme tedy prokázat, že není rozdíl mezi transplantací od žijícího a zemřelého dárce. Třetí, asi největší cíl je, že výkon je nyní velmi složitý. Je to otázka celého dne, 18 a více hodin operování. Proto je těžko reprodukovatelný, tedy proveditelný ve vyšších počtech. Cílem tak je pojmenovat kroky, které nejsou nezbytné či je lze dělat jinak,“ vysvětluje přednosta Kliniky transplantační chirurgie IKEM docent Jiří Froněk, který zákrok vedl.
Česká studie je časově otevřená a pacientky budou transplantovány, jakmile se jim podaří podstoupit všechny přípravy k zákroku. Doposud nebylo vybráno všech dvacet pacientek a je tedy možné se do studie ještě zapojit. Druhou transplantaci lze přitom očekávat zhruba v řádu měsíců.
„Oslovili jsme sto pacientek, které by k operaci byly vhodné. Z těch se nám vygenerovala skupinka deseti až dvaceti, které by měly být ve studii,“ přibližuje Roman Chmel, přednosta Gynekologicko-porodnické kliniky 2. LF a FN Motol.
Mohlo by vás zajímat
Práci komplikují malé cévy a žíly
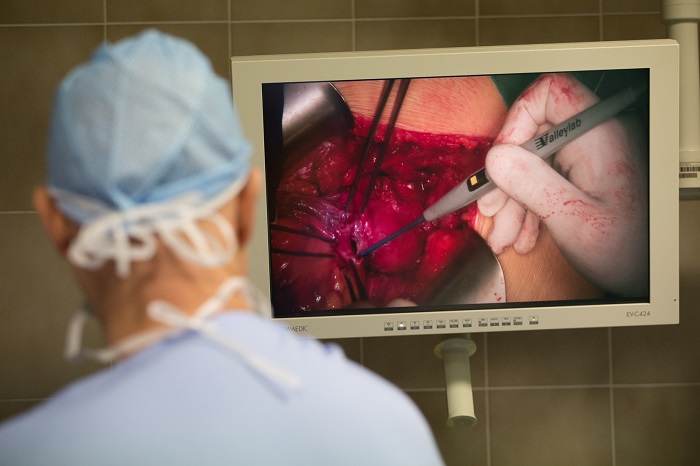
Samotná procedura probíhala tak, že dárkyni byla hysterektomií odebrána děloha, kterou pak bylo nutno propláchnout konzervačním roztokem. Toto opláchnutí u jiných orgánů trvá několik minut, v tomto případě ale úkon zabral skoro tři hodiny. Následně bylo třeba dělohu upravit tak, aby byla transplantovatelná.
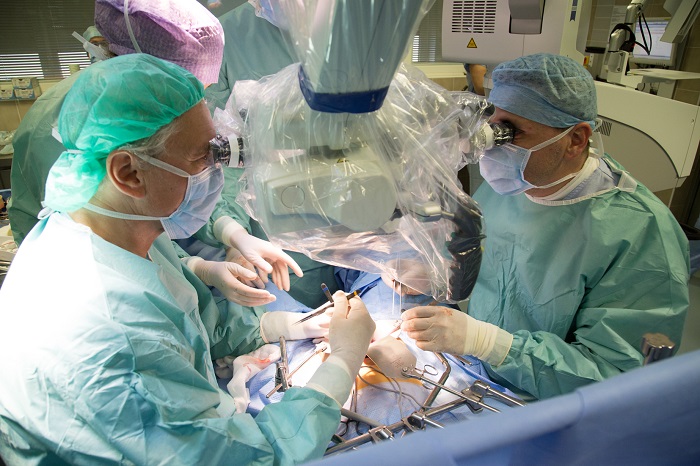
„Odběr dělohy je výkon technicky velmi náročný – operujeme totiž v pánvi, což je omezený prostor. Dělohu musíme odstranit velmi opatrně, abychom ji byli schopni úspěšně transplantovat. Ve světle zkušeností s ostatními transplantacemi, včetně malých dětí, mohu konstatovat, že transplantace dělohy je technicky velmi složitá. Děloha má velmi malé, předchozími porody změněné cévy. Hovoříme o tepnách průměru jednoho milimetru a žilách maximálně dva až třikrát větších. Během operace byli spolu s členy týmu IKEM a FN Motol také dva členové týmu ze Švédska, a navíc jako pozorovatelé dva kolegové z USA. Ti se na transplantaci dělohy teprve chystají,“ popisuje docent Froněk.
Hned napoprvé se přitom zákrok povedl bez komplikací. Dárkyně tak byla z nemocnice propuštěna po šesti dnech, příjemkyně deset dnů po transplantaci. Její stav dokonce umožňoval i dřívější propuštění, lékaři ale protentokrát byli opatrnější.
Transplantace je pouze dočasná
Ačkoliv je samotný výkon a jeho úspěšný výsledek jistě úctyhodný, práce lékařů zdaleka není u konce. „Jsme teprve v půlce toho, co se má stát. Teď přijde ta druhá část, a to je otěhotnění a porod,“ připomíná Miloslav Ludvík.
To ovšem zdaleka není tak jednoduché. Už v rámci předoperačních příprav se provede umělé oplodnění a alespoň deset embryí se zamrazí. Po zákroku musí pacientka tak jako u jiných transplantací užívat imunosupresiva, aby tělo orgán neodmítlo. „Imunosupresivní léky mohou poškodit plod, takže je protokol postaven tak, že jsme jeden z léků vysadili už týden po transplantaci a druhý vysadíme půl roku po ní. Pokud nenastanou komplikace a vše poběží, jak má, tak se nejdříve za devět měsíců, u švédské studie to bylo za rok po transplantaci, můžeme pokusit o umělé oplodnění,“ popisuje Jiří Froněk. Samotný porod pak probíhá císařským řezem, který je rizikovější než u žen, které mají vlastní dělohu. O dalších rizicích těhotenství s transplantovanou dělohou jsme psali zde.
„Počítá se s jedním dítětem. Ve Švédku pracují na druhém těhotenství, ale zatím se to nepovedlo,“ doplňuje přednosta Chmel. Po prvním, maximálně druhém těhotenství pak bude děloha odstraněna, aby bylo možné vysadit imunosupresiva a léky, které musí transplantovaní pacienti užívat. Samotná transplantace dělohy je tak pouze dočasná.
Michaela Koubová










