Trpí chorobou, kterou má v České republice maximálně pět tisíc dalších pacientů, často ale jen stovky, desítky či dokonce jednotky. Léky na jejich nemoc tak v horším případě buď vůbec neexistují, nebo v tom lepším sice vyvinuty byly, ale jsou nákladné a obtížně dostupné. Všeobecná zdravotní pojišťovna se nyní rozhodla, že zjednoduší přístup k léčbě lidem se vzácnými chorobami, jejichž terapie spadá do druhé zmíněné kategorie. U vybraných chorob proto usiluje o zařazení náročné léčby do úhrad tak, aby ji nebylo nutno složitě vyjednávat přes paragraf 16 zákona 48/1997.
„Často slyšíme o diabetu, kardiologii, onkologii. Málokdy se ale dozvíme něco o vzácných onemocněních, která postihují spíše jednotky pacientů. Všeobecná zdravotní pojišťovna je schopna nabídnout dostupnou, kvalitní, nejmodernější péči i klientům, kteří patří do oněch skupin jednotlivců,“ říká ředitel VZP Zdeněk Kabátek.
Vzácné choroby jsou definovány jako onemocnění, kterými trpí maximálně jeden člověk ze dvou tisíc. Dnes přitom známe kolem osmi tisíc těchto nemocí. „Některé bohužel nejsou terapeuticky ovlivnitelné, ale pokud jsou, VZP se snažila, snaží a bude snažit, aby se k péči pacienti, kteří ji potřebují, dostali,“ dodává náměstek Petr Honěk.
O léčbu ovšem často musí pacienti se vzácným onemocněním žádat prostřednictvím paragrafu 16, k čemuž je nutná žádost s přiloženou dokumentací; pojišťovna pak případ posoudí a eventuálně schválí. To všechno při trvalé úhradě odpadá, proto by VZP ve vybraných případech šla raději touto cestou. „Neustále žádosti vypisovat a obnovovat je nejen velmi stresující, ale také administrativně náročné. Nemluvě o tom, že není možno na této individuální bázi dojednat slevy s výrobci,“ poukazuje profesor Milan Macek, vedoucí Národního koordinačního centra pro vzácná onemocnění. Podle něj tak díky krokům VZP dochází i k naplňování usnesení vlády číslo 76 z loňského roku, kdy v rámci národního akčního plánu pro vzácná onemocnění zazněl i požadavek dostupnosti péče.
Mohlo by vás zajímat
VZP přitom na problematice spolupracuje jak s pacientskými organizacemi například formou Pacientské rady VZP, tak s poslanci zdravotnického výboru.
„Podařilo se nám společným úsilím zajistit, že bude péče dostupná pro pacienty mnohem lépe a s menšími administrativními problémy, které jsou zase důležité pro lékaře. V rámci spolupráce jsme na počátku zacílili na čtyři onemocnění, která jsou v tuto chvíli brána jako pilotní a do budoucna budeme určitě obdobným způsobem postupovat i u dalších chorob,“ doplňuje David Kasal, člen správní rady VZP a místopředseda sněmovního zdravotnického výboru.
Jediný lék na cystickou fibrózu by měl mít trvalou úhradu
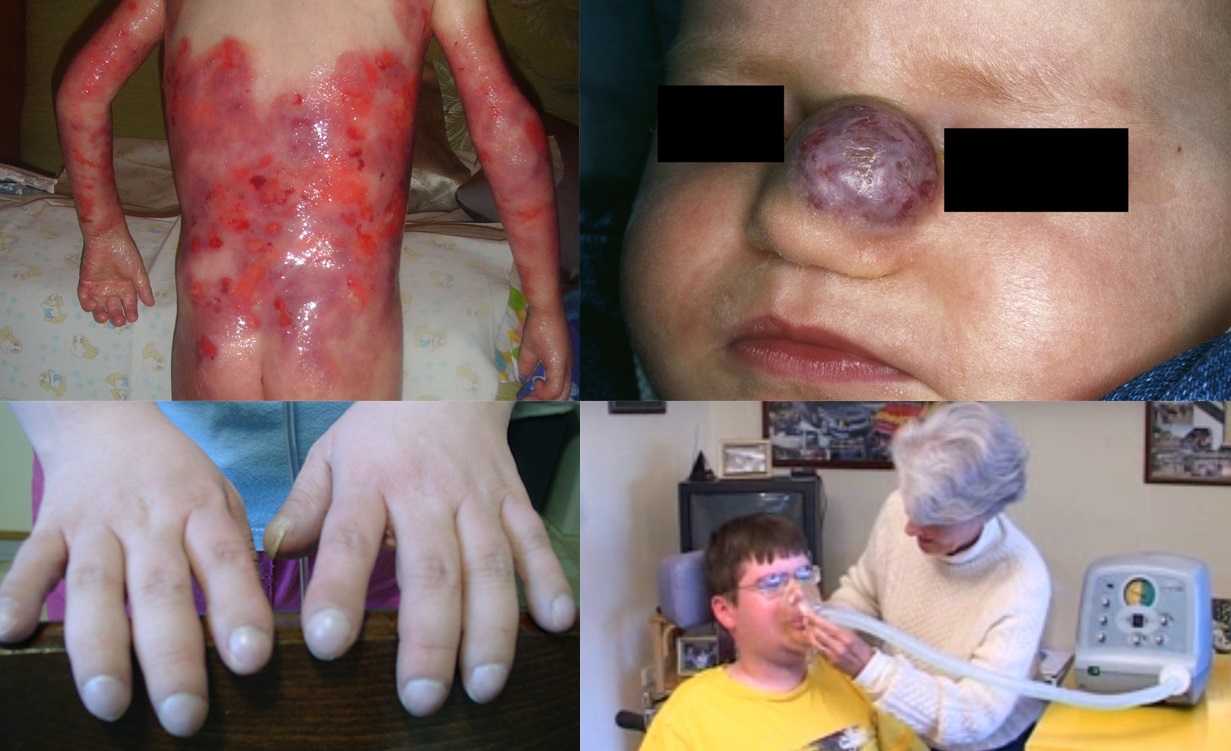
O jaké čtyři choroby se tedy jedná? Jednou z nich je cystická fibróza, kterou má v Česku kolem šesti stovek pacientů. Jde o onemocnění postihující dýchací a trávicí soustavu tak, že se ucpávají dýchací cesty a nastávají obtíže při zažívání a vstřebávání potravy. To vede ke zpomalení růstu a dlouhodobým zánětům plic. Jedinou kauzální léčbou je přípravek Kalydeco (ivacaftor), který ale lze užít jen u části pacientů s konkrétní mutací. Právě těmto nemocným však pomáhá velmi výrazně. „U pacientů, kteří měli plicní funkce 30, 40 procent nebo i méně, plicní kapacita stoupá a oni mohou začít chodit do práce, zakládají rodiny a žijí normální život,“ podtrhuje význam Anna Arellanesová z České asociace pro vzácná onemocnění. Pro ilustraci – v současnosti se dožije více než 37 let polovina pacientů; v Česku je pak z 601 pacientů v registru 272 starších 18 let.
Navzdory vysokým nákladům na lék by jej ale měli dostat všichni klienti VZP, u nichž bude indikace. „Učinili jsme dohodu s výrobcem na slevu na jednotkovou cenu léku a dali jsme podnět na SÚKL, který administruje trvalou úhradu těchto přípravků,“ přibližuje Petr Honěk. Pojišťovna tak pacientům lék zpřístupní ve specializovaných centrech. Zatím to vypadá, že lék bude užívat 13 klientů VZP, na jejichž léčbu se odhadují náklady kolem 70 milionů. Jak ovšem připomíná profesor Macek, v případě, že se pacienti navrátí do práce a nečerpají dávky, se náklady vesměs vrátí – což ovšem u nás vzhledem odděleným rozpočtům na zdravotnictví a sociální věci není bezprostředně vidět.
Pacienti s cystickou fibrózou by se měli dočkat zpřístupnění péče i v jiném směru. Pacientská rada VZP totiž dala podnět na úhradu vysokovýkonného inhalátoru, který napomáhá při dechových obtížích. Podle Hoňka tak pojišťovna bude spolupracovat na tom, aby byl přístroj do budoucna hrazen.
Infantilní hemangiom? U závažných postižení je třeba nečekat a léčit
Dostupnější léčbu by měly mít zajištěnu také děti s infantilním hemangiomem, což je nezhoubný cévní nádor postihující tři až deset procent kojenců (procento stoupá u nedonošených dětí). Nemoc v podobě lézí postihujících hlavně kůži krku a hlavy se může vyskytnout už při narození, častěji se ale objeví mezi čtvrtým a šestým týdnem života. Zhruba ve 30 procentech případů hemangiomy nakonec samy vymizí, u zbylých pacientů však zachovají celoživotní reziduum, s nímž je pak obtížné něco dělat.
„Je mýtus, že máme čekat, až hemangiom bude mizet, a pokud nevymizí, pošleme pacienta někam, kde ho budou léčit. V době, kdy máme léčebný prostředek, je to zásadní omyl. Pacienti se k nám mnohdy dostávají pozdě, hemangiom nevymizí a handicapuje je celý život,“ vysvětluje Josef Mališ z Kliniky dětské hematologie a onkologie 2. LF UK a FN Motol s tím, že proliferační fáze trvá několik týdnů – od druhého do čtvrtého, maximálně pátého měsíce života. Právě tehdy je vhodné zahájit léčbu, která je dostupná od roku 2009 a dokáže hemangiom vyléčit bez reziduí. Terapie lékem Hemangiol je vhodná zhruba u deseti procent pacientů, kde léze závažně kosmeticky či funkčně vadí – jsou tedy postiženy oči, uši, dýchací cesty, objeví se ulcerace, spontánní krvácení či infekční léze.
„Není možné, aby tento lék byl k běžnému použití, protože hemangiomů je hodně a jistě by došlo ke zneužití či používání na kosmetické efekty. Je ale dobře, aby byl na místech, kde je dětský onkolog, dětský dermatolog a všechny spolupracující obory,“ dodává doktor Mališ.
VZP i v tomto případě s výrobcem dojednala snížení ceny léku, přičemž očekává dopad do rozpočtu ve výši 7,5 milionu. Pomoci by se tak mělo dostat zhruba 150 pacientům, kteří by jinak nemocí trpěli a v dospělosti by dost možná museli podstupovat náročné plastické operace.
Kašlacího asistenta získají chlapci s DMD na pojišťovnu
Podpory se dostane také pacientům s Duchenneovou svalovou dystrofií, kteří mají respirační potíže. Jak už jsme informovali dříve, chlapcům s touto nemocí pomáhá takzvaný kašlací asistent, který odstraňuje sekret z dýchacích cest, když pacient nemůže vykašlávat. Díky tomu zabraňuje bronchitidám a dalším infekcím, kvůli nimž jinak chlapci s DMD nezřídka končí na ARO či JIP. Aby organizace Parent Project sdružující rodiny pacientů s DMD ve spolupráci s Českou asociací pro vzácná onemocnění přesvědčily pojišťovny, že se investice ve výši zhruba sto tisíc korun za jeden takový přístroj vyplatí, pustily se do vlastní malé studie na pěti pacientech. Letos v září přitom uběhl rok od chvíle, kdy byla spuštěna – a její průběžné výsledky hovoří jasně.
„U všech pacientů během ročního používání nebylo přítomné žádné závažné onemocnění dýchacího systému, které by si vyžádalo hospitalizaci. Pacienti využívají přístroj pro usnadnění odkašlání, pro smrkání a také pro kašel spojený se zaskočením jídla nebo tekutin. V rámci dlouhodobé domácí terapie přístroj používají třikrát denně, v případě onemocnění spojeného se zahleněním přístroj aplikují až desetkrát denně. Ve sledovaném období se zvýšil vrcholový průtok vzduchu při kašli – průměrná hodnota září 2015: 104,7 l/min, průměrná hodnota září 2016: 130,9 l/min. Používání přístroje popisují všichni pacienti jako užitečné, přístroj velmi dobře tolerují a jsou schopni s přístrojem efektivně expektorovat,“ uvádí Kateřina Neumannová z Katedry fyzioterapie na Fakultě tělesné kultury Univerzity Palackého Olomouc, která studii vede.
Průběžné hodnocení bylo také použito jako argument při jednání s VZP. A povedlo se – na Pacientské radě VZP se letos podařilo pojišťovnu přesvědčit, že je přístroj velkým přínosem, který zabraňuje hospitalizacím. „Na základě podnětu už v současné chvíli přístroj hradíme a parametry ještě budeme rozšiřovat na další okruhy pacientů,“ říká náměstek Honěk s tím, že pojišťovna předpokládá využití u deseti až dvaceti nemocných s dopadem do rozpočtu kolem 1,5 milionu korun.
„VZP již potvrdilo zařazení kašlacího asistentu do systému, jakmile bude mít indikační kritéria ze strany odborné společnosti. Ta musela nechat tuto metodiku procesně k vyjádření po dobu cca tří měsíců. Nyní je to již ze strany Pneumologické společnosti schváleno a dle jejího vyjádření pošle do konce listopadu veškeré podklady na VZP. Je tedy předpoklad, že kašlací asistent bude zařazen do číselníku od nového roku,“ přibližuje René Břečťan z Parent Projectu. Dodává ovšem, že výše zmíněná studie bude i nadále pokračovat.
Translarna dostala v Evropské lékové agentuře znovu zelenou
Na tomto místě doplňme, že VZP také hradí léčbu třem ze čtyř pacientů s DMD, kteří se dnes v Česku léčí přípravkem Translarna (psali jsme také např. zde). Jde o jedinou dostupnou kauzální léčbu, která ale stejně jako u Kalydeca a cystické fibrózy pomáhá jen části pacientů – konkrétně těm s tzv. non sense mutací, jichž je okolo 13 procent. Právě včera přitom dostali všichni evropští pacienti, kteří z přípravku mohou profitovat, dobrou zprávu: výbor při Evropské lékové agentuře totiž doporučil podmínečné prodloužení registrace léku. Součástí rozhodnutí je i požadavek na realizaci nové 18ti měsíční randomizované a placebo kontrolované studie, která poté bude následovaná další otevřenou 18ti měsíční studií, kdy všichni sledovaní pacienti budou převedeni na Translarnu.
„Je to výsledek, na který jsme s napětím všichni čekali. Parent Project se v procesu příprav schvalování význačně angažoval formou poskytnutí aktuálních informací o stavu péče a léčby pacientů s DMD českým zástupcům v komisi,“ uvádí René Břečťan.
Čtvrtým příkladem vzácného onemocnění, kde se VZP snaží vycházet pacientům vstříc, je nemoc motýlích křídel (Epidermolysis bullosa). Jde o vrozenou poruchu pojivové tkáně, kdy se na kůži a sliznicích i při mírném tlaku či tření objevují puchýře a otevřené rány, které se obtížně hojí. Proto pacienti potřebují speciální obvazy, takzvané vlhké krytí. „Bez tohoto prostředku se neobejdou,“ konstatuje Petr Honěk. Problém ovšem byl, že zákon dovoloval hradit jen malé rozměry, které nepostačovaly. Pojišťovna proto dobrovolně přistoupila k úhradě velkých formátů a v roce 2012 zavedla vlastní kódy umožňující je předepisovat. VZP, která má kolem stovky klientů s touto nemocí, tak navýšila náklady na krycí materiály o polovinu na šest milionů ročně.
Michaela Koubová