Jejich léčba patří mezi nejnákladnější, zároveň ovšem bývá také úspěšná a v mnoha případech umožňuje pacientům žít stejně dlouho, jako běžná populace. Hematoonkologická onemocnění tak dnes představují problém: peníze, které na ně jdou, totiž nestačí, a lékaři jsou stavěni před dilema, jak pacienty léčit. Situaci navíc komplikuje to, že je mnoho přípravků nutné žádat přes paragraf 16. Ochota úhradu přiznávat se ovšem liší pojišťovna od pojišťovny, region od regionu i čas od času.
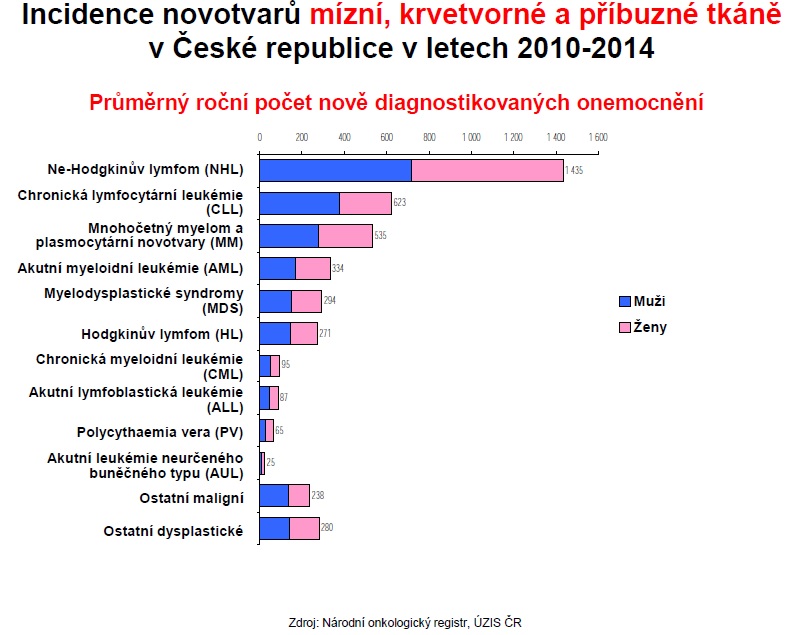
„Přestože hematoonkologické diagnózy tvoří přibližně 10 procent všech nádorových onemocnění, na jejich léčbu spotřebují lékaři mnohem více biologických onkologických léků, než by odpovídalo zmíněným 10 procentům,“ konstatuje předseda České hematologické společnosti ČLS JEP docent Jaroslav Čermák.
Například ve FN Brno hematoonkologie spolkne téměř 37 procent všech nákladů na centrovou péči, a to je přitom v nemocnici celkem 14 klinik se 124 centrovými léky nasmlouvanými pro 47 různých diagnostických skupin (na druhém místě ve spotřebě centrových léků se ocitla roztroušená skleróza s 15 procenty následovaná onkologií s 14 procenty a Crohnovou chorobou s 12 procenty). Docent Čermák ovšem zároveň připomíná, že za poslední čtvrt století došlo v léčbě onkologických i jiných onemocnění krvetvorby k zásadní změně – a to hlavně díky zavedení transplantací a biologické léčby. U nádorových chorob je díky tomu možné dosáhnout dlouhodobé remise či dokonce vyléčení nemoci, případně alespoň prodloužení života.
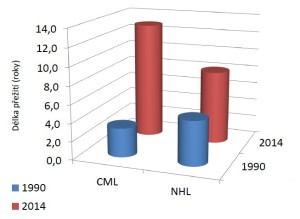
„Co se stalo s některými hematologickými nádory v posledních deseti, maximálně dvaceti letech, je naprosto bezprecedentní. Uveďme příklad chronické myeloidní leukemie. Je to choroba, kde je léčba velmi účinná. V České republice je k dispozici od začátku nového milénia, takže uplynula dostatečně dlouhá doba, aby se projevily výsledky léčby. Úmrtnost dramaticky poklesla, ovšem ruku v ruce s tím stoupá prevalence, tedy výskyt v populaci. To je jedno z vysvětlení problému, který mají hematologická centra,“ přibližuje přednosta Interní hematologické a onkologické kliniky LF MU a FN Brno profesor Jiří Mayer, který dodává, že celkové přežití pacientů s chronickou myeloidní leukemií léčených ve třech velkých hematologických centrech se blíží přežití běžné populace. Dříve by většina těchto lidí zemřela během několika let.
Léky za desítky až stovky tisíc měsíčně

Přínosy moderní léčby potvrzuje také Jana Pelouchová, předsedkyně spolku Diagnóza leukemie, která má sama chronickou myeloidní leukemii 14 let. „Teď už se nebavíme jen o době přežití, ale i o kvalitě života. Výsledky jsou tak dobré, že matka v průběhu léčby porodí dvě děti a pokračuje ve své práci. To jsou nevyčíslitelné hodnoty,“ zdůrazňuje Pelouchová, která se sama díky léčbě dožila důchodu a nyní vede kvalitní život navzdory tomu, že její onemocnění bylo agresivní a atypické.
Mnoho nemocných například právě s chronickou myeloidní leukemií ale není vyléčeno a musí mít tedy trvalou terapii. Náklady na léky se přitom pohybují mezi 50 a 200 tisíci korun za měsíc. U dalších pacientů je nutné sledování, protože hrozí relaps nemoci, kdy je pak znovu potřeba léčbu nasadit – například u některých typů lymfomů jde až o polovinu pacientů. Zároveň je tu velká skupina pacientů, u nichž je nutné původní léčbu změnit – Jana Pelouchová je dnes již na čtvrtém typu terapie.
Mohlo by vás zajímat
„Není to tedy o tom, že mám diagnózu, moderní účinnou léčbu, dám pacientovi tabletku a už si ho doživotně nemusím všímat. V průběhu let až polovina pacientů vyžaduje změnu léčby,“ uvádí profesor Mayer. I při nekomplikovaném průběhu chronické myeloidní leukemie je potřeba v prvním roce šest návštěv centra s klinickými a laboratorními vyšetřeními, čtyřikrát sternální punkce, čtyřikrát cytogenetické vyšetření a čtyřikrát molekulární biologické vyšetření na přítomnost zbytkové choroby. V případě problémů, které rozhodně nejsou žádnou výjimkou, je samozřejmě kontroly a vyšetření provádět častěji; u dalších chorob jako mnohočetný myelom či lymfom je situace podobná. Tito pacienti se přitom kumulují ve specializovaných centrech, kterých je momentálně v Česku osm pro dospělé a dvě pro děti.
Pokud se podíváme jen na náklady VZP, ty rok od roku stoupají. V roce 2012 zaplatila největší česká zdravotní pojišťovna za hematoonkologickou péči 1,07 miliardy, v roce 2014 1,13 miliardy a letos na ni půjde dokonce o 1,48 miliardy korun, což je o 220 milionů víc než loni. „Co se týče roku 2017, překročí celková výše úhrady bezpochyby výrazně částku 1,5 miliardy Kč, nicméně přesná suma bude jasná až po sérii jednání, která VZP (stejně jako každý rok) povede se všemi jednotlivými centry v prvním kvartálu roku 2017. Částka bude vycházet z úhradové vyhlášky vydané ministerstvem zdravotnictví, která již počítá se snížením jednotkové ceny za některá nákladově významná léčiva – na trh totiž v příštím roce vstoupí některé biosimilární přípravky využívané právě v této diagnostické skupině,“ přibližuje mluvčí VZP Oldřich Tichý.
Úhradová vyhláška pro příští rok přinese problémy, říkají odborníci
I přes rostoucí náklady pojišťoven ale finance na léčbu nepostačují. Odborníci si přitom stěžují na to, že úhradová vyhláška úhrady zastropovává. „Obtížně můžeme něco zastropovat, když je to lege artis třeba udělat. Nová onemocnění stále vznikají a pacienti do center přicházejí,“ říká Jiří Mayer s tím, že vyhláška sice limituje úhrady, ale nedefinuje stropy zdravotní péče. „To je jeden z velkých rozporů,“ dodává Mayer. K desítkám tisíc nemocných (k nimž patří všechny věkové skupiny včetně dětí), kteří s hematoonkologickým onemocněním žijí, tak každoročně přibudou další čtyři tisíce. Hematologové na tomto místě upozorňují, že na rozdíl od řady jiných nemocí není možné hematoonkologickým chorobám předcházet prevencí – a k ekonomicky náročné léčbě a vyšetřením není levnější varianta.
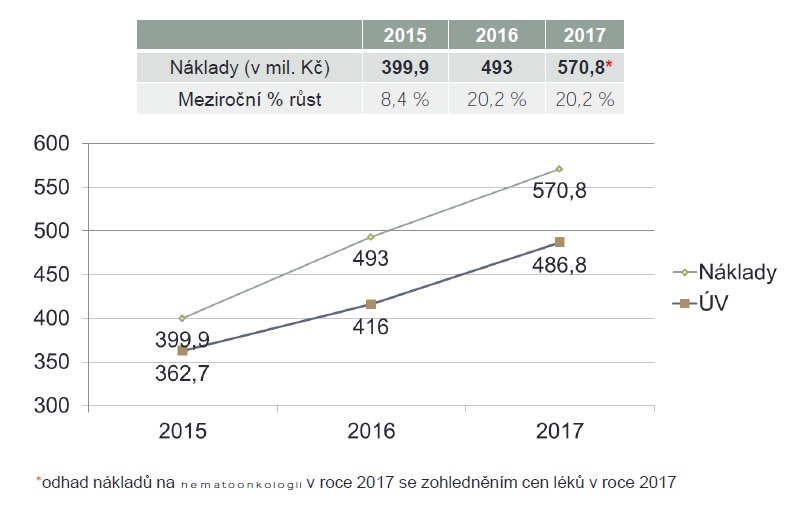
 Podle odborné společnosti má úhradová vyhláška pro příští rok v souvislosti s hematoonkologií několik problémů. Referenčním obdobím je rok 2015, podle odhadů ovšem v roce 2017 vzrostou náklady oproti roku 2015 o 40 procent. Ve vyhlášce přitom nejsou zahrnuty léky, které vstoupily na trh v roce 2016, ani léky nasmlouvané na konci roku 2015, jejichž náklady se plně projevily až v roce 2016 (na druhou stranu by snad mohl situaci ulehčit vstup zmíněných biosimilars). Od letoška navíc pojišťovny mezi centrové léky zařazují také přípravky hrazené přes paragraf 16 zákona 48/1997 o veřejném zdravotním pojištění. „Pro hematologickou onkologii není v úhradové vyhlášce vůbec žádná bonifikace pro nic,“ konstatuje profesor Mayer.
Podle odborné společnosti má úhradová vyhláška pro příští rok v souvislosti s hematoonkologií několik problémů. Referenčním obdobím je rok 2015, podle odhadů ovšem v roce 2017 vzrostou náklady oproti roku 2015 o 40 procent. Ve vyhlášce přitom nejsou zahrnuty léky, které vstoupily na trh v roce 2016, ani léky nasmlouvané na konci roku 2015, jejichž náklady se plně projevily až v roce 2016 (na druhou stranu by snad mohl situaci ulehčit vstup zmíněných biosimilars). Od letoška navíc pojišťovny mezi centrové léky zařazují také přípravky hrazené přes paragraf 16 zákona 48/1997 o veřejném zdravotním pojištění. „Pro hematologickou onkologii není v úhradové vyhlášce vůbec žádná bonifikace pro nic,“ konstatuje profesor Mayer.
Dalším problémem je i to, že pro mnoho pacientů jsou potřeba léky, které u nás nejsou registrované. I když tedy máme poměrně velký počet centrových léčiv, ani ty někdy nestačí a lékaři musí žádat pojišťovnu o úhradu přes paragraf 16. Obvykle přitom nejde o levnou terapii – některé přípravky mohou stát i 390 tisíc korun za měsíc. „Náklady nejsou malé, ale v řadě případů jsou to preparáty poslední volby, které mají vynikající účinek a dlouhodobě prodlužují přežívání nemocných,“ zdůrazňuje profesor Mayer, který také apeluje, aby náklady na tyto léky nebyly součástí balíčků centrové péče.
Situace s uznáváním úhrad na paragraf 16 je ovšem značně zmatečná. „Přístupy různých pojišťoven se různí, navíc se mění v čase. Může to být různé i v jednotlivých regionech. Každopádně to není jednotné a nemůžeme říci, že by to napříč republikou bylo tak, že pojišťovna zváží indikaci a jednoznačně to potom zaplatí mimo paušál definovaný jako strop úhradovou vyhláškou, takže to nemocnice v rozpočtu nepocítí. Standardizovaný přístup všech pojišťoven v rámci ČR není,“ přibližuje Jiří Mayer. „Nikdy to není jednoduché,“ dodává docent Čermák. Celá věc je navíc spjata s množstvím administrativy. Některé pojišťovny k tomu mají vybrané preparáty označeny jako centrové, zatímco jiné ne.
Navzdory růstu úhrad schází půl miliardy
Výsledek je takový, že už nyní činí rozdíl mezi náklady na hematoonkologii ve FN Brno 77 milionů korun, v příštím roce půjde zřejmě o 84 milionů. Hematoonkologové proto odhadují, že v segmentu chybí kolem půl miliardy, a to pouze v souvislosti s léky. „Nejedná se ale jen o léky. Na každou ampulku se váže část úvazku zdravotníků a lékařů, část čekárny, ambulance a vyšetření. Ta jsou opět zastropovaná,“ shrnuje profesor Mayer. „Potýkáme se s nedostatkem personálu, vybavením v podobě zobrazovacích přístrojů či kapacity laboratoří. Pacienti čekají hodiny před ordinacemi a často nemáme ani volné lůžko v nemocnici, kam bychom je mohli uložit,“ dodává s tím, že by z limitů měla být vedle výše zmíněných léků na paragraf 16 vyňata některá specializovaná laboratorní a zobrazovací vyšetření.
Celá situace tak vyvolává několik otázek. Jednou z nich je to, že u nás má pacient právo na léčivý přípravek. Když ale nemocnice, kterou navštěvuje, vyčerpá svůj limit na centrové léky, není už jasné, zda se má domáhat proplacení terapie po pojišťovně, anebo vydání léčiva po nemocnici. Jak pak zdůrazňují i lékaři z jiných oborů, velmi ošemetné je postavení jich samotných. Na nedávném sněmovním semináři onkoložka Petra Tesařová poukázala, že se dnes ekonomická rozhodnutí mají přikrývat bílým pláštěm a podávat pacientům jako rozhodnutí zdravotnická (více zde). Dalším aspektem je odpovědnost – lékaři totiž mohou být postiženi, pokud nevyužijí všechny léčebné prostředky, které mají k dispozici. V případě, že lékař či nemocnice respektováním limitu neposkytne danou péči, riskuje odpovědnost za újmu na zdraví i trestní stíhání. Zároveň ovšem není jasné, zda v případě újmy na zdraví nese odpovědnost pojišťovna za nezabezpečení časové a místní dostupnosti péče, nebo poskytovatel/lékař za její neposkytnutí. „Domníváme se, že náklady na léčbu musejí jít za pacientem, a to v plné výši. Natahovat na skřipec lékaře, kteří bezprostředně s nemocnými lidmi přijdou do styku, není možné a otevřeně musím říct, že se nám to nelíbí,“ zdůrazňuje Jiří Mayer.
V nelehké situaci se pak ocitají i zdravotní pojišťovny. „Pojišťovna nemůže ovlivnit, kolik se vybere na zdravotním pojištění, ani to, které zdravotní služby nebo léky bude muset proplatit. Řešením snad je HTA. Je to poměrně sofistikovaná procedura, ale myslím si, že v České republice se bohužel na tomto poli velmi kvalifikovaně mnoho neudělalo,“ dodává profesor Mayer. „Situace ale dlouhodobě není udržitelná a musí se řešit,“ uzavírá.
Michaela Koubová








