Téma, jak lidem zajistit důstojné umírání, zaznívá v poslední době čím dál častěji. Nejprve se o něm mluvilo hlavně v souvislosti s pilotním projektem mobilních hospiců, který spolu s odborníky rozjela VZP. K tomu ministr zdravotnictví Miloslav Ludvík při svém nástupu do funkce na přání prezidenta Miloše Zemana přislíbil vytvoření zákona o paliativní péči. A do toho se v posledním roce již podruhé rozhořela debata o zcela jiném přístupu – totiž legalizaci eutanázie. Právě poslední téma ovšem odborníci na paliativní medicínu a hospicovou péči odmítají. Podle nich je totiž rezignací na zajištění všeobecně dostupné kvalitní paliativní péče, což je věc, která v Česku jednoznačně schází (podrobně jsme psali zde). Právě v tomto bodě by mohl přispět zamýšlený zákon, ani on ovšem není všespásný – ba dokonce se z něj může vyklubat jen cár papíru, který věci nijak nepomůže. Aby se něco takového nestalo, je podle ředitele Centra paliativní péče Martina Loučky potřeba postupovat jako při pilotním projektu mobilních hospiců, který díky pečlivé přípravě a diskusi všech zapojených sklízí úspěch. Domácí hospicová péče by se návazně měla v příštím roce ocitnout v úhradové vyhlášce, takže ji už nebude hradit jen VZP, ale všechny zdravotní pojišťovny.
Takzvaný zákon o důstojné smrti neboli legalizace eutanázie, eventuálně asistované sebevraždy, je opět na stole. Návrh Jiřího Zlatušky (ANO) a dalších pěti poslanců byl předložen loni v květnu, o měsíc později k němu dala vláda nesouhlasné stanovisko. Organizační výbor následně úpravu doporučil k projednání, jako zpravodaje určil Marka Bendu (ODS) a navrhl ústavně-právní výbor jako garanční. Od té doby však bylo ticho po pěšině – až letos v lednu načetl Zlatuška v rámci pozměňovacích návrhů dodatek k důvodové zprávě obsahující rozhodnutí kanadského Nejvyššího soudu, který se vyslovil ve prospěch stěžovatelů napadajících zákaz lékařem asistované smrti. Před dvěma týdny pak poslanec uspořádal k tématu sněmovní seminář, na který reagovala Asociace poskytovatelů hospicové paliativní péče.
„Denně se setkáváme s umírajícími. Ukazuje se, že pro eutanazii jsou zejména mladí lidé a lidé, kteří nemají s umírajícími žádnou zkušenost, případně mají zkušenost negativní, kdy jim doma umíral třeba prarodič v bolestech a oni ho nemohli té bolesti zbavit. Řešením této situace je však moderní paliativní a hospicová péče. Eutanázii, lhostejno zda-li přímé zabití druhého člověka, nebo asistovaná sebevražda (umožnění druhému zabít se), považuje APHPP za civilizační prohru společnosti. Ta totiž nepotřebuje zabíjet druhé – když je jim ouvej, potřebuje kvalitní péči, např. hospicového typu. V hospicovém prostředí se setkáváme s tisíci umírajícími. Můžeme dosvědčit, že netrpí-li člověk bolestí (na duši i na těle) – a to umí dnešní medicína s přidanou hodnotou nezdravotní péče zabezpečit – nemá člověk důvod po eutanázii volat. To je žitá skutečnost hospiců českých, ale i jinde ve světě,“ uvádí ve svém stanovisku asociace. Zároveň ovšem zmiňuje oprávněný strach pacientů z tzv. dystanázie, tedy zabránění přirozenému umírání kvůli technologické vyspělosti medicíny, k němuž došlo například v případě bývalého izraelského premiéra Ariela Šarona. „Legitimním a legálním řešením je odstoupení od marné léčby. To je lege artis postup (srov. např. doporučení České lékařské komory č.1/2010), žel někdy málo využíván. To však nemá nic společného s eutanázií,“ dodává asociace.
Samostatný zákon mají ve Francii či Itálii
Naproti tomu zákon o paliativní péči by u nás dle odborníků na paliativu mohl dostupnost kvalitní péče v závěru života zlepšit. Jak ale upozorňuje Martin Loučka z Centra paliativní péče, ke zlepšení stavu věci není nezbytný. „Některé země jako Francie, Belgie nebo Itálie zvláštní zákon o paliativní péči mají. Mnoho jiných, včetně Velké Británie, která v mezinárodních srovnáních opakovaně vychází jako země s nejlepším systémem paliativní péče, zvláštní zákon nemají, přesto v této oblasti fungují výborně. Pokud bychom se ale chtěli inspirovat, za důležité považuji zejména základní vizi těchto zákonů. Když se do nich podíváme, belgická, francouzská nebo německá norma začínají základním právem občanů na paliativní péči. To vnímám jako důležité, nejde jen o to nastavit výši úhrady za jednotlivé výkony, ale o nastavení systému jako takového. Další části zahraničních zákonů upravují například dostupnost a standardy paliativní péče, včetně mechanismu kontroly kvality. Ve Francii tento předpis také upravuje dříve vyslovená přání nebo ,paliativní dovolenou´ pro lidi, kteří pečují o příbuzné v terminálním stádiu,“ přiblížil pro ZD Martin Loučka.
Že zákon nehraje prim, je patrné také u našich dvou sousedů, Rakouska a Německa, kteří samostatnou legislativu nemají. Přesto disponují fungujícími systémy, které umožňují mnohem vyššímu poštu pacientů než u nás odejít v domácím prostředí, o zajištění kvalitní péče v nemocnicích nemluvě. Podívejme se na ně tedy trochu blíže.
Mohlo by vás zajímat
Zkušenost z Rakouska: stačí kvalitní koncepce
Paliativní péče v Rakousku historicky stojí na mobilní specializované paliativní péči a na paliativní péči v nemocnicích. Jde tak o zemi, která šla v paliativní medicíně jinou cestou než Anglie a mnoho dalších států včetně Česka, jenž ji následovaly – právě v Anglii totiž vzniklo v 60. letech díky Cecilii Saunders hospicové hnutí. Oproti tomu první hospicový tým v Rakousku vzniklý v roce 1989 byl mobilní tým Charity Vídeň. V roce 1991 pak vzniklo první lůžkové paliativní oddělení v nemocnici Graz, první lůžkový hospic byl otevřen ve Vídni až o čtyři roky později. Dnes v Rakousku funguje 44 mobilních specializovaných týmů paliativní péče, 36 paliativních oddělení v nemocnicích, 42 konsiliárních paliativních týmů v nemocnicích a devět klasických hospiců. K tomu funguje 156 hospicových týmů, které ovšem nejsou multidisciplinární specializovanou péčí, ale na bázi dobrovolnictví.
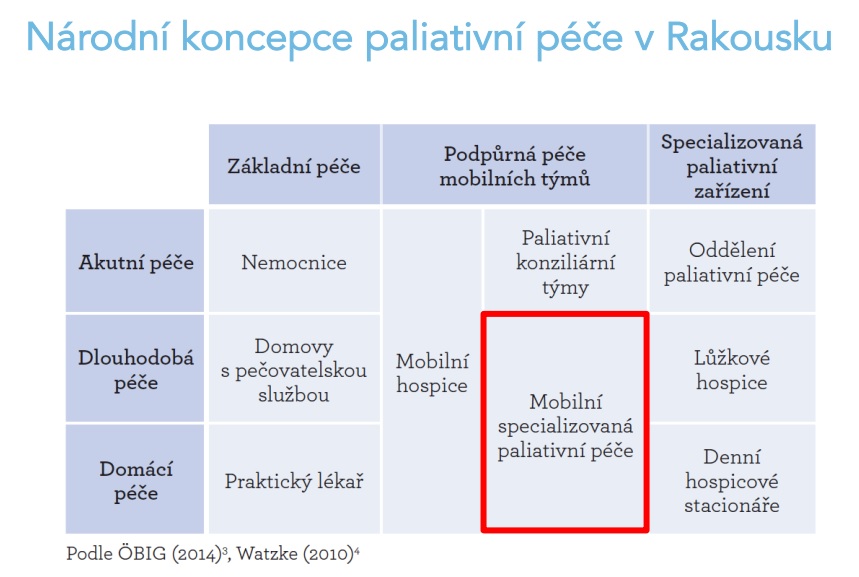
„Když Rakousko v roce 2004 přemýšlelo, jak paliativní péči uchopit, udělalo jako první to, že si sestavilo národní koncepci paliativní péče. V ní se na legislativní úrovni zabývali tím, co je vlastně potřeba zodpovědět a jakým způsobem cestu prošlapat, aby paliativní péči dokázali vymyslet dobře. U nás se občas objeví iniciativa, která začne lobbovat za konkrétní typ péče, třeba lůžkové hospice. Každý typ péče samozřejmě potřebuje podporu, jen je nešťastné, když se kvůli jednotlivosti odhlédne od celkového stavu systému. V Rakousku to z mého pohledu udělali velmi správně, a než začali investovat peníze do nějakého typu paliativní péče, přijali na vládní úrovni dokument, kde říkají, že paliativní péče musí být zajištěná ve všech sektorech – v akutní, dlouhodobé i domácí péči. Mají různé typy institucí, které se na tom musí podílet – není to tak, že bychom tu nyní vytvořili nějakou skupinu paliativních supermanů, kteří by opečovali všechny umírající,“ vysvětlil na listopadové konferenci k mobilním hospicům, která se konala v poslanecké sněmovně, Martin Loučka.
V roce 2012 a 2014 navíc v Rakousku vznikly standardy paliativní péče, aby se jasně řeklo, kdo má co dělat a jak má péče vypadat. Součástí jsou i indikátory kvality a jasně dané vzdělávání v rozsahu 200 hodin, kterým musí projít všichni členové paliativních týmů. Jeden pětičlenný tým by přitom měl pokrýt 140 tisíc obyvatel. Péče je financována vícezdrojově, tedy z pojištění a peněz jednotlivých spolkových zemí, pacienti ovšem nic nedoplácí. Ve výsledku pak v péči těchto týmů v roce 2013 zemřelo 8818 pacientů, což je 11 procent všech úmrtí. Pro srovnání – v Česku je to víc než desetkrát méně.
V Německu umírá v péči domácích hospiců osmkrát víc lidí než u nás
Trochu jiný koncept paliativní péče funguje v Německu. Tam je hospicová péče hrazena od roku 1997 z pojištění, a to tak, že hospice dostávají z veřejných zdrojů 90 procent svého rozpočtu, zbylých deset procent si shánějí na grantech (u dětských hospiců je to 95 procent). Celkem tam funguje 214 hospiců, 14 hospiců dětských, 250 paliativních oddělení v nemocnicích a 1500 agentur domácí hospicové péče. Podoba mobilní specializované paliativní péče byla definovaná směrnicí v roce 2007 a oproti klasickým hospicům dostala plné úhrady. To, co je od organizací poskytujících mobilní specializovanou paliativní péči požadováno, si nadefinovaly přímo pojišťovny, které splněním podmínek podmiňují uzavření smlouvy. Dnes tak v Německu funguje přes 270 těchto organizací, které mají smlouvu s pojišťovnou (medián péče se pohybuje kolem 28 dní, což je skoro dvakrát více než u nás). Jeden osmičlenný tým připadá na zhruba 250 tisíc obyvatel a celkem je tímto způsobem doprovozeno kolem osmi procent zemřelých.
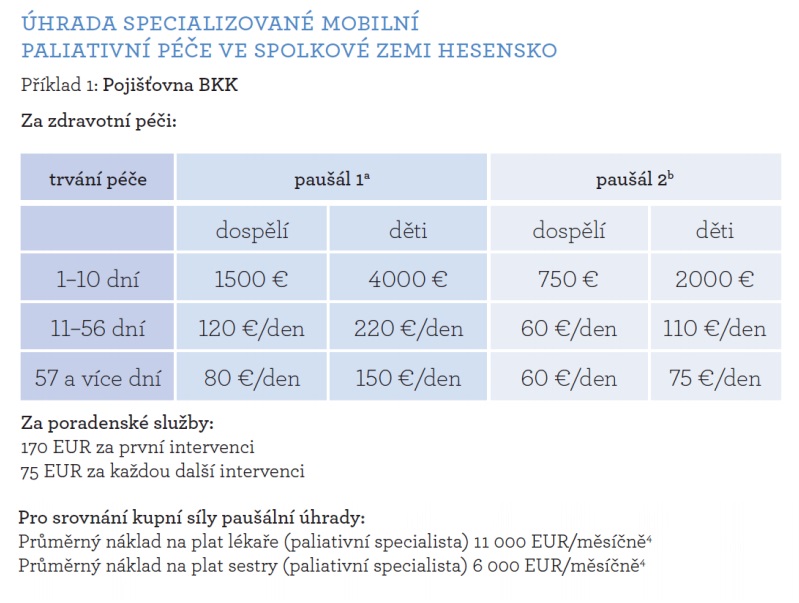
„Lůžkové hospice v Německu velmi často nemají svého vlastního lékaře. Z toho důvodu se mobilní specializované týmy můžou přivolat na pomoc nebo konzultaci k pacientovi v lůžkovém hospici. Pak dostávají úhradu jak hospice, tak paliativní týmy,“ přibližuje Martin Loučka. Připomeňme, že podle loňských údajů hradily zdravotní pojišťovny kamenným hospicům průměrně 1330 korun za ošetřovací den, mobilní hospice s výjimkou pilotu VZP úhradu z pojištění nemají.
Komplexní problematika, která vyžaduje poctivý přístup
Vraťme se ale do Česka. Plán ministerstva je takový, že by na zákoně o dlouhodobé a paliativní péči měla dělat pracovní skupina, některé změny ovšem úřad zamýšlí udělat narychlo ještě do konce volebního období – včetně zakotvení péče v zákoně o zdravotních službách či definice kvality a dostupnosti v rámci podzákonných norem (více zde).
„Osobně si nemyslím, že je samostatný zákon nezbytně nutný, opakovaně to slyším i od samotných poskytovatelů – mít samostatný zákon není důležité, hlavní je mít důstojné podmínky pro práci a funkční systém. Jak ukazují zkušenosti ze zahraničí, dobrá paliativní péče může být poskytována se zákonem i bez něj, řadu klíčových věcí můžou řešit jiné předpisy, vyhlášky a podobně,“ poukazuje Martin Loučka. Podle něj tak bude přínos zákona záviset na tom, co nakonec bude finální znění obsahovat a jak bude zpracováno. „Tam by potom mohl buď velmi pomoci – například tím, že by definoval standardy hospicové a paliativní péče, které u nás dnes v závazné podobě neexistují – nebo také může být jen prázdným dokumentem, který nebude reflektovat realitu a ve výsledku jej nepřijmou ani poskytovatelé paliativní péče ani pojišťovny,“ dodává ředitel Centra paliativní péče.
Aby se tedy něco takového nestalo, je třeba návrh zákona průběžně projednávat se všemi zúčastněnými stranami a nezavádět nic od stolu. Takový přístup se už koneckonců osvědčil při přípravě a realizaci pilotního projektu mobilních hospiců, na němž se podíleli odborníci, poskytovatelé, VZP i ministerstvo zdravotnictví.
„Vnímám velmi pozitivně, že se paliativní péče stává politicky zajímavým tématem a získává podporu napříč stranami i úrovněmi politického systému. Mám ale určitou obavu, abychom se v honbě za rychlým výsledkem nespokojili s nefunkčním nebo velmi dílčím výsledkem. Problematika paliativní péče je hodně komplexní, zasahuje zdravotně-sociální pomezí, mísí se zde zkušenosti neziskového sektoru a veřejného zdravotnictví, řeší se naléhavá otázka vzdělávání atd. Důležitým příkladem, který je podle mne ukázkou poctivého přístupu, je pilotní projekt mobilní specializované paliativní péče. Promyšlení a realizace této pilotáže stálo několik let práce a relativně dost peněz, ale i podle výsledků prezentovaných loni v Poslanecké sněmovně jde vidět, že to stálo za to. Pokud bych měl tu moc, velmi bych se přimlouval, aby takový poctivý a promyšlený postup doprovázel i případnou tvorbu zákona nebo úpravu legislativního prostředí,“ uzavírá Loučka.
Michaela Koubová