Nové technologie hlasitě klepou na dveře českého zdravotnictví. Inovativní léky se dostávají ke stále většímu počtu pacientů, přestože současně jsou pro část z nich skrytě (latentně) nedostupné. Náklady zdravotních pojišťoven na centrovou léčbu rok od roku strměji rostou a přitom chybí jasná strategie, jak zajistit její ufinancovatelnost v dalších letech. Již v příštím roce by mohla spotřebovat další miliardy navíc. Kolik jsme ochotni do nových technologií a léků vlastně investovat, jak velkou jsou prioritou pro celou společnost? Odpověď na tuto otázku by měli dát politici. Současně je ovšem třeba hledat konsensus ve způsobu hodnocení a zavádění nové léčby mezi odbornými společnostmi, regulátorem (Státním ústavem pro kontrolu léčiv a ministerstvem zdravotnictví) a plátci (zdravotními pojišťovnami). Účastníci Kulatého stolu Zdravotnického deníku potvrdili, že jsou spolu schopni nalézat kompromisy mezi možnostmi českého zdravotnictví a nabídkou moderní medicíny. Do hry je třeba zavzít také farmaceutický průmysl formou sdílení rizik a nákladů spojených se zaváděním nových terapií. Shoda také panuje v tom, že systém jako celek má rezervy. Zatímco přínos nových léků je již důkladně prověřován a jejich ceny a úhrady striktně regulovány, v jiných oblastech, jako jsou zdravotnické prostředky, nebo zdravotní výkony, tomu tak zdaleka není. Včera jsme zveřejnili první část zpracovaného záznamu z Kulatého stolu, v níž byla diskutována ekonomická situace českého zdravotnictví a nyní přinášíme pokračování zaměřené na zavádění nových technologií a léků.

U Kulatého stolu Zdravotnického deníku diskutovali JUDr. Ing. Miloslav Ludvík (ministr zdravotnictví ČR), Mgr. et Mgr. Adam Vojtěch (poradce ministra financí ČR, člen správní rady VZP), Ing. Ladislav Friedrich (prezident Svazu zdravotních pojišťoven ČR), doc. MUDr. Jan Prausová (předsedkyně výboru České onkologické společnosti, přednostka Onkologické kliniky 2. LF UK a FN Motol), prof. MUDr. Miloš Táborský (předseda výboru České kardiologické společnosti, přednosta I. interní kardiologické kliniky FN a UP v Olomouci), PharmDr. Zdeněk Blahuta (ředitel Státního ústavu pro kontrolu léčiv), MUDr. Roman Kraus (ředitel Fakultní nemocnice Brno) a Mgr. MUDr. Jindřich Kotrba (farmakoekonom, Pharmeca, a.s.). Debatu moderoval Mgr. Tomáš Cikrt, šéfredaktor Zdravotnického deníku.
Mohlo by vás zajímat
Diskusní blok, zaměřený na financování nových technologií a léků uvedl svou prezentací Jindřich Kotrba. V rámci diskuse byly předneseny ještě další dvě prezentace: Profesor Miloš Táborský připravil přehled inovativních a nákladných terapií v kardiologii a ředitel Roman Kraus se podíval na celé téma z hlediska perspektivy brněnské fakultní nemocnice.
Udržitelná dostupnost inovativní léčby

J. Kotrba: Provedu vás průřezem tržního vývoje v oblasti lékových technologií a tím se dostaneme i k centrovým lékům.
Na prvním obrázku máme přehled OECD, který ukazuje, že ve srovnání výdajů za léky na jednoho obyvatele v amerických dolarech obsazujeme lichotivou předposlední příčku ve srovnání středoevropských zemí, do kterých je začleněno ještě Nizozemsko a Švédsko. Ty se tam ocitají z toho důvodu, že v těchto zemích je poměrně nízká cena a úhrada generických léků.
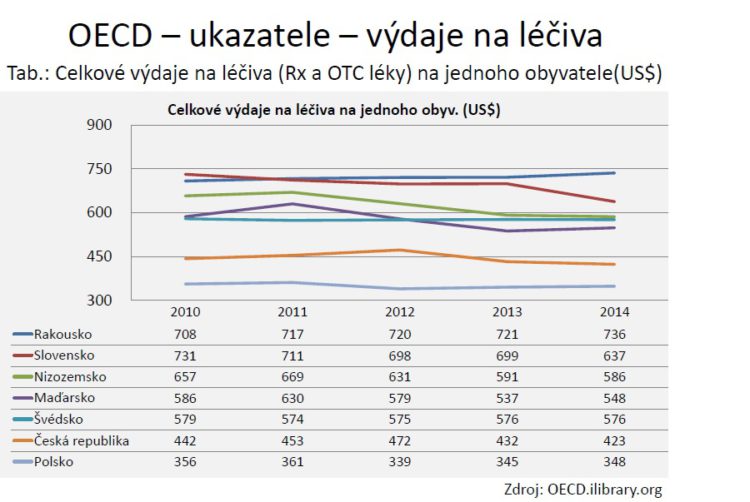
Jestli je tento trend udržitelný, je otázka, protože my jsme si tady říkali o demografické křivce, která je neúprosná, s tou samozřejmě souvisí zvyšující se prevence chronických onemocnění a plus ještě lepší diagnostika onemocnění, která nám vlastně žene ta čísla nahoru. Jsou tady rostoucí náklady na nové technologie, centrová léčba. Jsou tady ale i očekávání pacientů, protože ti jsou v současnosti lépe informováni díky lékařům, ale díky internetu.

Pokud jde o vývoj v biologické léčby v porovnání s nebiologickou léčbou v České republice, tak její podíl pozvolna narůstá, finančně o jedno procento ročně.
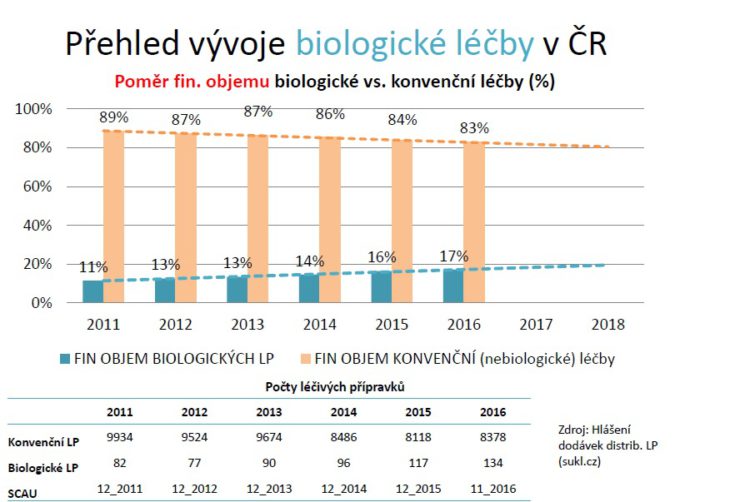
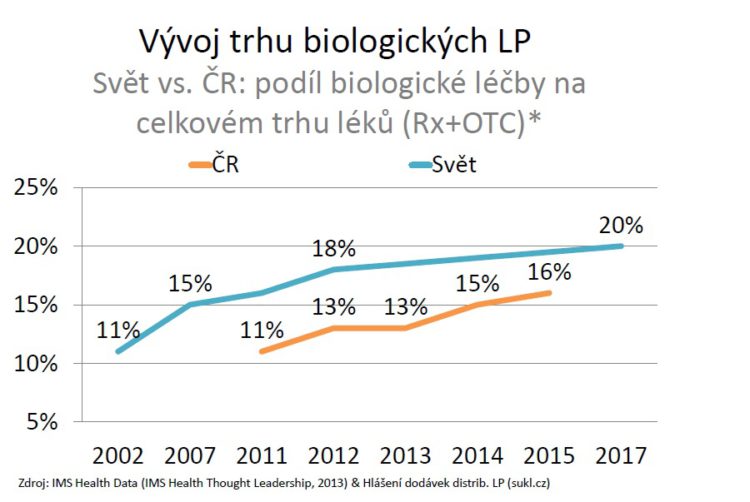
Když porovnáme tento finanční nárůst se světem tak vidíme, že se mu naše křivka pomaličku přibližuje a lze očekávat, že někdy v roce 2019 se – pokud tento růstový trend zůstane zachován – přiblížíme 20 procentům. Možná, že ve světě už mezitím budou nějaké to procento výše.
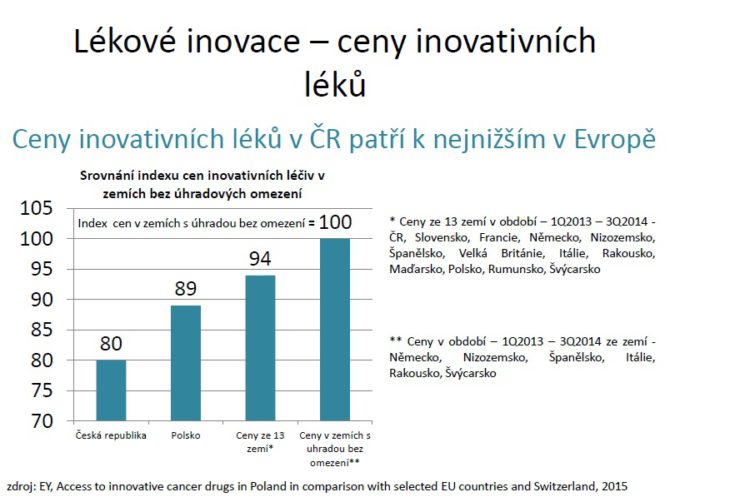
Pokud jde o cenu inovativních centrových léků, podívejme se na srovnání výsledků polských autorů, kteří se zkoumali panel protinádorových inovativních léků ve 13 evropských zemích. Index 100 označuje země, kde není úhrada u inovativních léků nějakým způsobem limitována a index 94 země, ve kterých tato úhrada limitována je. Česká republika v tomto průzkumu z 13 zemí vyšla jako země s nejnižším indexem cen inovativních protinádorových léků.
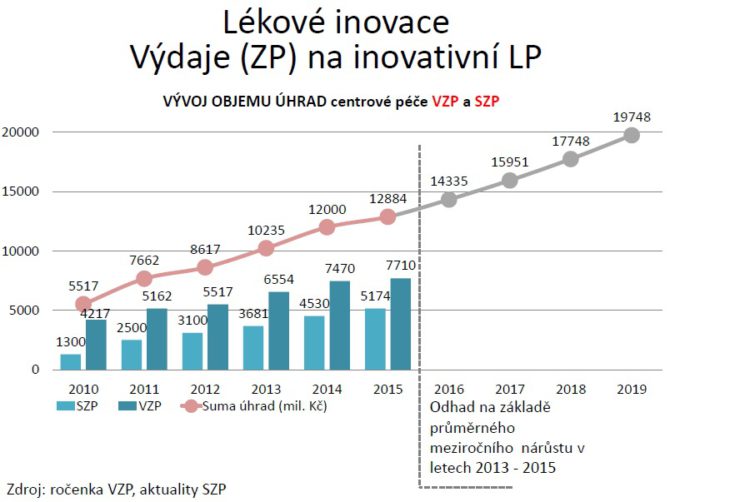
Pokud se podíváme na odhady těch prognóz v centrové léčbě, lze vysledovat růstový trend, který je popoháněn tím, že je léčeno více pacientů. Z ročenky VZP vyplývá, že mezi roky 2010 až 2015 bylo léčeno o 50 % více pacientů a pokud si propočítáme ceny nebo úhradu na jednoho pacienta, tak v centrové léčbě stagnuje.
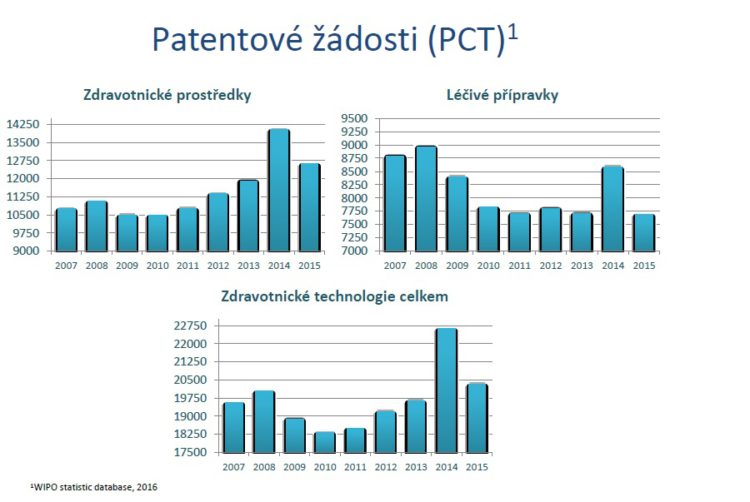
Nahlédneme-li dále do budoucnosti, i za rok 2020 a hodnotíme ji přes počty podaných žádostí, tak z mírné ekonomické krize, která se objevila někdy v roce 2008, 2009 je vidět, že se asi nejvíce oklepaly zdravotnické prostředky, které od roku 2012 narůstají v počtu žádostí nejdynamičtěji. Léčivé přípravky tam nárůst mají, ale už ne tak významný. V nejbližších letech nás ovšem čeká registrace zhruba 37 nových molekul.
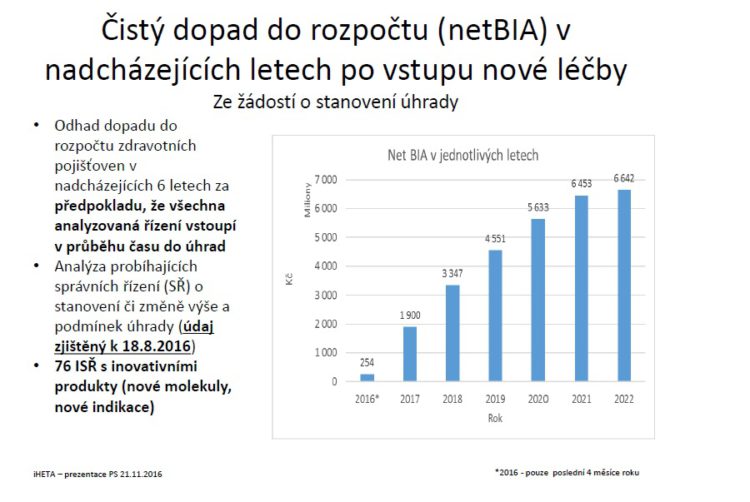
 Velice zajímavá analýza byla prezentována minulý rok iHetou, která se snažila zanalyzovat běžící 76 správní řízení u SÚKLu o stanovení výše a podmínek úhrady. Došla k závěru, že pokud by měla být naplněna očekávání, prezentovaná ve správních řízeních, v roce 2019 se dostáváme zhruba na dopad do rozpočtu ve výši 4 a půl miliardy korun.
Velice zajímavá analýza byla prezentována minulý rok iHetou, která se snažila zanalyzovat běžící 76 správní řízení u SÚKLu o stanovení výše a podmínek úhrady. Došla k závěru, že pokud by měla být naplněna očekávání, prezentovaná ve správních řízeních, v roce 2019 se dostáváme zhruba na dopad do rozpočtu ve výši 4 a půl miliardy korun.
Přehled léků, které jsou momentálně registrovány EMA.

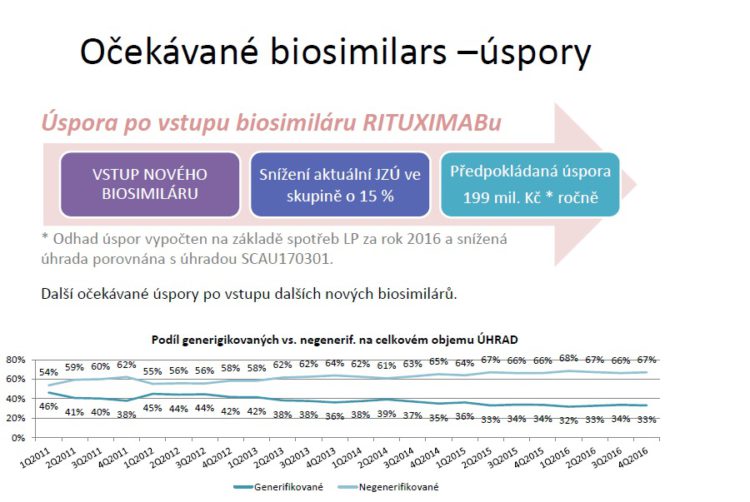
A jeden lék, což je biosimilar k rituximabu, má u nás dokonce podanou žádost o úhradu. Úspory lze pak odhadnout na zhruba 200 miliónů korun ročně. Křivka dole udává, jak se rozevírají nůžky mezi generickým trhem a trhem, který není generifikovaný.
 Zatím jsme moc nehovořili o proléčenosti pacientů biologickou léčbou. Ve srovnání s jinými zeměmi u revmatoidní artritidy z roku 2014 vychází Česko ne úplně záviděníhodně, ale zase na druhou stranu do toho musíme projikovat trendy, které přichází s nástupem biosimilars, které nám od roku 2014 zvýšily obrat v biologické léčbě v této oblasti zhruba o třetinu.
Zatím jsme moc nehovořili o proléčenosti pacientů biologickou léčbou. Ve srovnání s jinými zeměmi u revmatoidní artritidy z roku 2014 vychází Česko ne úplně záviděníhodně, ale zase na druhou stranu do toho musíme projikovat trendy, které přichází s nástupem biosimilars, které nám od roku 2014 zvýšily obrat v biologické léčbě v této oblasti zhruba o třetinu.

Rezervy v systému z hlediska zdravotnických technologií vyplývají z možností soutěžení v systému. Otázka je, zda neupravit nějakým způsobem generickou substituci, protože momentálně neexistuje povinnost zaměňovat léky za ty, které jsou nejvýhodnější třeba pro pojišťovny. Pak je tady otázka vůbec plýtvání léky v systému a otázka dalších zdravotnických technologií, což jsou zejména zdravotnické prostředky, u kterých samozřejmě zbývá dotáhnout cenovou a úhradovou regulaci. Dále jsou to zdravotní výkony, které nebyly dosud nikdy revidovány.
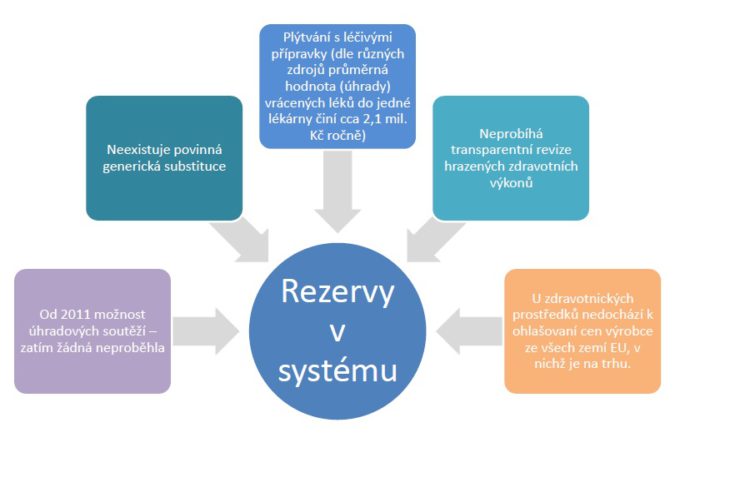
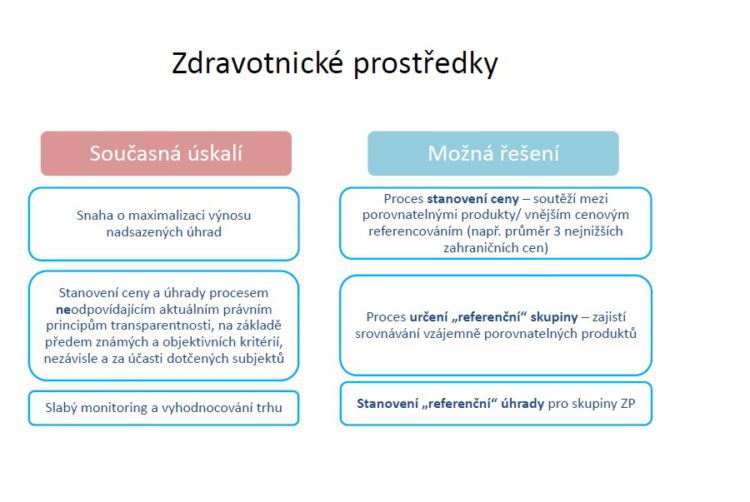
Možná řešení úspor u zdravotnických prostředků mohou být velice jednoduchá, kdyby se i v této oblasti provádělo cenové referencování. Publikované ceny už existují minimálně v osmi evropských zemích a měli bychom si určitě připravit řešení pro určitý způsob referencování v rámci skupin.
OECD vyzývá všechny, kdo k tomu mají cokoliv říct, aby se podíleli na diskusi. Inovativní léčbu se snaží udržet v ufinancovatelném koridoru, což znamená, že by měla být dostupná za přiměřenou cenu a měla by směřovat i do správných oblastí. Jsou totiž oblasti, ve kterých inovativní léčba přichází v několika molekulách, ale pak jsou jiné oblasti, kde nám ty molekuly třeba úplně chybí.

Otázkou je, jaké inovace očekáváme? Očekáváme inovace, které se mají dopad na pacienta a to by mělo být akcentováno.
T. Cikrt: Reakce ředitele Státního ústavu pro kontrolu léčiv, abychom měli uzavřenu představu, kde se v této oblasti nacházíme.
Z. Blahuta: Z pohledu náhodného posluchače by asi mělo být jakžtakž všechno v pořádku, protože jsme v prezentaci magistra Vojtěcha viděli křivky nárůstu ambulantně poskytovaných léků a zdravotnických prostředků (viz první část Kulatého stolu zde – poznámka redakce).

Fígl je opravdu v tom, není to virtuálně vyvolaný problém, protože nárůsty centrové léčby byly samozřejmě schovány v části zvyšujícího se segmentu nemocniční péče. Musím potvrdit, že čísla, která zde byla promítána, to znamená loňský náklad na centrovou péči ve výši 13 a půl miliard korun a odhadované trendy do budoucna jsou správné. Slouží k dobru současnému vedení ministerstva zdravotnictví, že problém uchopilo pevně. My máme zpracovaný za přispění Ústavu zdravotnických informací a statistiky ‚horizont scaning‘ nákladů do budoucího období a musím potvrdit informaci, že z hlediska predikcí na rok 2017 a 2018 se nárůst bude pohybovat mezi čtyřmi a půl až pěti miliardami korun s tím, že do toho je započtena prevalenční a incidenční složka těch nemocných, ale nemáme to očištěno ještě o hodnotu úspor.
SÚKL Za rok 2016 ušetřil prostřednictvím revizní činnosti kolem 4 až čtvrt miliard korun.
Problém nárůstu u centrové péče je dán především zapojením VILPové části léčivých přípravků (VILP – vysoce inovativní léčivé přípravky – poznámka redakce), jejichž vstup do systému je garantován prostřednictvím období první a druhé dočasné úhrady. Tady si myslím, že ministerstvo zdravotnictví čeká velký kus práce a bude se to muset již ze střednědobého a krátkodobého horizontu řešit. Co se týče vstupu ostatních přípravků, tak bych rád řekl pouze základní premisu – my jsme za rok 2016 ušetřili prostřednictvím revizní činnosti kolem 4 až čtvrt miliard korun. Byly to revize jak hloubkové, tak zkrácené s tím, že drtivá většina částí uspořených prostředků jde především do centrových léčivých přípravků, i když máme i v ambulantním sektoru bohatě rostoucí skupiny přípravků, například nová antikoagulancia, nebo léky na některé kardiovaskulární indikace. V současnosti se systém jeví ještě jako stabilní, nicméně, o tom, že končí doby průběžné hojnosti, nyní svědčí například vztahy s farmaceutickými firmami. Jsme opravdu nuceni se výsostně řídit pravidly a požadavky hodnocení zdravotnických technologií a reálně platí, že jestliže lék je účinný, neznamená, že na něj systém zdravotního pojištění v České republice automaticky má.
T. Cikrt: Systém revizí, který ušetřil tolik miliard, se už vyčerpal, nebo má ještě nějaké rezervy?
Z. Blahuta: Když jsem před třemi lety nastoupil do ústavu, byl jsem přesvědčen, že budeme za dva roky hledat nějaký další nástroj na udržitelnost veřejného zdravotního pojištění v oblasti lékové politiky. Dnes dosahujeme za rok 2016 čtyři a čtvrt miliardy úspory, jakkoliv je to část z těch hloubkových revizí jistým způsobem virtuální, ale nikdo nezná lepší způsob, jak to počítat, jestli třeba počty kódů, což zase nikomu nic neřekne. K mému velkému překvapení je průmysl schopen nabízet plátcům, popřípadě prostřednictvím ústavu, velice zajímavé úspory, které se okamžitě mohou přesunout do léčení náročnějších onemocnění.
Nelze dát všechno všem
T. Cikrt: Podívejme se, jak vypadá praxe, s níž se setkávají lékaři a odborné společnosti, nejprve onkologie…

J. Prausová: Dříve tu nebyla seriózní diskuse. Nyní jsme do takové diskuse přizváni, naše názory jsou brány vážně. Vy také vidíte (k partnerům u kulatého stolu pozn. redakce), že jsme rozumní a že bezhlavě neprosazujeme svoje nároky, protože jsme si vědomi toho, že systém má svoje hranice.
Za onkologii bych se přimlouvala za racionální síť pracovišť, protože je to obor, který potřebuje výsostně odborníky a protože skoro všechny diagnózy si dnes sáhnou na centrovou léčbu. To nejde v současnosti dělat v regionech. Naším cílem je vytvořit novou koncepci onkologické péče především tak, aby regionální pracoviště, ale zdůrazňuji smysluplná, která mají dobrou úroveň, byla elektronicky napojena na komplexní onkologická centra. Povinností bude mít multidisciplinární tým pro každého pacienta s céčkovou diagnózou, který stanoví diagnosticko terapeutický postup. Nebudou se dublovat vyšetření. Víte ono, když někdo, než má stanovenu diagnózu, podstoupí třikrát cétéčko, tak jsou to zbytečně vynaložené peníze. Navíc hodnota cétéček, promiňte, někdy v těch regionech je opravdu problematická. Chceme tedy pojmenovat dobrá pracoviště, napojit je na centra, používat jednotný systém indikace léčby tzn. multidisciplinární tým a delegovat péči buď do toho centra, když je to zapotřebí vzhledem k typu terapie, nebo ji ponechat v regionu. Potřebovali bychom, aby dispenzarizací se pacienti vraceli zpátky do regionů, my je totiž nebudeme schopni zvládat všechny zkontrolovat, protože prevalence roste takovým způsobem, že ji centra nezvládnou.
Nebudu tady mluvit o jednotlivých lékových přípravcích, to není na pořadu dne, podstatná je racionální indikace a, ta je jedině možná díky odborníkům a týmům, které vytvoříme.
T. Cikrt: Zeptám se trošku jízlivě paní docentko, jestli je odborná společnost a lékaři, kteří pracují s těmito drahými onkologickými léky, připraveni pomoci v regulaci a říci tento lék není tak dobrý, aby si ho mohlo České zdravotnictví dovolit?
J. Prausová: Budu možná teď mluvit úplně kacířsky. Pro nás regulace bude zjednodušení. Nejstrašnější pro nás je, když my regulujeme přímo tváří v tvář pacientovi, který proti nám sedí. Když bude regulace rozumná a já věřím, že bude, protože určitě vždycky SÚKL poslouchá hlas odborné společnosti o tom, jestli ten lék je dobrý nebo není a když se tedy racionálně domluvíme, tak nemusí být všechno pro všechny a už vůbec ne zadarmo.
Budu možná teď mluvit úplně kacířsky. Pro nás regulace bude zjednodušení. Nejstrašnější pro nás je, když my regulujeme přímo tváří v tvář pacientovi.
M. Ludvík: Vezměme příklad léku Neulasta, který se firmě nikdy nepodařilo dostat do úhrady, takže jej plně platila zdravotnická zařízení, aniž by jim ho pojišťovny proplácely. Je to lék, který, když to přeženu, v podstatě dovolí, že pacient vydrží více cyklů chemoterapie, než kolik jich vydrží bez něj. Se zvyšujícím se počtem cyklů chemoterapie, je totiž vyšší šance na vyléčení nebo na to, že léčba zabere. Obvykle pacienti vydrží pět, šest cyklů.
J. Prausová: Máme rekordmany – i třicet cyklů.
M. Ludvík: Pět, šest je průměr, to je bez Neulasty. S tímto lékem to může být přes deset. Otázka zní: je to tohle ten typ, který má být hrazen nebo nemá? Do těchto otázek se začínáme dostávat.
T. Cikrt: Tady tyto otázky nemůžeme zodpovědět konkrétně, ale mělo by se říci, kdo by na ně a v jakém modelu, či schématu odpovídat měl.
J. Prausová: Máme výsledky klinických studií, z těch vycházíme my a samozřejmě i Státní ústav pro kontrolu léčiv. Teď jde o to, jaká je to studie, jakou má výpovědní schopnost atd. a je to na odbornou diskusi, který ten lék přináší skutečný benefit. To je věc odborníků, jejich serióznosti a racionálního myšlení a také regulace SÚKL. Jestliže tam bude regulace, tak tedy dobrá – v Česku tento lék pro pacienta s touto diagnózou pro toto klinické stadium atd. nebude přístupný, i takový může být závěr.
Z. Blahuta: Budeme se muset poměrně brzy zabývat osudem dalšího legislativního ukotvení regulace, protože systém byl tvořen prakticky před více před deseti, respektive dvaceti lety. Systém přístupu léčivých přípravků na trh v oblasti úhrady a stanovení ceny se překotně změnil a výsledkem je, že je poměrně intenzivně přeregulován, jakkoliv tomu nechci dodat pejorativní nádech. Až se o tom bude uvažovat do budoucna, asi bych neměnil účastníky řízení. Jakkoliv bych se nějakým způsobem chtěl začít bavit i době správního řízení, účastníky by měly zůstat nadále držitelé rozhodnutí o registraci, čili průmysl jako ten, kdo nabízí a samozřejmě plátci. I to původně těžce přijímané postavení odborných společností, které nejsou účastníky řízení, bych asi nechal v tomto gardu, protože jsem přesvědčen, že jsme dokázali minimálně za ty poslední tři roky, že je nebereme zkrátka, že zohledňujeme jejich názory, že se jimi seriózně zabýváme. Dokonce je v poslední době ponoukáme, ať jsou ještě aktivnější, protože, jak jsou potom traumatizovány, že jsme něco nezohlednili, tak my jsme klidně schopni přiznat, že jsme tu věc nevěděli. Je velkým štěstím, že tady sedí představitele těchto dvou odborných společností, neboť oni jsou ti věcní, nejsou sami ale jsou ti věcní. Na druhou stranu musím říct, že jsou odborné společnosti, kde co člen výboru, to jiná očekávaní a preference.
T. Cikrt: Příště tedy pozveme i ty nevěcné a za ty věcné bych poprosil pana profesora Táborského.
Příklad kardiologie: orientace na jasné cíle

M. Táborský: Velmi vítáme, že v posledních dvou třech letech začal transparentní dialog, jak na úrovni SÚKLu, tak plátců zdravotní péče.

Za kardiologickou společnost vždycky preferujeme, aby byla akceptována pouze taková terapie, která má jednoznačná data o snížení mortality nebo morbidity, protože ta terapie, která vede ke zlepšení kvality života, nepřináší systému nic, pacientovi ano, ale systému nic a my na ni prostě nemáme. Moderní přístupy, které jsou v evropských zemích tzv. sharing-cost, tedy podíl dodavatelů na riziku nějakého významnějšího nárůstu nákladů, jsou smysluplné a měly by být podporovány. Fondy prevence plátců zdravotní péče bychom rádi využili pro pilotní programy s některými inovativními technologiemi, protože nelze všechno zavést okamžitě bez nějakého ověření. Má tam být management velkých dat, tedy prezentace dat z registrů odborných společností ve spolupráci s ÚZISem, protože základní otázkou je: když zavedeme nějakou novou terapii, přináší skutečně společnosti snížení mortality v daném segmentu, přináší nějaké další benefity. Jednoznačně podporujeme eHealth programy. Máme dobře vypracovaný systém kardiovaskulárních center a dále bychom chtěli postoupit v tom, aby ta centra byla velmi dobře elektronicky propojena právě ve smyslu těch vyšetřovacích diagnostických a terapeutických metod. Myslím, že naše dvě společnosti -kardiologická a onkologická – by mohly být dobrým modelem, jak to udělat systémově pro celé České zdravotnictví, a to vše by mělo být podpořeno veřejnou diskusí.
Připravil jsem deset okruhů v kardiologii, které patří mezi inovativní a ekonomicky náročné terapie.

Zde bych jmenoval zejména zcela novou léčbu těžkých poruch lipidového metabolismu, říká se tomu PCSK 9 skupina, která je v registračním řízení. Pak problematika nekoronárních intervencí, zejména chlopenních vad, tady už máme zvládnuté i intervence na mitrální chlopni. Dále jsou tu vzácná onemocnění, to jsou právě centrové terapie, jako plicní arteriální hypertenze, střádavá onemocnění a další – ona to není jenom revmatoidní artritida, ale také celá řada kardiologických diagnóz. Potýkáme se s problematikou řešení komplikovaných pacientů s vrozenými srdečními vadami v dospělosti, protože v dětském kardiocentru v Motole je nám krásně odoperují, ale po dvacátém roku je přebíráme dál. Máme tady problematiku inovativní léčby sacubitril-valsartanem pro pacienty s velmi pokročilým srdečním selháním.
Inovativní terapie jsou dobré, mají data, ale jsou extrémně ekonomicky náročné.
Průměrná měsíční dávka standardního ACE inhibitorů v průměrném dávkování, čili standardní léčba je do 100 korun měsíčně, kdežto inovativní terapie stojí 5.000 korun měsíčně. Tady je třeba postupovat velmi racionálně, za společnost říkám, že budeme skutečně vybírat pacienty a skupiny tak, aby to bylo zdůvodnitelné. Máme NOAKy, o kterých pan ředitel hovořil – během tří let jsme někde na preskripci více než jednu miliardu za všechny zdravotní pojišťovny, čili z nuly a z warfarinu za 5,50 jsme na zhruba 1,1 miliardy korun. Máme problematiku hemodynamických podpor, potřebujeme se posunout směrem k destinační terapií pacientů s pokročilým srdečním selháním, kteří jsou za horizontem transplantace, ale je jim třeba 67 let a jsou jinak v dobrém biologickém stavu. Potřebujeme řešit monitoring INR u pacientů s mechanickou chlopenní náhradou tak, aby oni nemuseli nikam chodit, byli si schopni doma stanovit Quicka o nadávkovat si sami warfarin atd. Podporujeme i telemedicínské programy. Inovativní terapie jsou dobré, mají data, ale jsou extrémně ekonomicky náročné.
Financování zavádění nových léků a sdílení rizik
T. Cikrt: Vidíme tedy, že medicína nabízí ohromné možnosti, přicházejí nové drahé terapie, ale že je tu i velká vůle odborných společností, těch věcných, které jsou tu dnes, a regulátorů, něco s tím dělat. Pojďme to převést na nejbližší roky, beztak – jak říká pan ministr – smysl má plánovat jenom tři roky dopředu. Obracím se k ekonomické části našeho stolu, zvládneme ufinacovat léky, které přinášejí novou hodnotu?
L. Friedrich: To nikdo z přítomných nemůže stoprocentně odhadnout. Jsou tady optimistické přísliby, viděli jsme, že budou vstupovat biosimilars, ale na druhou stranu víme, že tam rostou počty indikovaných pacientů. Netroufám si tady proto odhadovat.
Nevěřím, že valorizace příspěvku státu pro rok 2018, 2019 a 2020 bude stačit.
Nevěřím ale, že valorizace příspěvku státu pro rok 2018, 2019 a 2020 bude stačit tak, jak je v tuto chvíli deklarována, bez nějakého dalšího opatření.
T. Cikrt: Souhlasíte pane ministře?
M. Ludvík: Upřímně řečeno, nevím, protože valorizace příspěvku státu je příspěvek státu, teď jde o to, kolik bude výběr pojistného a jak se bude vyvíjet ekonomika. Tohle je žití ze dne na den a jediná výhoda, kterou tady máme je, že zdravotní pojištění je napojeno na stát prostřednictvím příspěvku státu. Záleží tedy na tom, kdo bude u moci, jakým způsobem se k tomu postaví. Někdo řekne, že nedá a pak je druhá možnost vybrat si to jenom od pacientů. Nebo tu bude někdo, kdo řekne – dám, protože u pacientů to nenacházím. V objemu, který jde za stát v rámci státního rozpočtu, se pak musí někomu ubrat, třeba v obraně nebo někde jinde. Třeba bude přebytkový státní rozpočet, protože na financích jsou kouzelníci, když to dokázali loni. Ta otázka je v podstatě irelevantní, protože v systému peníze budou, jde o to, odkud přitečou.
A. Vojtěch: To, co řekl pan ministr k prioritám rozpočtu je z makroekonomického pohledu velmi složité, protože pro každého je ten jeho resort prioritou. Pan Bělobrádek chce asi 36 miliard na vědu a výzkum, paní Valachová chce navíc 20 miliard na školství. Když k tomu člověk nepřistupuje tím pověstným ‚zdroje jsou‘ a snaží se trošku nad tím přemýšlet, je třeba prioritizovat. Státní rozpočet není bezedný. Škoda, že jsme nedotáhli otázku automatické valorizace v závislosti na růstu nebo poklesu ekonomiky, bohužel už na to nebyl čas. Po volbách by se toto téma mělo opět otevřít, protože příspěvek za státní pojištěnce měl původně mít anticyklický efekt, tzn. že to měla být záchranná brzda – pokud se ekonomika propadne, tak se tam dá víc a ne že se tam bude stále ze státního rozpočtu jenom přidávat. Doufám, že se po volbách povede diskuse i o anticyklickém mechanismu.
T. Cikrt: Nechci Vás zklamat, ale než se k tomu dojde, tak už cyklus bude zase dole.
L. Friedrich: Ještě jednu poznámku. Není to tak úplně silné téma, ale přece jenom – pokud nám poroste právní vědomí našich pacientů a ono nám roste, tak já bych byl trošku opatrný s tím zaváděním nových léčebných postupů k tíži veřejného zdravotního pojištění. Ne proto, že by se tomu pojišťovny tak zásadně bránily, současná právní úprava to docela dobře umožňuje, paragraf 16 a nakonec ty ostatní paragrafy jsou relativně měkké. Jako velký problém ale vidím, že pokud na úrovni státu budeme budovat nějaké centrum excelence a postupně v něm zavádět metodu formou nějakého pilotu, tak by to asi nemělo být z veřejného zdravotního pojištění, protože zcela nepochybně počet těch oprávněných pacientů v České republice bude na počátku toho procesu podstatně vyšší, než schopnost toho centra tyto pacienty ošetřit. Část ingerence státu by se možná měla převést do grantových programů, které by měly financovat úvodní fázi zavádění nové léčebné metody.
R. Kraus: Na paragraf 16 revizní lékaři pojišťoven povolují podání nějakého léku vždycky a zásadně s dovětkem ‚v rámci celkového rozpočtu‘ a tím dostávají poskytovatele, nemocnice do pasti. Revizní lékař schválí a my na to nemáme peníze. Když jsem šikovný, podaří se mi za rok při vyúčtování peněz dostat zpátky, ale někdy také ne.
Z. Blahuta: Inženýr Friedrich tu zmínil otázku center excelence a grantového financování. Přístup na trh inovativních léčivých přípravků, nebo chcete-li centrových léčivých přípravků, už asi nevystačí se stávajícím modelem. Stojím si za tím, že my se v rámci tohoto modelu snažíme vypořádat v režimu posuzování zdravotnických technologií. Na občasné výpady vůči ústavu, že je třeba zavést HTA, říkám, že je u nás v oblasti léčivých přípravků už jako plnohodnotné a jediné HTA zavedeno. Mohl bych to tady otočit na zdravotnické prostředky, zdravotnické přístroje a ostatní terapeutické metody, ale to není účelem mého příspěvku. Chci spíše zdůraznit, že stávající metodologie nestačí a že dokonce už i někteří osvícení výrobci nebo držitelé rozhodnutí o registraci, volají po něčem jako je protěžování, kodifikování a modifikování sdílení rizik, limitaci nákladů na určité domluvené části. Zdá se mi to velice férové. Měli bychom jít touto cestou: tři cykly platíme my z pozice farmaceutické firmy, a když to bude fungovat, od čtvrtého cyklu to za určitých předem daných podmínek, budou platit pojišťovny. Je to férové sdělení nejen vůči firmám, ale zejména vůči pacientům, protože sejmeme břímě této části komunikace koncového lékaře s pacientem.
T. Cikrt: Toto sdílení rizik je možné zavést hned nebo tomu něco brání?
Z. Blahuta: Dneska se už nějaké risk-sharingové smlouvy používají formou určitých slev, nebo zastropování, především v oblasti onkologie a hematoonkologie, nerad bych přitom ale z toho vyčlenil ostatní obory. Ale prostor, který risk-sharingu, nebo dohodám o cenách, dávají současné zákony, už není dostatečný.
T. Cikrt: Jak byste pane ministře díval na grantové zavádění nových přípravků?
M. Ludvík: Ono to tak funguje v nemocnicích, ale musí se to dobře domluvit. Klinická studie je trojský kůň, které vám někdo nasadí do nemocnice, první rok to jede v klinické studii a pak to platíte vy. Takový risk-sharing se mi svého času líbil i s pojišťovnami a pan ředitel Friedrich si to pamatuje, že jsme se dohadovali s nimi občas na tom, že tam bude nějaký nárůst a od určité chvíle se ten nárůst začne ohýbat, to znamená že, když přesáhne 140 % – to bych rád, ale ono to tak nebude – tak dejme tomu 104 procent, tak už to zaplatí nemocnice.
Princip sdílených rizik se mi velmi líbí. každý se bude nějakým způsobem na rizicích podílet i tak, že ho to bude bolet.
Princip sdílených rizik se mi velmi líbí. Všichni v branži děláme dost dlouho, abychom věděli, že vytvořit si tam pacienta, problém a náklad, umí úplně každý. Jde o to, aby to bylo tak, že se každý bude nějakým způsobem na rizicích podílet a že ho to bude i bolet, to znamená, že musí pocítit důsledky svých špatných rozhodnutí.
Perspektiva jedné fakultní nemocnice

T. Cikrt: Jaké zkušenosti s nástupem nových léků a technologií má Fakultní nemocnice v Brně nám nyní řekne její ředitel Roman Kraus.
R. Kraus: Takto dochází k nárůstu nákladů na tzv. centrovou, biologickou, inovativní – jakkoliv to budeme nazývat – léčbu konkrétně v naší nemocnici. Samozřejmě ten údaj roku 2017 je modelace, ale máme schopný ekonomicky tým a více než jedno chybné procento tam nebude.
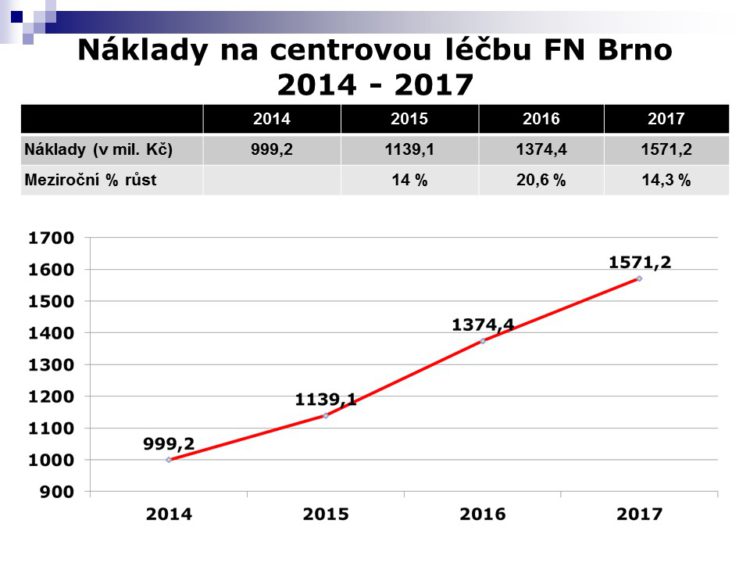
Červená linie je skutečnost a modře je to, co bylo lze odvodit z úhradové vyhlášky – kolik můžeme očekávat peněz na tuto péči, to jsou ta procenta /vyhláška na jednotlivá centra. Za rok 2014 a 2015 se mi vždycky podařilo nakonec s pojišťovnami vyjednat reálnou úhradu toho, co pacientům bylo podáno. Doufám, že to tak bude i při vyúčtování roku 2016, kde vidíte ten obrovský rozdíl.
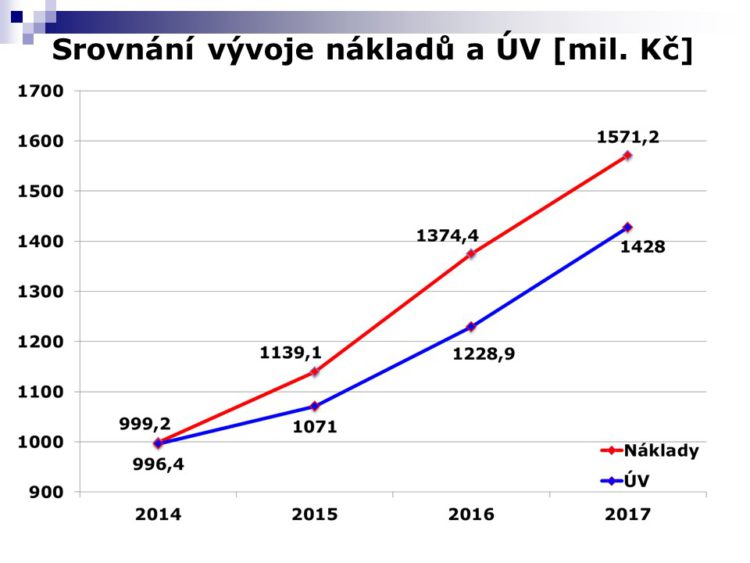
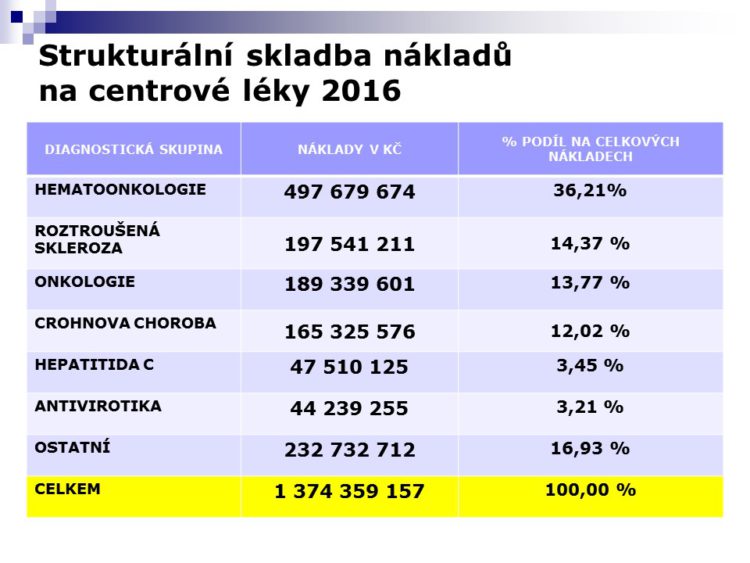
Tady je přehled nákladově nejnáročnějších center, která jsou v naši nemocnici. Jsme specifičtí tím, že máme největší hematoonkologické centrum, rozpočet jenom na tyto léky je skoro 1,4 miliardy v roce 2016, tedy ty léky, které pacienti skutečně dostali, co jim bylo aplikováno.
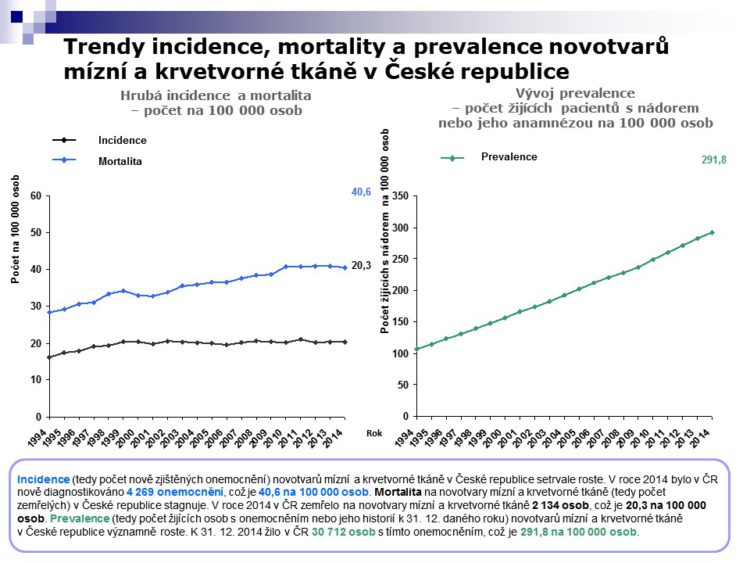
Některá dvacetiletá data, vypůjčená od hematoonkologické společnosti, ukazují na prvním grafu, jak vypadá incvidence tzn. výskyt nových maligních onemocnění. Poslední 4 – 5 let incidence nenarůstá, mortalita stejně tak, ale co je zásadní, to je to o čem hovořila paní docentka Prausová, obrovsky narůstá prevalence, jinými slovy jak říká můj šéf hematoonkologie, je to daň za náš úspěch. Pacienti žijí déle, vracejí se k terapii, to jsou ty počty cyklů ať už je to chemoterapie nebo jiná léčba. Tím, že pacienti žijí lépe, v průřezovém okamžiku je jich čím dále tím více a více léčených.
 Kromě toho, co tu bylo řečeno – nové a dražší léky, více žijících pacientů – tak ještě dochází k nasmlouvání nových léčiv během roku tzn. že v lednu jsou nasmlouvaná nějaká léčiva, za půl roku další. To není kritika třeba SÚKLu nebo pojišťoven, ale je to realita. Predikce našich výdajů je proto velmi složitá.
Kromě toho, co tu bylo řečeno – nové a dražší léky, více žijících pacientů – tak ještě dochází k nasmlouvání nových léčiv během roku tzn. že v lednu jsou nasmlouvaná nějaká léčiva, za půl roku další. To není kritika třeba SÚKLu nebo pojišťoven, ale je to realita. Predikce našich výdajů je proto velmi složitá.

Stejně tak dochází k rozšiřování stávajících indikací, což pan ministr pojmenoval jako chytrý tah některých farmaceutických firem, což si myslím, že dost často tak opravdu je. Když vidíte obrovské náklady jedné nemocnice, co to je léků a skupin léčivých přípravků, je zřejmé, že celé řízení je velmi složité, vůbec v tom mít pořádek, správně vykazovat, správně predikovat a to je ten poslední bod – velká časová náročnost vnitřních revizí. My si děláme jakousi před-revizi před tím, než žádáme revizní lékaře o povolení, a to se týká i paragrafu 16, tak, abychom skutečně žádali o použití léčiva pro pacienta, které je skutečně indikováno podle podzákonné normy, podle tzv. SPC, kde je u každého léku konkrétně přesně popsáno, kdy co a v jakém množství se může podat.
 Další úskalí s tím spojené, které má negativní dopad do cash flow je, kdy peníze vydáme teď hned, nebo s dobou splatnosti každé nemocnice, a když to jde dobře tak ten rozdíl mezi predikcí nebo, jinými slovy zálohami pojišťoven a reálnou platbou dostáváme v červnu, červenci dalšího roku. Konkrétně u naší nemocncie to způsobuje, že účetní hospodářský výsledek je mírně pozitivní, ale cash flow se za poslední tři roky pomaličku zhoršuje. Peníze jsou již vydány dodavatelům a ještě jsme je neobdrželi od plátců.
Další úskalí s tím spojené, které má negativní dopad do cash flow je, kdy peníze vydáme teď hned, nebo s dobou splatnosti každé nemocnice, a když to jde dobře tak ten rozdíl mezi predikcí nebo, jinými slovy zálohami pojišťoven a reálnou platbou dostáváme v červnu, červenci dalšího roku. Konkrétně u naší nemocncie to způsobuje, že účetní hospodářský výsledek je mírně pozitivní, ale cash flow se za poslední tři roky pomaličku zhoršuje. Peníze jsou již vydány dodavatelům a ještě jsme je neobdrželi od plátců.
za poslední tři roky jsme museli zdvojnásobit počet přístrojů na magnetickou rezonanci a CT, abychom byli schopni pacienty vyšetřit podle protokolů.
Rostou nám náklady nejenom na léky jako takové, ale také na konkominantní léčbu, což by nebylo tak zásadní, ale většina pacientů je léčena podle nějakých protokolů, které vyžadují pravidelné a velmi časté kontroly, ať už laboratorní nebo zobrazovacími metodami a tady já vidím obrovskou pomoc s tím, že bychom skutečně spolupracovali s dobře definovanými regionálními centry, které by řadu těchto vyšetření mohly dělat, protože mají volné kapacity, zvláště přístrojové. My jsme za poslední tři roky museli zdvojnásobit počet přístrojů na magnetickou rezonanci a CT, abychom byli schopni všechny tyto pacienty vyšetřit podle daných protokolů.
Poslední obrázek – hovoříme tady o inovativních, biologických lécích, ale je tu jedna specifická skupina pacientů trpících poruchou krevního srážení, hemofilií.
 Podává se jim z 90 % jeden jediný lék, který je na trhu minimálně 20 let, pořád ho vyrábí jedna firma a pořád stojí stejně. Tyto přípravky jsou do koruny hrazeny zdravotními pojišťovnami, protože jsou v tzv. výkonovém systému, takže to dostaneme zaplacené třeba se zpožděním neboť nedokážeme predikovat jejich spotřebu. Stačí, když se vybourá rodina hemofiliků u Brna a hned je 100 miliónů pryč. Ještě se takové neštěstí nestalo, ale je to další obrovsky nákladná péče o zhruba 1500 pacientů v ČR. Tady konkrétně by měl pacient dodržovat léčebný režim a pokud ho nedodržuje, neměl by být léčen. Je to rozhodnutí o životě a smrti, ale máme řadu hemofiliků, kteří dělají různé i bojové sporty. Pak někdo z nich dostane velkou ránu v ringu a přijede do nemocnice s krvácením, jehož léčba stojí od jednoho do 10 miliónů korun a on nemá absolutně žádnou zodpovědnost. Prostě jenom přichází s nárokem, že to musí dostat. Vím, že se nedá říci, že ho nebudeme léčit a necháme ho vykrvácet, ale pacient má svobodu léčby a musí mít také nějakou odpovědnost a ta se musí nějakým způsobem projevit.
Podává se jim z 90 % jeden jediný lék, který je na trhu minimálně 20 let, pořád ho vyrábí jedna firma a pořád stojí stejně. Tyto přípravky jsou do koruny hrazeny zdravotními pojišťovnami, protože jsou v tzv. výkonovém systému, takže to dostaneme zaplacené třeba se zpožděním neboť nedokážeme predikovat jejich spotřebu. Stačí, když se vybourá rodina hemofiliků u Brna a hned je 100 miliónů pryč. Ještě se takové neštěstí nestalo, ale je to další obrovsky nákladná péče o zhruba 1500 pacientů v ČR. Tady konkrétně by měl pacient dodržovat léčebný režim a pokud ho nedodržuje, neměl by být léčen. Je to rozhodnutí o životě a smrti, ale máme řadu hemofiliků, kteří dělají různé i bojové sporty. Pak někdo z nich dostane velkou ránu v ringu a přijede do nemocnice s krvácením, jehož léčba stojí od jednoho do 10 miliónů korun a on nemá absolutně žádnou zodpovědnost. Prostě jenom přichází s nárokem, že to musí dostat. Vím, že se nedá říci, že ho nebudeme léčit a necháme ho vykrvácet, ale pacient má svobodu léčby a musí mít také nějakou odpovědnost a ta se musí nějakým způsobem projevit.
T. Cikrt: Zcela jistě ale nelze tomu hemofilikovi odmítnout léčbu. Možná místo těch několika málo, pořád ještě málo, hemofiliků bychom k té odpovědnosti mohly vést všechny ostatní pacienty.
Odbočka k zákonu o léčivech. Hrozí, že nebude notifikován

A. Vojtěch: V souvislosti se vstupem nových léků bych se ještě zeptal pana ministra a pana ředitele Blahuty: V rámci novely zákona o léčivech, která proběhla, panovaly různé obavy, že tzv. Běhounkův pozměňovací návrh způsobí to, že sem přestanou výrobci dodávat léky, protože se budou obávat, že bude docházet k jejich vyvážení. Pracujete s tím nějak, je ta obava reálná? Jak bude SÚKL stanovovat tržní podíly distributorů?
M. Ludvík: To je pane kolego škodolibé. Vy víte, že jsem proti současné podobě novely zákona o léku tak, jak byla schválena, bojoval. Ukazuje se, že asi mělo ministerstvo zdravotnictví jako vždycky pravdu, protože máme signály, že zákon neprojde notifikací. Takže se žádné tržní podíly se stanovovat nebudou, protože ze zákona vypadnou. Říkali jsme to od začátku, byli jsme pod neuvěřitelným demagogickým tlakem, kterak nemáme rádi malé lékárny a ty budou v těch podhorských vískách zanikat. Teď se to bude samozřejmě vysvětlovat tak, že zločinné farma firmy si to proti těm nebohým podhorským vískám vylobbovaly v Bruselu.
T. Cikrt: Jenom abychom si uvědomili – ne notifikace je docela velký průšvih. Bude muset zákon znovu projednat parlament?
M. Ludvík: Já jsem z toho úplně na mrtvici, protože tam byla spousta euronovel týkajících se klinických studií. Mohlo by to znamenat, že padnou klinické studie a rapidně nám vzrostou náklady, které jsou dneska kryty z těchto studií. Doufám, že pokud se něco stane, tak že se jenom neznotifikuje ta z mého pohledu nesmyslná část.
Z. Blahuta: Zareaguji pouze ve věcné rovině, rád bych se držel bokem od politické stránky věci. Vůbec zatím nevím, že bychom měli počítat tržní podíly, protože my jako instituce zřízená ze zákona, smíme dělat pouze to, co v zákoně máme. Nikde jinde tržní podíl není popsán, není tedy popsáno, jakým způsobem se zjišťuje, jakým způsobem se deklaruje, zda ho budeme zjišťovat ve správním řízení, zda ho budeme zveřejňovat rozhodnutím, v jakých frekvencích atd. Před otázkou neutíkám, ale bude třeba, aby se vyjádřil případně nadřízený orgán, na což s láskou čekáme. Shodou okolností a velkou ironií je, že přišlo asi 12 dotazů podle 106, jak máme spočteny tržní podíly, takže jsme odpověděli, že je spočtené nemáme, protože to není v naší kompetenci. Myslím si, že při projednávání zákona převážily emoce pomoci malým zařízením lékárenské péče v odlehlých částech a nedomysleli se další důsledky, například že se tím uzavírá trh pro stávající hráče, čili je to hrubě monopolní a podobně. To mi ale nepřísluší hodnotit.
Jinak, očekávám, že nyní po ukončení intervencí České národní banky, protože jenom zpevnění kursu o10 až 15 % na úroveň mezi 24 až 25 korunami za euro, bude mít docela signifikantní vliv na snížení reexportů léčivých přípravků z České republiky.
T. Cikrt: Zakončil bych citátem, který jsem si vypůjčil od pana ministra, který řekl, že žijeme ze dne na den a já bych k tomu dodal: Doufejme, že opět přežijeme.
-cik-
Foto: Kulatý stůl ZD









