Jedovatý koktejl – to je asi jediný výstižný název pro to, jakou medikaci někdy dostávají klienti domovů pro seniory. Množství i kombinace léků, u nichž zpravidla nikdo nekontroluje trvání indikace, možné interakce či vhodně nastavené dávkování, mohou ve výsledku způsobit mnohem více problémů, než u kterých měly pomoci. Na problém se proto rozhodl zaměřit projekt SENIOR, který vznikl v neziskové organizaci Ústavu lékového průvodce z.ú. Díky podpoře Státního ústavu pro kontrolu léčiv (SÚKL) a Nemocnice Na Homolce mohou klienti sociálních zařízení, které projeví zájem, využít jedinečnou pomoc: Tým klinických farmaceutů zkontroluje jejich lékové záznamy a identifikuje duplicity, interakce, zbytné léky i medikaci, která naopak schází. U více než 350 klientů domovů přitom v loňském roce tito experti zjistili, že průměrný počet léků, které jeden senior užívá, je osm – a jen jeden ze sedmi seniorů žádnou úpravu lékového seznamu nepotřebuje. Dosavadní výsledky projektu byly představeny na semináři, který se konal v polovině března ve sněmovně.
„Věk klientů v zařízeních sociální péče dramaticky stoupá. Z problematiky distribuce veřejných financí navíc došlo v posledních letech k nežádoucímu jevu, a to k redistribuci kompetencí a složení personálu těchto zařízení. Na druhou stranu tu máme celou řadu tuzemských i zahraničních studií, které ukazují na poměrně velké množství užívaných léčivých přípravků, velmi zřídka revidovaných, což má za následek nesoulad s vyvíjející se diagnózou, nežádoucí lékové účinky, interakce, nedej bože duplicity a podobně,“ nastiňuje Zdeněk Blahuta, ředitel Státního ústavu pro kontrolu léčiv, který na projektu spolupracuje. „Geriatričtí pacienti mají své zcela specifické medicínské problémy a potřeby, které naše pravděpodobně málo geriatricky gramotné zdravotnictví nerespektuje a jejich stav mnohdy v dobré víře a vůli zhoršuje,“ dodává geriatr Zdeněk Kalvach.
Celá problematika je o to složitější, že se křehcí senioři špatně přizpůsobují změnám a nejsou vždy ochotni při léčbě spolupracovat, navíc u nich může docházet k tomu, že například nevnímají dehydrataci jako mladší lidé. To všechno přispívá k rozvoji nežádoucích účinků, které se u seniorské populace vyskytují ve 30 až 40 procentech případů (u lidí ve středním věku je to pět až deset procent). Výsledkem může být rozvoj křehkosti, závratě, pády, ztráta soběstačnosti a dlouhodobá ústavní péče – což pochopitelně souvisí i se zbytečným plýtváním prostředků.
„Nežádoucí účinky léčiv často maskují primární onemocnění pacienta nebo jen zhoršují symptomy, pro které je léčen. Cílená diagnostika je proto nesmírně důležitá,“ říká vedoucí oddělení klinické farmacie Nemocnice Na Homolce Milada Halačová (rozhovor s ní si můžete přečíst zde). Navíc je zde potřeba výrazná individualizace, kdy není možno léčit všechny stejně staré pacienty se shodnou diagnózou víceméně stejně. „Vyžaduje to lékaře s klinickou zkušeností a jeho čas,“ poukazuje doktor Kalvach. Situaci lékařům v tomto směru neulehčují ani standardy, které se pro seniory často vůbec nehodí. „Evidence based medicine nefunguje nikde tak špatně jako v geriatrické oblasti. Když se zeptáme, jak léčit arteriální hypertenzi, dozvíme se, že je většina studií provedena u lidí do 60 let. Jak léčit multimorbidního 90letého člověka z pochopitelných etických důvodů žádná studie nezkoumá. Vyžaduje to tedy asi jeden z posledních ostrůvků staré dobré empirické medicíny,“ popisuje Zdeněk Kalvach.
Mohlo by vás zajímat
Léčba bez lékaře
Vedle samotné problematiky farmakoterapie u křehkých seniorů jsou tu ale, co se týče zařízení sociální péče, další aspekty, které celou věc ještě komplikují. „V domovech jsou senioři soustředěni na jednom místě. Jsou na pomezí systému zdravotní a sociální péče, a vzhledem k tomu, jak je nastavena primární péče, jsou většinou léčeni, až na čestné výjimky, distančně. Praktický lékař, přetížený starostí o svůj obvod, tam v dohodnutých intervalech dochází, ale nemá tolik času, kolik by si sám představoval a kolik může věnovat pacientům ve své kmenové ordinaci,“ vysvětluje Blahuta.
Ještě pregnantněji to říká Zdeněk Kalvach. „Do zařízení často nepřijde lékař. Preskripce se dělají po telefonu, jsou podepsané bianco recepty, bianco žádanky na pomůcky, a ještě říkají, jak jsou vděční, že jim někdo vyhověl. Z hlediska veřejného zdravotnictví tu tak vznikají občané druhé kategorie, u kterých bereme na vědomí, že padla dostupnost potřebné zdravotní péče,“ zdůrazňuje Kalvach. „Je to otázka zapomenutých pacientů, na které nikdo nemá čas, kterým se nikdo nevěnuje a jejichž medikaci průběžně nikdo nereviduje,“ dodává Milada Halačová.
Do toho ještě započtěme superspecializaci medicíny, kterou se nedaří překlenovat. Výsledkem je to, že pacient žijící v domově pro seniory chodí třeba na přání rodiny k několika specialistům, kteří spolu vůbec nekomunikují a předepisují mu léky bez znalosti toho, co dělá druhý lékař.
Důvod užívání některých léků nezná lékař, personál ani pacient
Zmonitorovat, jak v reálu situace na poli užívání léků v domovech pro seniory vypadá, a případně pomoci zařízením s nápravou, se v roce 2015 rozhodl Ústav lékového průvodce. Zapojení je dobrovolné, a to jak z pozice zařízení, tak klienta, který podepisuje informovaný souhlas. Tým klinických farmaceutů přitom vychází ze zdravotnické dokumentace, kterou poskytl ošetřující lékař, a dokumentace ošetřovatelské vedené sestřičkami v daném zařízení. Při auditech je také třeba zapojit všechny zúčastněné partnery, tedy předepisujícího lékaře, geriatra, klinického farmaceuta a ošetřovatelský personál. „Klinický farmaceut zcela jistě není člověk, který může do medikace zasahovat bez souhlasu ošetřujícího lékaře,“ vysvětluje Milada Halačová.
Lékové analýzy v domovech pro seniory by přitom měly vést k optimalizaci farmakoterapie, sledování alespoň závažných a středních interakcí a dalším pravidelným revizím předepsaných přípravků. Zároveň by mělo dojít také ke zjednodušení lékového režimu. „V monitoraci nežádoucích účinků by byla nutná kontinuita spolupráce lékaře s klinickým farmaceutem, zejména abychom věděli, zda naše intervence k nějaké úlevě vedly či nikoliv,“ poukazuje doktorka Halačová.
Projekt v loňském roce proběhl v pěti zařízeních, kde provedl lékový audit u 357 klientů. Průměrný věk se pohyboval okolo 83 let, přičemž každý užíval průměrně 8,2 léku. „To vnímám jako kritickou hranici, kdy zejména u seniorů dochází k významným strukturálním i funkčním změnám a medikace by měla být pravidelně revidována stran účelnosti, bezpečnosti i toho, zda daná indikace stále trvá,“ zdůrazňuje Milada Halačová.
„Podceňovaní geriatričtí pacienti jsou, jak vidět, nesmírně stateční a odolní, protože vydržet toto setrvalé trýznění je pozoruhodné,“ komentuje zjištění Zdeněk Kalvach.
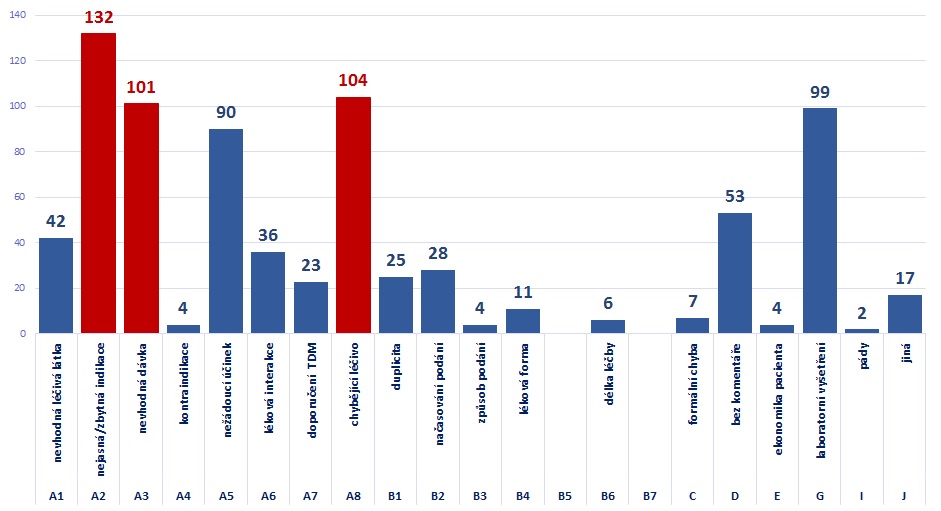
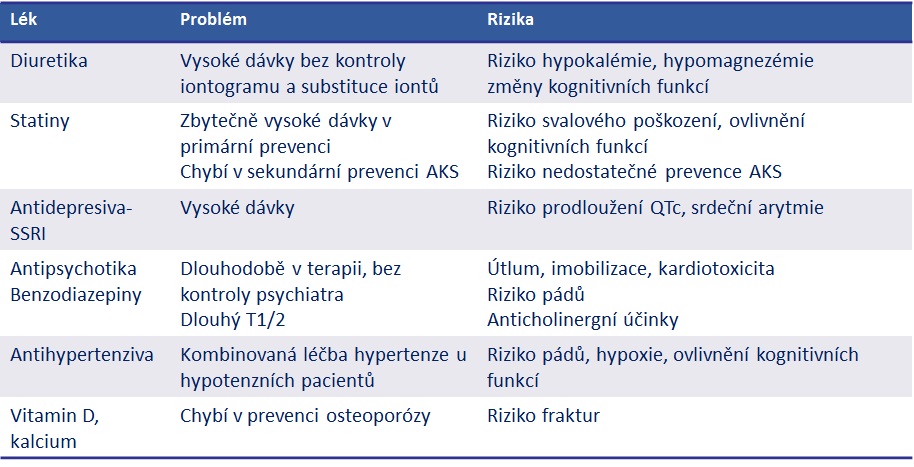
Během auditu padlo 788 farmakoterapeutických doporučení, pouze 53 lidí žádné doporučení nepotřebovalo. Vůbec největší problém byl, že často tým, ošetřující lékař, personál domova ani sám pacient nebyli schopni dohledat indikaci, proč je daný lék užíván. „To je důkaz, že v průběhu pobytu v zařízení sociálních služeb nedochází k žádnému přehodnocování. Není výjimkou pacient s krevním tlakem 90/60 s kombinací čtyř antihypertenziv, které v terapii zůstávají historicky z dob, kdy byl pacient aktivní, měl o 20 kilo a 20 let míň. To je apel na průběžnou revizi medikace,“ říká k tomu Milada Halačová. Nebylo také výjimkou, že laboratorní vyšetření z preventivních důvodů podstoupil pacient před dlouhou řadou let a jinak byl vyšetřován jen v akutních případech.
Dalším velkým problémem jsou podle Halačové velikosti dávek, které by měly být u seniorů zcela jiné než u lidí středního věku. A běžné je naopak i to, že některé léky pacientovi chybí. Příkladem budiž například kyselina acetylsalicylová u člověka po čerstvě zaléčeném akutním koronárním syndromu, sekundární prevence statiny, antikoagulancia při fibrilaci síní či vitamin D na prevenci osteoporózy.
Pomoc i pro rodinu a personál
Důležitým aspektem auditu je také to, že je možné poučit a uklidnit rodinu. „Existuje tu rozšířené klišé, že pokud nemá naše babička nebo dědeček alespoň šest nebo sedm léků, tak se o ně systém dobře nestará. Jedním ze zajímavých výstupů projektu ale bylo, že většinou se množství léčivých přípravků závažným způsobem zmenšilo, což bylo pro pacienta lepší,“ poukazuje Blahuta. Mylné domněnky rodiny potvrzuje i Ivana Plechatá, ředitelka Ústavu lékového průvodce. „Mnohdy mají velmi nepřesné představy o tom, co je pro jejich blízkého dobré – tedy nošení různých doplňků stravy, vitamínů i různých volně dostupných léků, které ještě ke koktejlu předepisovaných léků přidávají, přitom o nich ošetřovatelský personál, natož lékař, neví,“ konstatuje Ivana Plechatá.
Ve výsledku tak může mít audit pozitivní dopad jak na zdravotní stav pacienta a klid jeho rodiny, tak na stres personálu, který může být díky konzultaci s odborníkem klidnější – nemluvě o tom, že jistě ocení péči o dobře zaléčeného pacienta místo toho s řadou vedlejších účinků včetně pádů.
„Nejzákladnějším poselstvím je to, že pravidelnými intervencemi nasazené farmakoterapie u seniorů v domovech se dá výrazně zlepšit kvalita života, předcházet řadě významných zdravotních obtíží a komplikací, včetně těch, které mohou ohrozit životní funkce,“ shrnuje Zdeněk Blahuta.
Ani do budoucna nehodlá Ústav lékového průvodce usnout na vavřínech. Letos plánuje dva až tři audity v Praze a tři na Vysočině. „V poslední době téměř neuběhne týden, kdy by se na nás neobrátil další domov s tím, že o projektu slyšel,“ říká Ivana Plechatá. Projekt je zároveň navázán na elektronickou poradnu pro pacienty i pro lékaře, kteří by třeba v návaznosti na proběhlý audit chtěli zkonzultovat další farmakoterapii.
Letos by měl navíc v pražském zařízení Palata odstartovat projekt, v němž budou vybraní klienti sledováni kontinuálně. Po 18 měsících by mělo proběhnout vyhodnocení, z něhož vzniknou doporučení, jak postupovat pro dosažení co největších benefitů pro pacienta, rodinu i samotný domov. Ústav lékového průvodce by taky v horizontu dvou či tří let chtěl vytvořit certifikaci pro zařízení, která s farmakoterapií nakládají bezpečně a účelně.
Vzhledem k dosavadní úspěšnosti projektu a také závažnosti problematiky, které se jako první vlaštovka dotkl, je ovšem otázka, zda je možné podobné služby zavést systémově, nejen vesměs formou dobrovolnické činnosti několika nadšenců. „Mohla by se vyhodnotit pilotní fáze nejen ve smyslu zaměření na potenciální úspory z veřejného zdravotního pojištění, ale především zlepšení vlastní kvality života, popřípadě menší stresové expozice i pro personál. Domnívám se, že po vyhodnocení na reprezentativní úrovni je třeba si o peníze říct na ministerstvu zdravotnictví a práce a sociálních věcí,“ navrhuje Zdeněk Blahuta.
„Bylo by výborné, kdyby se nám podařilo přesvědčit plátce zdravotního pojištění, aby si paralelně s námi vyhodnotili výsledky projektu a zjistili, že i jim by se to také z hlediska zdravotního stavu vyplatilo. Víme, že problémy s farmakoterapií mohou způsobovat další zbytné vícenáklady, jako jsou opakované hospitalizace, výjezdy rychlé záchranné služby a podobně,“ dodává Ivana Plechatá.
Současný stav vede k rozostření osobní odpovědnosti
Stav, který potvrdil i projekt Ústavu lékového průvodce – a zdůrazněme, že se do něj dobrovolně přihlásila osvícenější zařízení, ovšem ukazuje na hlubší problémy, které by bylo potřeba řešit.
„Existují dva eticko-politické a jeden dle mého názoru výlučně politický problém. Je to despekt ke křehkým geriatrickým pacientům, kvalitě a smyslu jejich života. Proč tam doktoři nejsou? Protože to nevadí. Jsou tam lidé, u kterých hrozí paliatizace, která není o odstoupení od marné léčby, ale o připuštění, že někdo někdy může odstoupit od účinné léčby marného pacienta, protože je to moc drahé, složité a nezajímá mě to. Faktická nedostupnost lékařů v zařízeních sociální péče je problém politický, který vyžaduje rozhodnutí – byli zrušeni ústavní lékaři, přitom situace se zcela změnila. Není pravda, že domovy pro seniory jsou zařízení, kde žijí šťastní, zdraví lidé, kteří se věnují ochotnickému divadlu, ale jsou to 90letí multimorbidní lidé, velmi často imobilní, kteří užívají řadu léků. Není pravda, že jsou to lidé ve stabilizovaném stavu – jejich stav kolísá, a není pravda, že je stanovena jasná diagnóza a prognóza. Lidé tam přijdou a nedá se dohledat, proč tam jsou, s čím tam jsou a k čemu tam jsou. Velmi často se pacient domnívá, že je tam proto, aby byl rehabilitován a léčen, rodina se domnívá, že je tam proto, aby byl bazálně ošetřovatelsky zajištěn, protože ho doma buď nezvládá, nebo nechce, a personál se domnívá, že tam je proto, aby byl přirozeným způsobem ukončen jeho život,“ popisuje Zdeněk Kalvach.
Podle doktora Kalvacha by proto bylo ke zvážení, zda by v ústavech s určitým počtem klientů neměl být povinně lékař. Současný stav totiž vede k dalšímu, svým způsobem ještě strašidelnějšímu jevu. „Dochází k rozostření osobní zodpovědnosti, tedy k tomu, co je podle Zimbarda základem všech velkých zel. Málokde to platí tak jasně, jako v zařízeních ústavní péče, kde není lékař a někdo musí rozhodnout za něj. Přenáší se to mezi lékařem, ošetřovatelským personálem a lidmi v přímé péči. Existují tu negativní kompetenční konflikty, kdy je možné říci: ano, stěžujete si, že tento člověk zemřel – nebo těchto tisíc lidí zemřelo – neoprávněně a zbytečně, ale já vám dokladuji, že moje zodpovědnost to nebyla, a mohu předem říct, že ani Lojzova a Maruščina zodpovědnost to nebyla. Nikdo nemáme zodpovědnost za to, že tady existuje černá díra, do které ten člověk nebo tisíc lidí spadlo a zemřeli,“ poukazuje Kalvach.
A je tu pochopitelně ještě jedna dlouhodobě diskutovaná problematika, která vyžaduje politické řešení. „Od 80. let trvá v této zemi evergreen roztržení zdravotně-sociální péče. Je naprostá zmatečnost, co je to dlouhodobá, následná, pseudogeriatrická péče. Pojmy se propadají do obrovského zmatku. Ten je ještě opepřen tím, že se zařízení začnou označovat jako paliativní, ve skutečnosti pseudopaliativní, nebo hospicová. Řešení jsou nekoncepční, neucelená a krátkodobá. To vede k disbalanci odborné, etické i ekonomické,“ uzavírá Zdeněk Kalvach.
Nezbývá tak než doufat, že projekt SENIOR otevře alespoň některým politikům oči a lidé v domovech přestanou být onou opomíjenou skupinou zapomenutých pacientů.
Michaela Koubová