V Česku umírá sedm z deseti lidí ve zdravotnickém zařízení. Velká část z nich odchází očekávatelně a jejich smrt tak pro zdravotníky není překvapením. Přesto je ale paliativní péče v našich zdravotnických zařízeních vesměs vzácná a její kvalita není nijak zmonitorovaná. Dosud tak byli odborníci, kteří usilovali o rozvoj v této oblasti, bráni jako aktivisté – což se ale nyní začíná pomalu měnit. Nejen že se díky programu Nadačního fondu Avast Spolu až do konce povedlo v uplynulém roce rozjet paliativní péči v 18 nemocnicích, nově by ale na rozvoj v této oblasti mělo být možné čerpat peníze z evropských fondů. Snad se tedy dočkáme toho, že v našich nemocnicích budou zdravotníci nejen zachraňovat životy, ale dokážou také zajistit důstojné umírání v případech, kdy už je moderní medicína bezmocná.
„Na otázku, jaká je v roce 2017 v Česku úroveň paliativní péče, je odpověď, že to nevíme. Víme, kolik lidí umřelo, na co, v jakých zdravotnických zařízeních, kolikrát byli hospitalizováni. Jestli se ale v zařízeních poskytovalo to, co si přáli, nebo se tam ocitli proto, že to nešlo jinak, nevíme. Nevíme také, jaká byla úroveň péče – v Česku neprobíhá systematický sběr dat o kvalitě péče, takže jsme odkázáni na sondy a kazuistiky toho, co pacienti a hlavně pak jejich příbuzní vydávají jako svědectví. A z toho zaznívají různé nedostatky,“ konstatuje Ondřej Sláma, předseda České společnosti paliativní medicíny.
V českém zdravotnictví je bohužel faktem, že zatím lékaři nemají ani jasno v tom, komu vlastně paliativní péči poskytovat. Jasnými kandidáty by byli onkologičtí pacienti v terminálním stadiu, často se ale zapomíná na to, že by z péče profitovali také třeba lidé s pokročilou Alzheimerovou chorobou, s orgánovým selháním, CHOPN či jakoukoliv další nemocí, na jejíž vyléčení je medicína krátká.
„Existuje něco jako sociální statut určitých diagnóz – když máte generalizovanou rakovinu, všichni tak nějak berou, že jste na konci života, a mají tendenci vás odklánět od některých intenzívních a intenzivistických postupů. Když máte chronické srdeční selhání s ejekční frakcí 15, tak máte jenom nemocné srdce. Kardinálnost a kontext, že by bylo některá témata užitečné otevřít a pojmenovat cíle péče, už tak evidentní nejsou,“ uvádí Sláma. Důvodem je také to, že u některých chorob je velmi obtížné určit prognózu. Zatímco u generalizované rakoviny bývá zřetelné, že má pacient před sebou měsíce či týdny života, určit něco takového například u geriatrické křehkosti je velmi náročné až nemožné. Nedochází totiž k žádným závratnějším symptomovým zvratům, ale život z nemocného pomalu odchází. U orgánových selhání zase pacient často prodělává akutní zhoršení, která si vyžádají přijetí do nemocnice, pak se ale může na nějakou dobu jeho stav zlepšit. Rozpoznat, která z epizod bude terminální, je velmi problematické. Pacienti tak mohou žít týdny, ale i roky, k čemuž výrazně přispívá vhodně zvolená péče.
Mohlo by vás zajímat
„Různí pacienti potřebují různé formy paliativní péče, a to po různě dlouhou dobu. To je koncept, který ještě v českých nemocnicích, v hlavách našich kolegů lékařů a manažerů, v legislativě a veřejném prostoru není – když se o paliativní péči diskutuje, máme tendenci ji vnímat tak, jak ji prezentuje onkologická pacientka, tedy poslední dny až týdny života. Jde ale o mnohem širší období, kdy pacienti můžou profitovat z efektivní paliativní intervence,“ zdůrazňuje Ondřej Sláma. Z celkem 105 až 110 tisíc lidí, kteří v Česku ročně umírají, by přitom z paliativní péče profitovalo kolem 70 tisíc.
V posledním roce života jsou třikrát a více v nemocnici dva z pěti pacientů
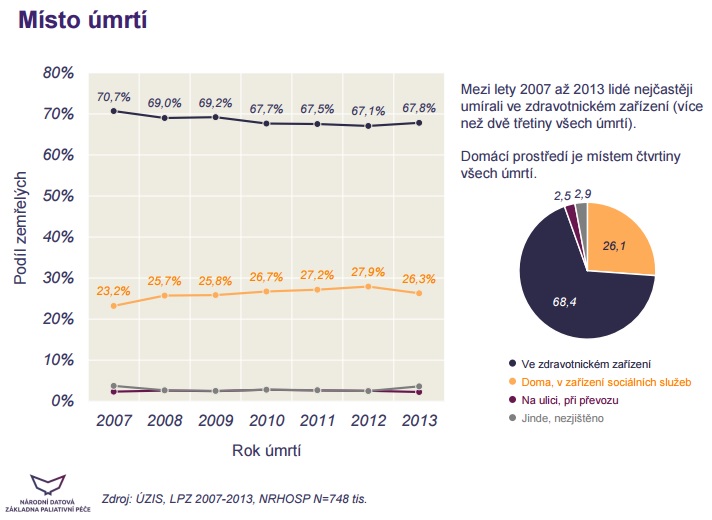
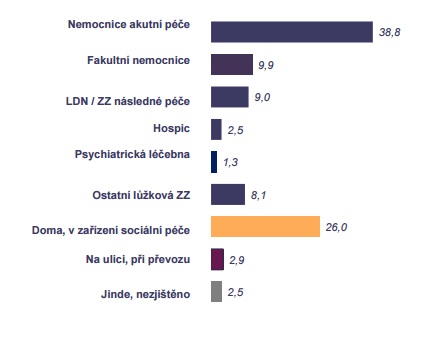
Kde vlastně dnes lidé nejčastěji stráví své poslední chvilky? Zhruba čtvrtina lidí umírá doma nebo v zařízeních sociální péče, kde mají trvalé bydliště, devět procent v LDN a 50 procent na akutních lůžkách v nemocnicích.
„Když se podíváme, jak závěr života vypadá z hlediska počtu hospitalizací, vidíme, že cílová skupina paliativní péče jsou pacienti, kteří jsou často opakovaně hospitalizovaní. To není špatně, ale při přemýšlení o tom, kde by pacient rád trávil většinu času v závěru svého života, je prevence zbytných hospitalizací jeden z důležitých ukazatelů dobré paliativní péče,“ poukazuje Ondřej Sláma. Podle dat ÚZIS tak je v posledním roce před smrtí 32 procent lidí hospitalizováno jednou, 26 procent dvakrát a tři či více hospitalizací podstoupí 40 procent pacientů. Například lidé s Alzheimerovou chorobou tak stráví v posledním roce života průměrně 64 dnů v nemocnici, pacienti s neurodegenerativními chorobami 52 dní, s cukrovkou 51 dní a 39 dní onkologicky nemocní.
Jedním ze zásadních aspektů při poskytování paliativní péče přitom je konzultace s pacientem, jakou péči by vlastně v závěru života chtěl a co je pro něj důležité. Průzkum publikovaný v roce 2006 D. K. Heylandem provedený na 430 pacientech a 170 rodinách ukazuje, že pro pacienty je na prvním místě důležité mít důvěru v ošetřujícího lékaře, dále nebýt uměle udržován při životě, pokud je jen malá naděje na zlepšení stavu, třetí nejdůležitější je upřímná a pravdivá komunikace o onemocnění. Až na sedmém místě figuruje zmírnění symptomů. Podobný žebříček udávají i rodinní příslušníci, kteří na prvních třech místech mají stejné položky, jen tlumení symptomů řadí na páté místo.
„Když někdy chceme prezentovat naši užitečnost u medicínské veřejnosti, tak jsme borci na symptomy. Ale přidaná hodnota paliativních lékařů a týmů by měla být i v něčem jiném – měli by to být důvěryhodní lékaři, kteří budou otevřeně komunikovat o diagnóze, prognóze a přáních, která budou respektována. V tuto chvíli, v roce 2017, se mi zdá v českých nemocnicích jako největší přidaná kulturní hodnota paliativního myšlení zřetelné, explicitní bavení se o cílech péče, tedy plánu péče. Aby se nepředpokládalo, že doktor ví, co je indikováno, ale ptal se pacienta, co mu dává a nedává smysl,“ vysvětluje Ondřej Sláma s tím, že další rolí paliativního týmu je také komplexní podpora v závěru života.
O limitaci péče v závěru života se často rozhoduje bez pacienta
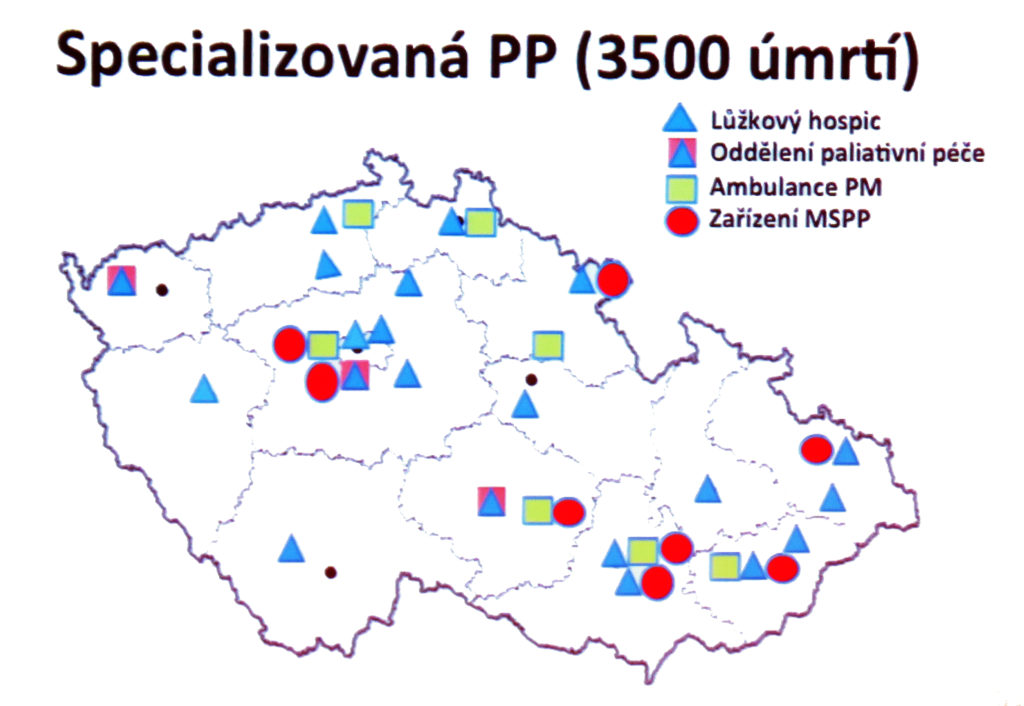
V Česku existuje 18 kamenných hospiců s 450 lůžky, do pilotního projektu domácích hospiců VZP je zapojeno 20 zařízení, v nemocnicích fungují tři oddělení paliativní péče a celkem sedm ambulancí paliativní medicíny (plus jedna nová od tohoto týdne v Příbrami). V jejich péči dohromady zemře kolem 3500 pacientů ročně. Jedna věc tak jsou paliativní týmy a ambulance, další obecná paliativní péče, tedy dobrá klinická praxe specialistů a sester, kteří o pacienty pečují. V tomto rámci se totiž odehrává gró péče, zatímco paliativní týmy by měly být k dispozici až u komplikovaných případů.
Kvalita paliativní péče poskytované na akutních lůžkách, kde umírá nejvíce lidí, je ovšem různá. „Je to dáno tím, že logika fungování akutní nemocnice je jiná než dochovávání pacientů. Často má paliativní problematika velmi nízkou prioritu. Nikdo asi neřekne, že je to zbytečně nebo špatně, ale má to malou prioritu v tom, aby se zamýšleli nad tím, co by bylo možno zlepšit,“ poukazuje Ondřej Sláma.
V této oblasti – jako jedné z mála v paliativní péči – ovšem máme alespoň nějaká data ilustrující kvalitu služeb. Ve Všeobecné fakultní nemocnici totiž proběhl průzkum ODDICUS, který se snažil rekonstruovat okolnosti a kvalitu péče o umírajícího. Zkoumal přitom úmrtí za období jednoho roku, kterých bylo ve VFN tisíc. A co se ukázalo? Naprostá většina úmrtí na půdě nemocnice, téměř 90 procent, je očekávatelná, přičemž ke 42 procentům dochází v intenzívní péči. Běžnou součástí rozhodování je přitom limitace terapie, k níž u očekávatelných úmrtí dochází v 80 procentech případů. Navzdory tomu je nástroj dříve vyslovených přání využíván naprosto minimálně, jen v méně než půl procentu případů (v posledním roce byla při 56 tisících hospitalizacích ve VFN zaznamenána dvě dříve vyslovená přání). Naplnění cílů péče tak nelze hodnotit, protože je vesměs neznáme.
„Je běžnou součástí, že bezprostředně umírající pacienti nejsou resuscitováni, intubováni nebo je v dokumentaci zaznamenaný jiný typ limitace – nebudou se podávat antibiotika, připojovat k ventilátoru nebo dialýze či překládat na JIP. Tento typ rozhodování děláme velmi běžně, děláme ho ale většinou bez účasti pacientů. Rozhodování jsou totiž odkládána tak dlouho, až už se pacient není schopen validně diskuse účastnit,“ přibližuje Kateřina Rusinová, koordinátorka výzkumného projektu ODDICUS a odborná asistentka na KARIM 1. LF a VFN.
Výsledek přístupu je takový, že jen v 94 případech z tisíce byla poskytnutá péče hodnocena jako adekvátní, zachovávající důstojnost pacienta a zároveň proběhla se zapojením jeho i rodiny. Kvalitní péči na konci života tak dostane jeden pacient z deseti. Podle Kateřiny Rusinové by přitom mělo být součástí dobré paliativní péče mimo jiné vyvarování zbytečných výkonů, ať už diagnostických, nebo terapeutických. „To se na našem souboru tisíce lidí podařilo u stovek pacientů,“ dodává Rusinová. Dobré kontroly symptomů a vyvarování se zbytečné léčby bylo dosaženo v 324 případech, zachovat důstojnost pacienta se povedlo v 373 případech a zapojit rodinu i pacienta do péče a rozhodování o cílech terapie se podařilo v 319 případech.
Jako překážku při zavádění paliativní péče přitom Rusinová vnímá pozdní zapojení odborníků na paliativní péči, kteří bývají přivoláni často až k terminální fázi – což je špatně (o moderním pojetí paliativní péče jsme psali také zde a zde). Mnohdy také ostatní lékaři nechápou, v čem vlastně přínos paliativní péče spočívá.
Pokud se přitom povede zajistit kvalitu péče během umírání, je to velmi důležité také pro rodinu. Své o tom ví na KARIM v ostravské fakultní nemocnici. Ta pečuje o 1500 pacientů ročně, z nichž deset procent zemře. U zhruba stovky umírajících přitom proběhne rozhodování mezi intenzivní a paliativní péčí (doporučení týkající se rozhodování o změně léčby, které vydala ČLK v roce 2010, najdete zde). „Naše klinika obdrží ročně 15 písemných pochval, které jdou na vedení nemocnice – poděkuje tedy zhruba procento pacientů nebo příbuzných. Dvě třetiny poděkování jsou přitom od příbuzných těch, kdo zemřeli, tedy od blízkých deseti procent našich zemřelých. Za co příbuzní děkují, když přece jejich blízcí na naší klinice odešli? Děkují za důstojné provázení blízkých v závěru života a za způsob komunikace,“ řekl tento týden na tiskové konferenci České společnosti anesteziologie, resuscitace a intenzívní medicíny profesor Pavel Ševčík, přednosta KARIM na FN Ostrava.
Umírající je často propouštěn do napůl zajištěného prostředí
A jak jsou na tom v kvalitě paliativní péče další zdravotnická zařízení? V LDN dochází k 9000 úmrtí, tedy k třikrát většímu poštu než v hospicových zařízeních. „LDN mají velmi špatné renomé a dostat se na závěr života do eldéenky je postrach. Úroveň je ale velmi různá. Úkol, který LDN v českém systému plní, je velmi nevděčný, protože mají heterogenní skupinu pacientů s velmi různou prognózou a cíli léčby. Potýkají se s nedostatkem financí, personálu a motivace. Přitom jsou i excelentní LDN a z velké části jde o roli a zodpovědnost primáře a vrchních sester. I v českých podmínkách lze tedy následnou péči dělat úžasným a inspirativním způsobem a péče tam poskytovaná může mít atributy přijatelně dobré paliativní péče,“ říká doktor Sláma.
Velká variabilita kvality péče je také v domácím prostředí, kdy záleží na praktickém lékaři, eventuálně agentuře domácí péče. Ze zhruba 25 tisíc úmrtí, která nastanou doma, ovšem většina přichází náhle, nejde tedy o systematické plnění přání zemřít doma. Do budoucna by se ale měl počet těchto pacientů zvyšovat díky tomu, že by od příštího roku měla být do úhrad zařazena mobilní specializovaná paliativní péče určená nestabilním pacientům, kteří by jinak s velkou pravděpodobností umírali ve zdravotnickém zařízení. To také usnadní situaci samotným nemocnicím, kterým by se tak mělo rozšířit spektrum možností, kam umírajícího předat. „Velký problém nemocniční paliativní péče je, že je závislá na existenci komunitní paliativní péče. Častý požadavek paliativního týmu totiž je udělat to tak, aby pacient mohl být propuštěn. Když pak sociální pracovník sonduje v místě bydliště, přichází na to, že v tuto chvíli není v České republice zdaleka celoplošně dostupná kvalitní paliativní péče v komunitě a tím pádem je to pak o vyjednávání, jestli konkrétní praktický lékař a homecare budou schopni řešit problémy, které pacient má. Často z pozice nemocničního doktora vidím, že propouštíme pacienta do tři čtvrtě až napůl zajištěného prostředí,“ konstatuje Sláma.
Na zlepšení paliativní péče půjdou peníze z EU
Na druhou stranu je třeba zdůraznit, že se situace postupně zlepšuje. Díky projektu Spolu až dokonce bylo 18 nemocnicím umožněno začít poskytovat paliativní péči a vyškolit personál tak, aby uměl s pacienty a jejich rodinami komunikovat (podrobně se projektům budeme věnovat v nadcházejících vydáních ZD). Ti, kteří se inspirují a budou chtít na tomto poli něco ve svém zdravotnickém zařízení změnit, ovšem budou mít možnost i do budoucna. V druhé polovině letošního roku by totiž mělo být možné zažádat na ministerstvu zdravotnictví o grant z evropských fondů, který by měl podpořit vytvoření metodiky, jak paliativní péči v českých nemocnicích implementovat, a následně dovolil ověření životaschopnosti v pilotním projektu.
„První z projektů by měl podpořit rozšíření nemocniční paliativní péče. Připravujeme ho ve spolupráci s odbornou společností a cílem je vypracovat systém na propojení nemocniční a mobilní paliativní péče. Dali jsme si za cíl dohodnout standardy, které bychom následně testovali u vysoutěžených poskytovatelů s tím, že bychom měli za cíl standardy vydat jako metodický pokyn,“ uvádí ředitelka odboru zdravotních služeb na ministerstvu zdravotnictví Martina Novotná. Na paliativní péči by přitom mělo být do roku 2020 rozděleno 65 milionů korun.
„Iniciativu ministerstva vnímáme jako nesmírně systémově důležitou, protože řada nemocnic má stále tendenci na paliativní problematiku pohlížet, že je to téma pro aktivisty, kteří pro něco zahořeli a teď to chtějí rozpumpovat. Že přichází grantová podpora z ministerstva, dává managementům nemocnic signál, že je to něco systémově významného. I to, co se děje v oněch 18 nemocnicích, přitom ukazuje, že jde o intervenci na mnoha rovinách – vzdělávají se tu pracovníci, zároveň se do praxe zavádějí nové služby a proměňuje se kultura péče,“ říká k tomu Ondřej Sláma.
O trochu dál jsou přitom na Vysočině, kde se v dubnu povedlo přijmout krajskou koncepci paliativní péče, v níž se kraj zavazuje podpořit ve svých nemocnicích vznik paliativních týmů. Zaplatí proto v každém zařízení specializační přípravu dvou až tří lékařů, ale také sester a dalších členů týmu. Paralelně s tím kraj podporuje mobilní paliativní týmy a jejich provázání s nemocnicemi.
Našlápnuto k tomu, aby bylo důstojné umírání v českých nemocnicích samozřejmostí a ne výjimkou, tedy máme. Snad tedy i další kraje a poskytovatelé péče najdou na Vysočině a u projektů Spolu až dokonce inspiraci k tomu, aby paliativní péči podpořili. Jsou to totiž právě zdravotnická zařízení, která budou hrát hlavní roli v tom, jak budeme umírat. „Nemocnice budou při vší podpoře komunitní péče a lůžkových hospiců nadále místem, kde bude umírat většina lidí a kde budou dělána důležitá rozhodnutí, která budou určovat trajektorii péče v závěru života. Paliativní péči v nemocnicích je proto potřeba rozvíjet a kultivovat,“ uzavírá Ondřej Sláma.
Michaela Koubová