Gynekologie, stomatologie a radiodiagnostika – to jsou jediné tři segmenty, s nimiž se pro příští rok povedlo zdravotním pojišťovnám dosáhnout dohody ohledně úhrad. Jde tak o ještě menší počet než v minulém roce, kdy se vedle výše uvedených odborností domluvily také laboratoře, hemodialýza, záchranka a zdravotnická přepravní služba. Podle Svazu zdravotních pojišťoven (SZP) jde o výsledek slibů, které ministerstvo zdravotnictví dalo zejména lůžkovým zařízením, která tak zcela ztratila snahu najít kompromisní řešení. A protože ministerské sliby spolknou podle propočtů pojišťoven téměř veškeré navýšení prostředků pro příští rok, na další segmenty nezbývá nic – a tedy ani ony nejsou s nabídkami pojišťoven spokojeny. Podle SZP tak bude výsledkem fakt, že se v příštím roce dostane systém veřejného zdravotního pojištění do tří až čtyřmiliardového deficitu. Nadcházející politické reprezentaci proto pojišťovny nabízejí řešení, jak situaci zvládnout bez markantního navyšování prostředků na zdravotnictví či omezování péče. Jsou jimi definice hrazené péče, dvousložkové pojistné, speciální programy pro chroniky a stanovení tržních cen prostřednictvím konkurence. Poslední zmíněný bod přitom zahrnuje oslabení role ministerstva zdravotnictví při psaní úhradové vyhlášky.
„Rok 2018 považujeme za mimořádně důležitý pro další financování a směřování českého zdravotnictví. To procházelo etapami, kdy bylo mírně přebytkové hospodaření, recese, kdy šly zůstatky zdravotních pojišťoven na nulu, a je tu poslední období od roku 2014, kdy nám poměrně rychle rostou zdroje do zdravotnictví. Zdálo by se, že by financování veřejného zdravotního pojištění mohlo být v pořádku. Bohužel vývoj segmentů a situace v cenových jednáních pro rok 2018 ukazují, že i v době relativně vysokých nárůstů zdrojů se v roce 2018 dostaneme s největší pravděpodobností do deficitu. Je to tedy dobrá příležitost, kdy se může politická reprezentace před volbami zamyslet nad tím, co se zdravotnictvím budeme dělat – zda budeme dále navyšovat zdroje, jestli na to máme peníze, nebo přijmeme nějaká doporučení,“ říká ředitel Svazu zdravotních pojišťoven Ladislav Friedrich.
Celkem má být letos k dispozici 270 miliard, pro příští rok se pak počítá s nárůstem o 12,82 miliardy. Naprostá většina těchto prostředků je už ovšem rozdělena prostřednictvím slibů, které ministerstvo zdravotnictví učinilo. Deset miliard má jít do nemocnic na navyšování odměn zdravotníků, půl miliarda pak padne na snížení limitů na doplatky na léky pro děti a seniory. Do toho je nutno počítat s 1,8 až 2,2 miliardami na centrovou léčbu a půl miliardou na ostatní náklady (kolem 400 milionů by mělo jít na úpravu seznamu zdravotních výkonů).

„Z pohledu ministerstva se tedy předpokládá, že ostatní segmenty budou na nule, což je z povahy věci naprosto vyloučeno. V našich odhadech plánujeme, že nejde stlačit nárůst nákladů v těchto segmentech pod skutečnost roku 2017, protože už v letošním roce jsme se pokoušeli mít co nejnižší nárůst. Ve výsledku to je deficit systému 3,6, ale ve skutečnosti možná i ke čtyřem miliardám korun,“ shrnuje Friedrich. SZP tak odhaduje minimální nárůst nákladů na nemocnice ve výši 8,3 miliardy, na centra 1,8 miliardy, na následnou lůžkovou péči 1,57 miliardy, v ambulantním sektoru dvě miliardy, na refundaci doplatků 0,44 miliardy a na mobilní hospice 0,1 miliardy, tedy celkem přinejmenším 15,81 miliardy.
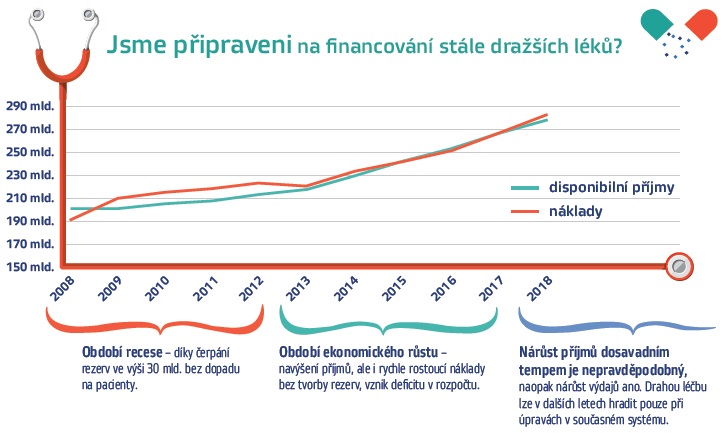
„Jestliže v jednom roce přidáme tři miliardy do deficitu, znamená to, že tři miliardy budeme muset platit i v roce 2019, 2020, 2021 – už nikdy nebudeme platit méně. Byli bychom velice nešťastní, kdyby měly zůstatky zdravotních pojišťoven v příštím roce poklesnout o tři čtyři miliardy, ale samo o sobě by to 31. 12. 2018 nezpůsobilo katastrofu. Katastrofu by to ale způsobilo hned v následujícím roce, protože už by nebylo z čeho financovat. Nejde tedy o to, že by si systém nemohl krátkodobě dovolit jeden deficit, ale jestli zvýšíme finanční toky, nikdy se nedostaneme zpátky,“ objasňuje Friedrich.
Některé segmenty se spokojily s nulovým růstem cen
Jednoznačně nejvíce peněz tak v příštím roce spolkne lůžková péče, která dnes odčerpává přes polovinu zdravotnického rozpočtu. Od roku 2014 navíc podle SZP roste natolik, že v ostatních segmentech nezbývá příliš prostoru pro jednání (což podle pojišťoven platí i pro ambulantní specialisty – rozporují tak tvrzení ministra Ludvíka a analytické komise, podle níž v došlo loni k růstu v tomto segmentu o deset procent; k nárůstu sice dle SZP došlo, ale spíše v rámci výkonů v souvislosti se stárnutím populace). Letos pak byla situace ještě napjatější než v uplynulých letech.
„Pokusili jsme se o věc, která byla z našeho pohledu vhodným řešením situace. Zkusili jsme se zamyslet a říci, pojďme udělat na jeden rok stop a zafixujme podíly tak, jak jich k dnešnímu dni jednotlivé segmenty dosáhly. Naformulujme výši úhrad pro rok 2018 tak, abychom měli rok stabilizace,“ uvádí Pavel Frňka, předseda zdravotní sekce SZP, s tím, že by se všem segmentům navýšilo o stejné procento.
Mohlo by vás zajímat
„Tento princip byl bohužel odmítnut zejména zástupci těch segmentů, které čekají, že v rámci budoucí úhradové vyhlášky dostanou více peněz, než by jim byly pojišťovny schopny a ochotny nabídnout. Proto jsme byli nuceni přistoupit na druhé téma jednání, které reflektuje odhady dané na stůl ministerstvem zdravotnictví. Pokud někdo říká, že v příštím roce hodlá lůžkovým poskytovatelům alokovat přes 12 miliard korun, nezbývá pro všechny ostatní segmenty. Zdravotní pojišťovny v tuto chvíli nemohou nabídnout jakékoliv zvýšení jednotkové ceny práce pro ostatní lékaře. Výsledkem nabídky bylo, že se kupodivu objevily segmenty, které si uvědomily riziko, že někdo bude na přelomu srpna a září rozhodovat, jak bude která péče oceněna, a to i s ohledem na to, kolik se vydá na péči ostatní. Někteří se tedy raději dohodli se zdravotními pojišťovnami na nulovém nárůstu cen pro rok 2018, aby měli určitou jistotu, že je nebude možné ještě více omezit,“ popisuje Frňka.
V segmentu stomatologie přitom vůbec nebylo vyjednávání snadné. Od poloviny příštího roku totiž platí nařízení EU, podle kterého nebude možné dávat amalgámové plomby těhotným a dětem. Je tedy třeba najít jiný materiál, který bude bez doplatku. To se nakonec povedlo s tím, že se pro dané skupiny pacientů stanovila nová výše úhrady pro výplň zubu – o které se vedly složité dohady, nakonec se ale podařilo najít kompromis.
Vyhovět nemocnicím? Deficit by byl dvojnásobný
Jak bylo naznačeno, jiná byla situace u poskytovatelů lůžkové péče. „Vůle k dohodě byla od začátku velmi nízká, a pokud bychom chtěli akceptovat všechny požadavky, které byly v rámci dohodovacího řízení pojišťovnám předloženy, tak odhady potřeby růstu pro příští rok by překročily 21 miliard, tedy zhruba osm miliard záporného salda,“ komentuje jednání Pavel Frňka. „Předkládají nereálné požadavky s cílem se nedohodnout a spoléhají na to, že ministerstvo svou proklamací dohodu nahradí rozhodnutím, které pro ně bude ve finále výhodnější,“ dodává Martin Balada, výkonný ředitel SZP.
Jak by tedy šlo podle SZP situaci narovnat? Vyčerpání zdrojů a omezování péče by se dalo předejít celkem čtyřmi hlavními kroky. Prvním z nich je definování nároku pojištěnce z veřejného zdravotního pojištění tak, aby skutečně byla zajištěna dostupnost péče. Definice je totiž v tuto chvíli velmi nevyrovnaná – zatímco v některých oblastech, například stanovování cen léků, je věc upravena dobře, jinde, například v aktualizacích seznamu zdravotních výkonů nebo využívání paragrafu 16, je velice vágní. V případech, na které by se nárok z veřejného zdravotního pojištění nevztahoval, by pak bylo jasné, že si je pojištěnec hradí sám, případně by se na ně mohlo dát připojistit.
Druhé doporučení spočívá v zavedení dvousložkového pojistného. Podle Friedricha se totiž dnes pojištěnci nezajímají o hospodaření s penězi, které do systému platí, ačkoliv jde průměrně o 28 tisíc ročně na jednoho. Zatímco první složka pojistného by tak měla charakter daňového odvodu, druhá v řádu stokorun by mohla být individuální a nastavovala by si ji pojišťovna. Klient by tak měl signály o tom, jak se s jeho prostředky hospodaří.
Co se týče dalších plateb pacientů, byl by SZP pro regulační poplatky, ovšem ne způsobem, jakým byly v minulosti prosazeny a následně zrušeny. Pojišťovny proto zdůrazňují, že poplatky by měly být zaváděny za alespoň minimální politické shody, ne silou.
Úhradová vyhláška by neměla řešit nedohody
Dalším krokem k narovnání systému by podle SZP bylo motivování pacientů ke spolupráci, a to zejména v souvislosti s chronickými onemocněními. Doposud se ale v tomto směru příliš neudělalo, což souvisí se čtvrtým navrhovaným opatřením spočívajícím ve stanovení tržních cen prostřednictvím konkurence mezi poskytovateli péče.
„Domníváme se, že cesta kolektivního vyjednávání o cenách je správná, ale nemůže být eliminována ničím neomezenou kompetencí ministerstva zdravotnictví či politiků. V takovém případě už totiž není o čem jednat. Pokud pojišťovny nemají k dispozici dostatečně pestrou škálu finančních stimulací a pák na smluvní partnery a o penězích rozhoduje někdo jiný, nezbývá jim mnoho nástrojů, jak nějaké sofistikovanější způsoby poskytování péče nasmlouvat, udržet a finančně ocenit, eventuálně uplatnit sankce,“ vysvětluje Friedrich.
Podle Martina Balady vstupování ministerstva zdravotnictví do vztahů mezi plátci a poskytovateli systém pokřivuje. „Rádi bychom dohodovacímu řízení vrátili smysl, změnili postoje jeho účastníků a dali jim motivaci se dohodnout. To s sebou ponese i zásah do kompetencí ministerstva zdravotnictví. Přikláněli bychom se k jejich omezení při vydávání úhradové vyhlášky. Smluvní volnost a cenová konkurence mezi poskytovateli zdravotních služeb by měla přinést samoregulační principy. V důsledku si od toho slibujeme omezení růstu nákladů na zdravotní péči tam, kde k tomu nejsou příčinné důvody, a koneckonců i žádoucí změnu sítě smluvních poskytovatelů, což by do budoucna umožnilo hospodárnější nakládání s prostředky,“ přibližuje Balada.
Návrh je přitom takový, že by úhradová vyhláška i dohodovací řízení byly zachovány, účastníci ale byli motivováni k dohodě. Ministerstvo by plnilo roli regulátora a kontrolora nadále tak, že by úhradová vyhláška odrážela dosažené dohody s tím, že by úřad ověřil, zda odpovídají cenovým předpisem stanovené minimální či maximální hodnotě bodu a dalším úpravám. V případě nedohody by ale ministerstvo nijak nezasahovalo. V následujícím roce by tak zůstal zachován způsob úhrady, jak byl nastaven dříve. Pokud by to některé ze stran nevyhovovalo, měly by možnost smluvní vztah ukončit.
„Motivace k dohodě pro poskytovatele by byla přijít s reálnými návrhy na to, kde jsou schopni jít do soutěže s ostatními poskytovateli a nabídnout buď konkurenceschopnou cenu, nebo cenu, která bude efektivnější ve spojení s něčím jiným. Pro pojišťovny je motivace jednoznačná – při povinnosti i vůli zajistit služby v garantované síti si žádná z pojišťoven nemůže dovolit přijít o poskytovatele, kteří jsou významní, nebo dělají část péče, kterou by si nebyla schopna zajistit jinak,“ dodává Frňka.
Co se týče způsobu financování, je podle pojišťoven cestou i právě připravované DRG Restart. DRG už sice u nás v nějaké podobě začalo fungovat už dříve, ale nesplnilo očekávání. „Nenašli jsme odvahu říci, že budeme za stejnou zdravotní péči platit stejně. Proto jsme kvalitu DRG zpochybňovali, i když ta také rozhodně nebyla dokonalá. Jestliže se nám základní sazby pohybovaly od 17 do 50 tisíc, tak dnes se pohybují od 24 do 40 tisíc, ale těch horních 40 tisíc dále indexujeme a navyšujeme. Nikdy se tedy nemůžeme dostat do situace, kdy stejná péče bude hodnocená stejně. Při nákupu balíčkových cen se navíc ukazuje, že to ani není vždy správné. To či ono zařízení totiž dokáže efektivitu posunout a může výkon pojišťovnám nabídnout levněji. Základem by tedy mohlo být DRG s jednou sazbou, což znamená, že někteří vydělají a jiní prodělají, a pak by mohlo být doplněno alternativními cenovými balíčky, pokud je to z nějakého důvodu výhodnější,“ uvádí Ladislav Friedrich. „Případová úhrada je jeden z těch lepších modelů úhrad za lůžkovou péči. Úhrada za léčený případ by dokonce mohla být aplikována i u péče ambulantní,“ dodává Frňka.
Michaela Koubová







