Šest u deseti Čechů je ochotno spolupodílet se na úhradě léčby méně závažných chorob, aby byly prostředky na těžká onemocnění. Vyplývá to z průzkumu provedeného Asociací inovativního farmaceutického průmyslu, který se zaměřoval na vnímání českého zdravotnictví odbornou i laickou veřejností. Dalším, podstatně méně pozitivním zjištěním je nevalné povědomí laiků o ceně léků, které u nás mnozí považují za dražší než v západní Evropě. Potvrzuje se tak fakt, že čeští pacienti vůbec netuší, kolik vlastně zdravotní péče ve skutečnosti stojí. Podle AIFP jsou ovšem poznatky získané v průzkumu signálem směrem k politikům, co se týče předvolebních slibů i povolebních plánů s českým zdravotnictvím, které mimochodem považují za klíčové tři čtvrtiny dotazovaných. Jestli se má tedy systém hnout z místa a začít se připravovat na stárnutí populace i s ním související ekonomickou zátěž, je třeba zapojit pacienty. Ti by se tak z pasivních, neangažovaných příjemců péče „zadarmo“ měli stát aktivními, informovanými partnery, kteří budou spolurozhodovat o léčbě a ponesou i svůj díl odpovědnosti.
Výzkum AIFP na více než šesti stovkách respondentů se zaměřil na to, jak se liší pohled na české zdravotnictví ze strany odborníků, míněno zákonodárců, představitelů státní správy či managementů nemocnic, a laiků. Ukázalo se přitom, že zásadní rozdíl je už ve vnímání kvality našeho zdravotnictví jako takového. Zatímco celých 76 procent odborníků považuje české zdravotnictví za stejně kvalitní jako v západních státech, šest procent za lepší a devět procent za horší, mezi laiky panuje názor podstatně jiný. Deset procent si myslí, že české zdravotnictví je lepší než západní, 38 procent že je stejně kvalitní a 35 procent se domnívá, že je horší (zbytek neví).
„Odborníci se spíše dívají na tvrdá data. Je fakt, že ve špičkové medicíně česká medicína za tou západní nijak nepokulhává. Oproti tomu laici si spíše představí komfort při komunikaci se zdravotnímu službami. Tam narážejí na to, že přijdou k doktorovi a čekají tři hodiny, než se jich někdo ujme. Cítí chaos, který v našem zdravotnictví panuje, takže jsou mnohem kritičtější než odborníci, kteří tyto problémy nemají, protože jsou VIP,“ vysvětluje Pavel Vepřek, zakladatel iniciativy Zdravotnictví 2.0 a předseda sdružení Občan.
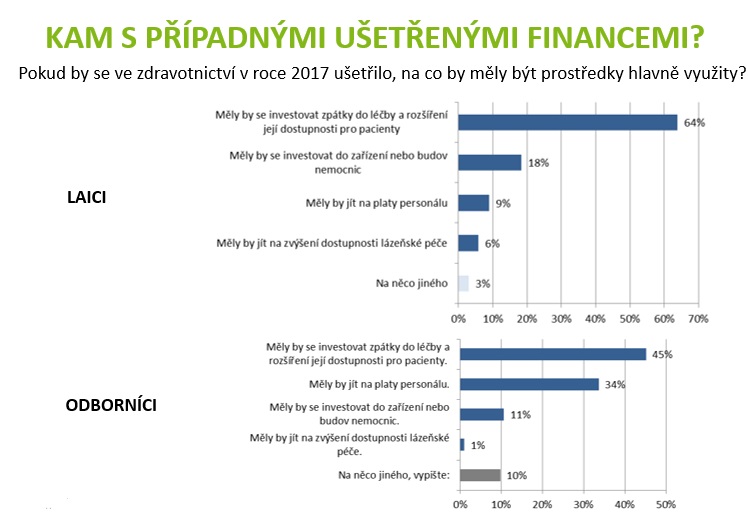
S tím pak souvisí i to, jak by obě skupiny dotazovaných rozdělily oněch 13 miliard, které šly pro letošní rok do zdravotnictví navíc. Celkem osm miliard přitom putovalo na navýšení odměn zdravotníků, 2,2 miliardy na zdravotní péči. Toto řešení pokládá za vyhovující 41 procent odborníků; 16 procent by bývalo ještě dalo víc na platy a 33 procent na zdravotní péči. Vedle toho laici pokládají zvolenou variantu za vhodnou v 39 procentech, 10 procent by ještě přidalo zdravotníkům, celých 46 procent by ale poslalo více peněz na péči.
Mohlo by vás zajímat
„Rozhodnutí směřovat peníze čistě na plošné zvýšení platů lékařů v nemocnicích je hloupé, protože nepřinese kýžený efekt. Lékaři, kteří z nemocnic odcházejí, jsou ti s nízkými příjmy. Když tento plat zvýšíte o deset procent, tak lékaře nijak zásadně nemotivujete, aby zůstal. A přidávat těm, kdo už jsou v současné době dobře placení, dalších deset procent, jsou vyhozené peníze. Nemám nic proti tomu, aby si lékaři vydělali více peněz, ale mají si je vydělat svou prací. To, co my potřebujeme, je organizace systému, kde máme nadbytek lůžek a ambulantních specialistů, prakticky neprovozujeme jednodenní chirurgii a chybí nám koordinace a řízení procesu péče v České republice. Výsledek je, že se většina péče poskytuje neefektivně,“ konstatuje Vepřek s tím, že v Izraeli mají čtyřicet nemocnic na osm milionů obyvatel, zatímco my jich máme na deset milionů 180.
V souvislosti s tím, jak dnes rozdělujeme peníze ve zdravotnictví, poukazuje výkonný ředitel AIFP Jakub Dvořáček na to, že pokud budeme pokračovat v současném přístupu, začne se zanedlouho zhoršovat dostupnost péče. Důvodem je to, že zatímco v roce 1994 připadalo na jednoho seniora nad 65 let 5,18 lidí v produktivním věku, v roce 2030 to budou 2,82 a v roce 2050 1,79. Počet seniorů a tím pádem chronických pacientů tak bude růst. Už nyní přitom tři čtvrtiny nákladů na péči spotřebují chronické choroby, a pokud se délka života ve zdraví nebude prodlužovat, bude to znamenat velký problém. „Pokud se něco neodehraje, tak nejen dostupnost moderní péče, ale péče vůbec se bude výrazně zhoršovat,“ zdůrazňuje Dvořáček.
Čas na přehodnocení přístupu politiků
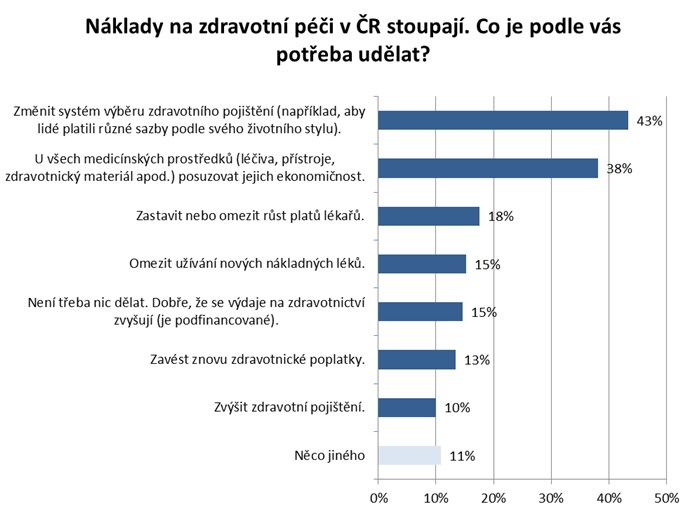
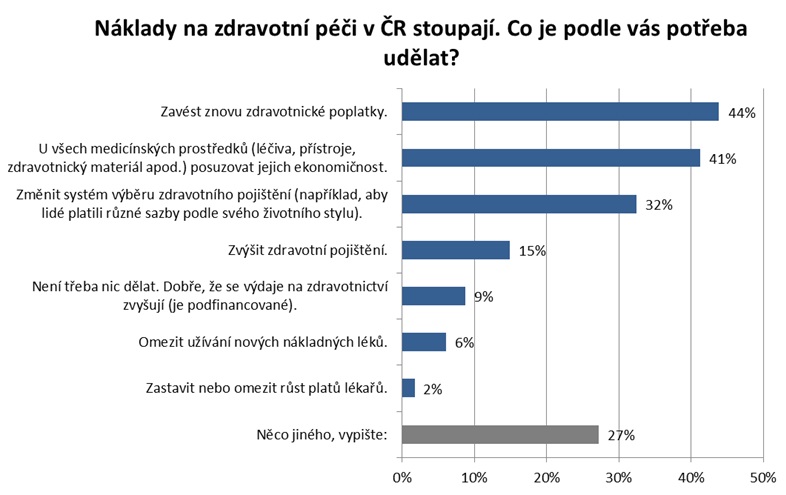
Politické tendence bohužel doposud změnám příliš nenahrávaly. „Je tu jednoznačné volání politiků po tom, že se peníze do zdravotnictví mají dávat ze státního rozpočtu, ale vyoutovali se občané. Ti do zdravotnictví moc peníze dávat nemohou – kde v současné době dávají, jsou doplatky za léky, u zubaře, něco málo na zdravotnické pomůcky, ale polovinu z toho, co vydávají, jsou peníze za potravinové doplňky a homeopatika, tedy z mého pohledu nemedicínské věci,“ konstatuje Vepřek s tím, že máme nejnižší spoluúčast v Evropě. Řešení je podle něj nominální pojistné podporující konkurenci pojišťoven a zároveň zatahující do hry pojištěnce. Právě změna systému výběru zdravotního pojištění je přitom u laiků nejčastěji voleným opatřením reagujícím na stoupající náklady na péči. Oproti tomu u odborníků je tímto krokem znovuzavedení regulačních poplatků.
Sami laici, tedy uživatelé systému, přitom říkají, že by byli ochotni přistoupit na zvýšení spoluúčasti při léčbě běžných a méně závažných chorob, pokud by to umožnilo zvýšit dostupnost vysoce nákladné léčby pro pacienty s vážnými chorobami. Jasné ano takové spoluúčasti říká 17 procent lidí, dalších 42 procent by bylo pro, pokud by zvýšení spoluúčasti nebylo velké. Proti je 24 procent respondentů (ostatní neví nebo uvádějí jinou odpověď).
„Myslím si, že náš politický svět to vnímá úplně obráceně, takže debata je o tom, že žádné poplatky, žádná spoluúčast. Tady se ukazuje, že to veřejnost vnímá jinak. Měl by to být jasný signál pro naši politickou reprezentaci, jestli není čas na změnu a umožnit lidem, aby do toho vstoupili,“ říká Jakub Dvořáček.
Na druhou stranu ale uživatelé systému zůstávají ostražití ohledně toho, jak velkou roli má hrát ekonomické hledisko při volbě léku. Ohled na seznam cenově výhodných léčiv tak lékař musí brát jen podle 12 procent respondentů – laiků, zatímco dle 61 procent má být jediné relevantní hledisko odborné (čtyři procenta mají jiný názor, zbytek nedokáže posoudit). Oproti tomu dle odborníků je třeba zohledňovat pozitivní listy v 29 procentech případů, dle 39 procent hraje roli jen odborné stanovisko (18 procent má jiný názor, obvykle na půl cesty mezi oběma krajními pohledy, 13 procent nedovede posoudit).
Hrozí nám bez reformy chudinský systém?
Vraťme se ale k postavení pacientů. Výše zmíněné „vyoutování“ občanů z toho, aby se finančně podíleli na péči o své zdraví, s sebou mimo jiné obnáší mizerné povědomí o tom, kolik péče v reálu stojí. Celých 34 procent laiků se tak domnívá, že máme léky dražší než v západní Evropě, 18 procent si myslí, že jsou cenově srovnatelné, a 24 procent má naše ceny za nižší. Z řad odborníků ví, že jsou u nás léky levnější, 37 procent, 26 procent je považuje za cenově srovnatelné a 13 procent za dražší. Když už jsme u špatného povědomí – navzdory tomu, že se v poslední době stále diskutuje o nárůstu centrové léčby, jen osm procent odborníků vědělo, jaké procento prostředků na zdravotnictví vlastně tato péče spolkne (jde o šest procent, téměř 40 procent respondentů se ale domnívalo, že je procento vyšší, celá polovina pak odpověď netušila).
K tomu, aby se situace začala měnit, je tak podle Pavla Vepřeka potřeba vtáhnout občany do hry, a to zmíněným dvousložkovým pojistným, možností připlatit si za nadstandard (k čemuž ale nejdřív potřebujeme definovat standard, tedy rozsah hrazené péče), zavedením poplatků za pobyt v nemocnici či v lázních, případně využíváním bonusů a malnusů. Pokud ovšem reformní kroky nepodnikneme, může být další vývoj obdobný jako v sousedním Polsku. „Tam se v příštím roce vrací k národní zdravotní službě. Z modelu, kdy měli více pojišťoven, přešli k jedné, ale teď zjistili, že je moc komplikované, aby ji řídil stát, takže ruší pojišťovenský systém. Mají chudinský veřejný systém a vedle toho privátní poskytovatele a privátní pojištění. Je to nesolidární a neférový systém, který by vznikl, kdybychom nechali naše zdravotnictví dál chátrat,“ myslí si Vepřek, podle něhož v případě, že situaci necháme zajít do extrému, mohou začít pacienti jezdit kvůli nedostupnosti péče za hranice – a zdravotní pojišťovny pak léčbu budou muset zaplatit.
Podle ředitele AIFP se ale i u nás přístup pacientů vyvíjí a zlepšuje. „Pacient v České republice je dospělejší a stává se lékaři více partnerem. Spolu s tím se bude chtít více na péči podílet a najde si to, co si myslí, že je pro něj nejlepší. Když se na to podíváme z pohledu Spojených států, tam dnes pacient nečeká, že mu doktor všechny informace snese, ale je velmi aktivní v tom, aby zjistil, co je pro něj nejlepší a nejdostupnější. Je lékaři partnerem, což platí i o pacientských organizacích, které v USA určují, kam se výzkum bude posouvat – jaké typy technologií, léků a zdravotnických prostředků potřebují. A i u nás se tyto věci posouvají,“ uzavírá Dvořáček.
Michaela Koubová