Nekončící řada problémů, ale také entuziazmus a radost z každého úspěšného kroku – tak vypadá reforma psychiatrie, která má za sebou letos první pětiletku. I když byly plány na papíře větší, než jaké jsou dosavadní výsledky, odborníci se shodují na tom, že došlo k velkému posunu. Terén totiž v době, kterou ministerstvo prospalo, připravil půdu pro vznik projektových center duševního zdraví a další reformní kroky. Zároveň se posunula diskuse ohledně financování, takže by evropské peníze měly sloužit k nastartování projektů, které budou dlouhodobě udržitelné. Při transformaci celého systému se ale určitě neobejdeme bez toho, aby zdravotní pojišťovny navýšily segmentu finance, které jsou oproti EU podprůměrné. Problematice se věnovali odborníci na úterním Kulatém stole Zdravotnického deníku.
„Psychiatrická péče nezaznamenala od 90. let 20 století žádné zásadní systémové změny a dlouhodobě se potýká s podfinancovaností. Reforma je největší přelomová změna systému zdravotní péče od Sametové revoluce – chceme úplně změnit paradigma psychiatrie,“ uvádí předseda Psychiatrické společnosti ČLS JEP docent Martin Anders z Psychiatrické kliniky 1. LF UK a VFN Praha. Změnit by se měla celá řada faktorů, které by měly systém směřovat k nezávislosti, přístupné péči, svobodě pohybu a odstranění bariér, právu rozhodovat o svém životě, možnosti čerpat péči doma, právu na soukromí, partnerskému přístupu a příjemnému prostředí.

Připomeňme, že duševní choroby se rozhodně netýkají úzké skupiny lidí – jejich prevalence v populaci se pohybuje mezi 20 a 25 procenty. Neuropsychiatrické poruchy jsou na třetí příčce nemocí nejvíce snižujících kvalitu života, a pokud se podíváme na nejčastější příčiny úmrtí v roce 2000 a 2014, vyskočily demence z 28. na 8. místo. Systémem ambulantní psychiatrické péče pak ročně projde kolem 750 tisíc lidí a počty stále stoupají – například VZP zaznamenala mezi lety 2013 a 2016 více než desetiprocentní nárůst. Bohužel, příbytku pacientů neodpovídá množství odborníků, kteří se o ně mají starat. Na psychiatrickou péči u nás navíc jdou zhruba čtyři procenta ze zdravotnických nákladů a ještě nedávno to dokonce bylo jen 2,8 procenta – což je mnohem méně, než je v EU běžné. Čtyři pětiny financí pak putují do lůžkové péče soustředěné ve velkých léčebnách, zbytek jde do ambulancí – komunitní složka dosud de facto scházela. „Tam jsme v mezinárodním srovnání mimo měřítko. Pokulháváme ale i v ambulantní péči,“ konstatuje farmakoekonom ze společnosti Pharmeca Jindřich Kotrba.
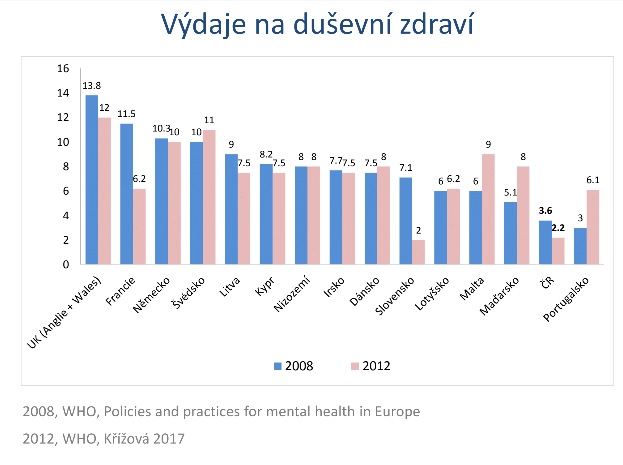
Šetřit na psychiatrii by se nám ale paradoxně mohlo dost prodražit. Světová zdravotnická organizace totiž razí, že každý dolar investovaný do psychiatrické péče se vrátí čtyřikrát, holandská studie pak dospěla k názoru, že jedno euro se vrátí 2,5 krát (v Česku by podobné propočty zkomplikoval fakt, že máme oddělený zdravotnický a sociální rozpočet). „Když ale mluvíme o efektivitě vynaloženého eura nebo dolaru do psychiatrické péče, nemůže jít o ledabyle vynaložené euro či dolar – musí jít do nějaké struktury. Netajíme se tím, že cílem je navýšit psychiatrický budget, ale musíme ho zároveň vnitřně restrukturalizovat. Dokážu si totiž představit i velmi neefektivně vynaložené euro či dolar, které efekt nepřinesou,“ říká k tomu ředitel Psychiatrické nemocnice Praha – Bohnice Martin Hollý.
Restrukturalizovat nejen rozpočet, ale celý systém, má za úkol reforma, jejíž základy v podobě strategie vznikly před pěti lety. „Práce je složitá a každý den přináší nové výsledky, ale i komplikace,“ konstatuje Martin Anders. Podobně to vidí i Martin Hollý. „Snoubí se ve mně habituální pesimismus s velkou nadějí. Každý krok, který se v prosazování změn v péči o duševně nemocné stane, vnímám jako vítězství. Celý systém je velmi zakonzervovaný – od velkých psychiatrických nemocnic přes to, v jakém systému fungují ambulantní specialisté, až po to, jak velká je bariéra u lékařů somatické medicíny, což je zase dáno tím, že nemáme v nemocnicích psychiatrická oddělení. Patříme hodně do východní Evropy a i Slovensko je v tomto pružnější,“ přiznává Hollý s tím, že vzhledem k těmto okolnostem jsme se za pět let od vytvoření strategie dostali poměrně daleko, byť je změna pomalejší než na papíře.

Za kritické období přitom šéf bohnické nemocnice označuje roky 2015 a 2016, kdy se implementace reformy ze strany ministerstva zadrhla. Právě v této době Česká psychiatrická společnost investovala vlastní prostředky v jednotkách milionů na to, aby se práce nezastavily, a suplovala tak roli spícího úřadu. Aktivity kolem reformy tak akcelerovaly až v posledním roce. „Reforma má velké zpoždění, k němuž nemuselo dojít. Po zkušenosti z posledních let je vidět, že je důležité, kdo je ministr a náměstek. Na druhou stranu věcí, které se za těch pět let staly, je celá řada. Povedlo se vytvořit koncept center duševního zdraví a fakt, že byl konsenzuálně přijat, vedlo k tomu, že začaly z iniciativy poskytovatelů vznikat multidisciplinární týmy. My bychom teď projekty rádi dostali na systémovou úroveň, aby to byl mainstream. Další posun je, že strategie operuje s pojmem kvality života – dnes je to jeden z klíčových termínů. Reforma se tedy zastavila na projektové úrovni, ale rozvinuly se tu služby, multidisciplinární týmy, a došlo k posunu, jak o reformě mluvíme,“ poukazuje ředitel Centra pro rozvoj péče o duševní zdraví Pavel Říčan, který nyní doufá, že doposud nezávisle vzniklá centra budou kompatibilní se systémovými požadavky a budou se moci zařadit do oficiální sítě. „Máme koncept, který vznikl před pěti lety, a dnes víme, že je možné posunout ho blíže praxi. Anebo je někdy možné praxi přibližovat ideálnímu konceptu. Oba pohledy jsou možné a věřím, že se to potká,“ dodává Říčan.
O první projekt CDZ příliš není zájem
Dobrou zprávou každopádně je, že dnes už má reforma jisté peníze z EU a přinejmenším nějaké výsledky tak mít určitě bude. V březnu ministerstvo konečně vyhlásilo výzvu k prvním centrům duševního zdraví, která by tak měla začít fungovat letos v červenci. „Ministerstvo vzalo na svá bedra těžký úkol, protože se nikdy s něčím takovým nepotýkalo. Je příjemcem peněz z různých ministerstev, MPSV a MMR, a finance administruje. Je to velmi složitý proces, takže trvalo tři čtvrtě roku, než se právně-finanční věci vyřešily. Teď běží několik projektů a u řady z nich už došlo ke spuštění,“ vysvětluje průtahy docent Anders.

Přestože ale máme nakročeno k úspěchu, objevují se nové komplikace. „Reforma už je tak rozběhlá, že z ní naštěstí asi nelze couvnout. Bariér, které však máme před sebou, je celá řada. Centra budou vznikat, ale z prvních výběrových řízení se zdá, že velká představa o tom, že do toho všichni půjdou s radostí, se v prvních fázích úplně nenaplní. Druhá věc, na kterou se ptám i já, je, zda jsme připraveni kapacitně. Problém řešíme v celém zdravotnictví a v této oblasti to bude o to obtížnější. V roce 2020 by ale měla být nastartovaná udržitelnost – došlo k velkému posunu v rámci jednání s pojišťovnami, které snad už reformě také fandí a neměly by dopustit, abychom udělali krok zpátky,“ říká náměstkyně ministra zdravotnictví Alena Šteflová, která by navíc do roku 2020 ráda v psychiatrii viděla první vlaštovky směrem k prevenci.
Co se týče zájmu o projekt center duševního zdraví, je podle docenta Anderse problém zřejmě v tom, že už nikdo v jeho rozběhnutí příliš nevěřil. „U zárodků center, které byly připraveny před dvěma lety a čekaly, že se výběrové řízení vypíše, se lidé rozprchli jinam. Nemůžete je mít na sebe navázané a říkat jim, ať čekají. Tím, že došlo ke spuštění, ale čekáme, že se k tématu opět připoutá pozornost a lidé začnou mít zájem, zvlášť když začnou fungovat první projekty – to bude samo o sobě reklamou,“ domnívá se Martin Anders.
Udržet současný rozpočet nebude možné
Nedílnou součástí fungování center duševního zdraví, kterým se povede získat z EU finance na rok a půl provozu, ovšem bude přísný drobnohled ÚZIS a zdravotních pojišťoven. Pomoci mapovat situaci by měly registry, které pak mají posloužit jako argumenty pro změnu. Pokud CDZ prokážou svou efektivitu, je předběžně s pojišťovnami nasmlouváno překlopení do běžného provozu. „Chceme udržitelnost,“ zdůrazňuje Anders.

Finanční zajištění dostalo základní rámec v posledních měsících. V lednu totiž ministerstvo podepsalo s VZP prováděcí dohodu o vzniku a podpoře zdravotních služeb souvisejících s reformou psychiatrické péče. „Velká změna na straně pojišťoven je, že hledají způsob jak, nehledají už způsob, proč ne,“ říká Hollý.
Nastavit financování optimálně ale nebude i vzhledem k dosavadní absenci komunitní péče jednoduché. Těžko půjde vzít peníze ušetřené v léčebnách a dát je na nově vznikající centra, zvláště když 70 procent všech nákladů tvoří ty personální. „Zpočátku jsme byli vystaveni tomu, že zavřeme deset postelí a dostaneme peníze na centrum duševního zdraví. To je ale čistě naivní představa, která takto nemůže fungovat – musí tam být přechodné období. Myslím, že už i plátci pochopili, že to bude stát více peněz, ale bude to znamenat kvalitativní posun v životech pacientů a naši cestu zpět do Evropy, co se týče systému péče. Na začátku to tedy určitě bude dražší, už i kvůli částečné dvojkolejnosti, než se systém vyběhá. Na druhou stranu je pravda, že se peníze vrátí, a my chceme být poctiví a počítat výstupy – ne že to skončí v černé díře. Navíc ale za každou rehospitalizací musíme vidět konkrétní příběh – je to osud celé rodiny,“ zdůrazňuje Anders.
Mohlo by vás zajímat
K celkovému navýšení peněz se na březnové tiskové konferenci přihlásilo i ministerstvo zdravotnictví. „Cílem by mělo být navýšení prostředků v této oblasti. Hovoří se o tom, že průměrná země v rámci EU se pohybuje někde kolem šesti procent. Máme tedy určité rezervy a v tomto smyslu se chceme pohybovat,“ uvedl tehdy náměstek pro zdravotní péči Roman Prymula.

Současná situace je přitom taková, že se komunitní péče příliš nevyplácí. „Ekonomické incentivy jsou důležité. Pokud chceme nějaký typ služeb podpořit, měly by se poskytovatelům vyplácet. Je proto potřeba velmi naléhavě s pojišťovnami a MPSV vytvořit finanční mechanismy, které budou ne teď, na pět let, ale dlouhodobě podporovat služby, které jsou efektivní a které chceme,“ zdůrazňuje Pavel Říčan. Financování center duševního zdraví do budoucna je zatím nastaveno tak, že 60 procent půjde ze zdravotnictví a 40 procent z MPSV. A i když dosavadní spolupráce sousedících ministerstev byla prachmizerná, nyní to vypadá, že ledy tají – na březnové tiskové konferenci už i ministryně práce a sociálních věcí Jaroslava Němcová vystoupila s tím, že MPSV na reformě spolupracuje.
Změny jsou třeba i na poli zaměstnávání
Posun v oblasti sociální ale nastal pro psychiatrické pacienty i jinde – ve sféře, která na první pohled s reformou psychiatrie tolik nesouvisí. Loni se totiž povedlo prosadit změnu zákona o zaměstnanosti, díky níž mají zaměstnavatelé možnost nakoupit si prostřednictvím dotace odborné služby včetně těch psychiatrických. „Může to rozvázat ruce velkému množství zaměstnavatelů, kteří dosud odmítali přijímat zaměstnance s psychiatrickými diagnózami – považovali je ze složité, komplikované, neuměli s nimi pracovat a báli se případně investovat do pořízení odborníka, protože nevěděli, zda se jim to vyplatí. To od Nového roku neplatí,“ přibližuje ředitelka spolku Revenium Hana Potměšilová s tím, že je teď možné snáze udělat z pacientů zaměstnance.

I na tomto poli je ale třeba změna přístupu. Zaměstnavatel totiž podle zákoníku práce nemá povinnost uvolňovat zaměstnance k lékaři. „Zaměstnavatelé to nedělají a bojí se toho. Naopak lidem říkají: buďte rádi, že vám s vaší diagnózou dáme příležitost. Odborná a komunitní centra i sociální služby pak nejsou dostatečně využité. Sama to vidím ve svém týmu, kde mám jednoho kolegu se schizofrenií a druhého s úzkostným stavem. Nebýt toho, že jim pravidelně říkáme, aby se nebáli chodit na terapii do komunitních center, tak by tam nechodili – báli by se, že by přišli o práci. Běžný zaměstnavatel takto se svým zaměstnancem nepracuje. Byla by tedy šance toto změnit v zákoníku práce,“ dodává Potměšilová.
Do budoucna také ředitelka Revenia doufá, že se povede motivovat stát k tomu, aby se pacienta snažil do práce dovést, ne ho od ní odrazovat. „Stát by měl motivovat pacienty, aby se nebáli požádat o status osoby se zdravotním znevýhodněním a pokusili se vkročit do života. Posudkoví lékaři stále mají na pacienty bič, že když budou aktivní, invaliditu jim vezmou. Bylo by skvělé, kdyby se oddělila invalidita od výdělečné činnosti – to, že někdo vydělává, neznamená, že zítra nemůže být všechno jinak,“ dodává Potměšilová.
Do roku 2020 budeme mít dvacet až třicet CDZ, tipují odborníci

Vraťme se ale k průběhu samotné reformy psychiatrie. Jak by se situace mohla vyvíjet? Martin Hollý tipuje, že v roce 2020 bude v Česku fungovat dvacet až třicet center duševního zdraví, podle Martina Anderse jich bude dvacítka. „Už by to ale mohl být páteřní systém, základy, které by byly nejen osou, ale také dobrým příkladem. Jeden se učí od druhého a předává zkušenosti dál, takže se proces bude urychlovat,“ myslí si docent Anders.
Zároveň by ale v roce 2020 měly nastat i další posuny. „Budou odpilotovány doplňující prvky systému, jako jsou multidisciplinární týmy pro gerontopsychiatrickou, pedopsychiatrickou či forenzní populaci, vytvoří se také několik rozšířených ambulancí a bude fungovat několik nových či modernizovaných lůžkových zařízení v nemocnicích. A co je nejdůležitější, začneme strukturovaně sbírat data – a před nimi nelze uhnout politickými rozhodnutími,“ doufá Martin Hollý.
Problému transformace psychiatrických nemocnic se budeme věnovat v dalším článku ZD.
Michaela Koubová, Foto: Jiří Reichl








