Preventivní programy jsou dnes jednou z mála oblastí, kde si zdravotní pojišťovny snaží konkurovat. Zdá se přitom, že oblast je atraktivní také pro pojištěnce, protože jejich zájem o čerpání narůstá. Vyhledávané jsou například příspěvky na screeningová vyšetření nebo na očkování. Do budoucna se ovšem pojišťovnám rýsuje další, taktéž částečně preventivní oblast, kde si budou moci konkurovat. Vychází z toho, že od letošního roku je při přerozdělování peněz zohledněno také to, kolik má pojišťovna chronických pacientů. Pojišťovny by tak postupně měly začít vytvářet programy, které se zaměří na různé skupiny chroniků a budou se snažit poskytovat takovou péči, aby se stav jejich klientů nezhoršoval a neztěžovaly ho komplikace.
„Zdravotní pojišťovny se v rámci prevence snaží nabízet svým klientům nadstavbu standardních, nárokových záležitostí v oblasti prevence, například rozšířenou nabídku screeningových vyšetření, jako je včasnější nástup do screeningu nebo jiná vyšetření, která nejsou standardně zařazena mezi nároková. Do preventivních programů patří také podpora zdravého stylu života – začínáme pohybovými aktivitami přes ozdravné pobyty až po očkování. V rámci soutěže v pluralitním systému zdravotních pojišťoven má pestrost nabídky nejen přesvědčit pojištěnce, aby k pojišťovně přešli, ale také prokázat, že se umí o své klienty postarat. V posledních letech sledujeme vzrůstající tendenci zájmu klientů o preventivní záležitosti,“ uvádí výkonný ředitel Svazu zdravotních pojišťoven Martin Balada.
Zdravotní pojišťovny se proto snaží zvyšovat podíl prostředků věnovaných na prevenci, často třeba i na úkor provozního fondu. Loni tak pojišťovny sdružené ve Svazu zdravotních pojišťoven daly na prevenci běžně nehrazenou z pojištění 460 milionů korun.
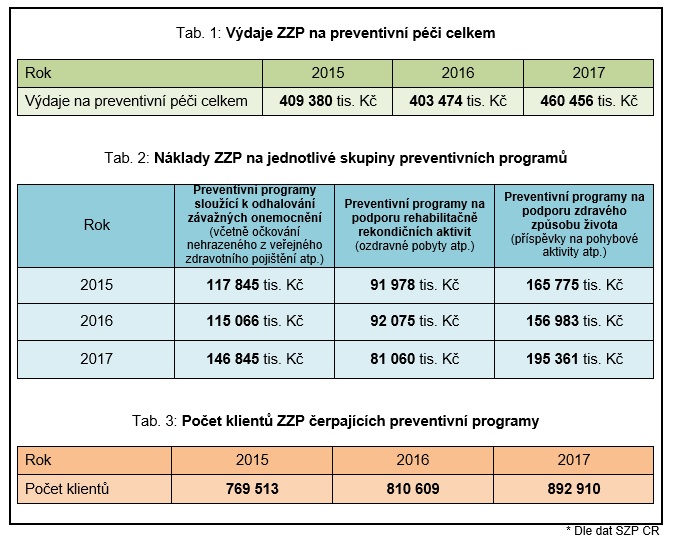
A co pojištěnci čerpají nejvíce? „V posledních letech zjišťujeme značný nárůst zájmu o scereeningové programy, zejména o screening onkologických onemocnění. Tento trend je rostoucí na úkor příspěvkových programů. Je to zapříčiněno i mediální osvětou, protože lidé o věcech více čtou, ale i dalšími preventivními akcemi. Nejvýraznější v posledních letech byly výzvy ke screeningu, které rozesílalo v rámci projektu ministerstvo zdravotnictví spolu se zdravotními pojišťovnami,“ vysvětluje Mario Böhme, zástupce komise pro komunikaci SZP s tím, že mezi nejvyhledávanější screeningy patří mamografie a kontrola pigmentových znamének. Připomeňme, že pojištěnci mají ze zákona nárok jednou za dva roky na všeobecnou prohlídku u praktického lékaře, dvakrát ročně nárok na stomatologickou prohlídku a ženy mají každoročně nárok na gynekologickou zdravotní prohlídku.
To je pro všechny včetně samotných pojišťoven dobrá zpráva. „Vyhledávání časných stadií, která jsou lépe léčitelná i vyléčitelná, z pohledu plátce zatěžuje systém méně než nákladná léčba pokročilých nádorových stadií,“ konstatuje Markéta Fikarová, zástupkyně zdravotní sekce SZP.
Mohlo by vás zajímat
Novinka: screening rakoviny dutiny ústní
Preventivní programy hrazené z fondu prevence přitom směřují buď na rozšíření možnosti vyšetření do věkových skupin, kde úhrada není nároková, nebo mohou směřovat i na nové postupy. „Objevují se nové metody vyhledávání chorob, třeba na bázi vyšetření z krve a podobně. Tím, že zanášíme metody, které v tuto chvíli nejsou dány legislativně, se snažíme, aby bylo vyšetřování častější,“ uvádí Markéta Fikarová.
Nově tak některé pojišťovny zařadily do preventivních programů například vyšetření dutiny ústní, které kontroluje, zda se neobjevilo rakovinné bujení. To je dnes možné na vyžádání provést spolu s běžným stomatologickým preventivním vyšetřením s tím, že si je pacient uhradí a následně získá příspěvek od pojišťovny.
„Nejde jen o vyšetření onkologická, jsou tu i další screeningy, jako je prevence kardiovaskulárních onemocnění, tedy kombinace klinických a laboratorních vyšetření. Dále prevence osteoporózy, tedy vyšetření pomocí denzitometru, a hodně se začíná propagovat oční prevence. Jde o vyšetření refraktometrem, rychlé posouzení vidění na blízko a na dálku, nitrooční tlak, případně prevence šedého zákalu a glaukomu. U dětí jde o podporu prevence v předškolním a raném školním věku. V dospělosti je ale prevence ze strany pacientů velmi podceňována, zejména co se týče například zeleného zákalu. Důvodem je, že jsou vyšetření nákladnější a komplikovanější, navíc se nemoc neprojevuje tak rychle,“ vysvětluje Böhme.
Spolu se zaváděním preventivních programů a screeningů ovšem musí pojišťovny myslet na to, zda jim na provádění budou stačit kapacity nasmlouvaných pracovišť. „Systém je, co se týče kapacit, poměrně dobře nastaven, ale když jde o rozšiřování, již se na kapacity naráží. Když začínal screeningový program s ministerstvem, uvědomovaly si pojišťovny už zpočátku potřebu mít v záloze kapacity. I díky tomuto programu tak došlo k jejich postupnému rozšiřování. U sccreeningu ovšem jde o pokrytí včasného záchytu, k tomu by ale mělo být i zajištění následné péče,“ poukazuje Böhme.
Přinese PCG nový impuls pro větší konkurenci?
Nejsou to ale jen screeningová vyšetření, o která je v rámci preventivních programů zájem. Trochu jiný trend než svazové pojišťovny přitom zaznamenává VZP. „Každoročně je největší zájem o příspěvek na pohybové aktivity – v loňském roce jich VZP vyplatila 278 916. Na druhém místě jsou dlouhodobě příspěvky na očkování proti klíšťové encefalitidě – loni 103 242 klientů,“ přibližuje mluvčí VZP Oldřich Tichý. Letos na začátku roku pak podle něj pojišťovna zaznamenala velký zájem o očkování proti meningokoku a u seniorů o příspěvek na pohybové aktivity, nyní je zvýšený zájem o očkování proti klíšťové encefalitidě. VZP přitom v rámci zdravotně pojistného plánu počítá s náklady na preventivní programy ve výši 557 milionů korun.
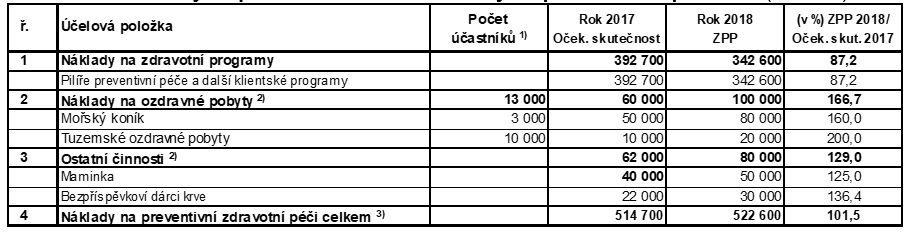
Rostoucí zájem v oblasti příspěvků na očkování potvrzují také svazové pojišťovny. „Vidíme to i teď s kauzou spalničky – už nám lékaři říkají, že roste zájem o preventivní ochranu nejen u spalniček, ale i u dalších chorob,“ poukazuje Böhme. Nejoblíbenější v rámci SZP je přitom očkování proti klíšťové encefalitidě a virovým hepatitidám. Zájem pak roste také o očkování proti chřipce.
Aby měly pojišťovny podchycenou prevenci co nejlépe, bonifikují smluvní lékaře v rámci kapitační platby například za proočkovanost kmene. „Hledají se také různé formy edukace. Pojišťovna od pojišťovny se v tomto přístupu liší. Dobrá komunikační platforma jsou elektronické nástroje a možnosti spolupráce na telemedicínských projektech, a to i z důvodů velkého vytížení lékařů – bez větších nároků na jejich energii se k nim mohou informace dostat například formou připomínek v jejich softwarovém vybavení,“ poukazuje Mario Böhme.
Pojišťovny by ale také nyní měly mít větší motivaci pro zlepšení sekundární prevence u chronických pacientů, a to díky letos zavedenému přerozdělování financí dle farmaceuticko-nákladových skupin čili PCG. „V současné době VZP ČR analyzuje dopad PCG. V této oblasti budou zahrnuty tzv. „Pilotní projekty“ sloužící k podpoře zvýšení kvality zdravotní péče. Zároveň budou nově implementovány „Interní Pilotní projekty“ realizované v rámci VZP ČR ve spolupráci s poskytovateli zdravotní péče – Programy řízené péče, do kterých by prvotně měly být zahrnuty oblasti diabetes melitus a kardiovaskulární prevence,“ uvádí Oldřich Tichý.
„Jsou to záležitosti, které se budují postupně, a to i z toho hlediska, že je potřeba rozšířit kapacity, které by se těmto vyšetřením v různých chronických skupinách, jako jsou diabetici či hypertonici, věnovali. Jde o plošné oslovení vytipovaných lidí, pak už ale půjde o individuální práci s konkrétním pacientem u praktického, případně odborného lékaře. Zde se nabízí využití telemedicínských záležitostí jako nejjednodušší cesta komunikace mezi pacientem a lékařem,“ dodává Böhme (více jsme psali zde).
Michaela Koubová