O českém zdravotnictví se obvykle mluví v souvislosti s jeho problémy – nedostatkem personálu, špatně nastaveném zdravotně-sociálním pomezí, nevhodně nastavenými úhradami… Na druhou stranu je ovšem třeba zdůraznit, že v některých oblastech je česká péče na světové špičce. Ukázkou toho, na co můžeme být pyšní, jsou i centra pečující o lidi s mrtvicí. Pokud totiž pacient příznaky nepodcení, zavolá si záchranku a dostane se včas do centra, dostane se mu rychlé a efektivní péče, díky níž mnohdy přežije bez vážných následků. Velmi krátké časy do zahájení léčby a stále rostoucí počty trombolýz a trombektomií, v nichž jsme dnes na evropské špičce, jsou tak jedním z faktorů, díky nimž se navzdory stárnutí populace daří snižovat počty úmrtí na cévní mozkovou příhodu (psali jsme také zde).
„V organizaci center jsme nejlepší – jezdím přednášet po celém světě, jak jsme to udělali, že jsme tak dobří. V akutní péči jsme jednička,“ říká Aleš Tomek, předseda Cerebrovaskulární sekce České neurologické společnosti ČLS JEP. Ten také zároveň zdůrazňuje, že cesta k úspěchu vede právě přes centrovou péči. „Evidence-based medicína jednoznačně ukazuje, že pacient léčený v centru má mnohem větší šanci, že přežije, dostane adekvátní terapii a bude vyléčen,“ podtrhuje Aleš Tomek.
Proto ministerstvo zdravotnictví vytyčilo už v roce 2007 vytvoření centrové péče jako jeden ze strategických cílů. V roce 2008 a 2009 tak byla ustavena traumatologická, onkologická, popáleninová a kardiologická centra, v roce 2011 následovala i centra pro léčbu mrtvice.
„Máme 45 nemocnic, které prošly velmi náročnými audity, co se týče personálu, vybavení či schopnosti léčit – když do toho na začátku vstoupily, musely prokázat určitou zkušenost s léčbou mozkové příhody. Je zajímavé, že původně se hlásilo přes 60 nemocnic, ale jen 45 splnilo parametry na to, aby se mohly stát iktovými centry. Ta pak byla podpořena z evropských peněz a adekvátně dovybavena. Jde tedy o dobře nastavený systém,“ vysvětluje primář Tomek. Důležitým faktorem úspěchu bylo také to, že od počátku celého procesu hrála klíčovou roli odborná společnost.
Mohlo by vás zajímat
Postup ustavení iktových center byl přitom odlišný od centrové péče, která vznikla dříve. „U předchozích center totiž předem proběhly audity a zařízení měla čas, aby své personální a technologické požadavky sladila s požadavky. Ministerstvo zdravotnictví pak publikovalo seznam akreditovaných center spolu s požadavky. V případě iktových center ale expertní komise nejprve určila požadavky, které byly zveřejněny ve věstníku ministerstva zdravotnictví spolu s výzvou. U všech uchazečů pak komise provedla na místě audit a jen ti, kdo požadavky splnili, získali akreditaci,“ vysvětluje článek věnovaný českým iktovým centrům chystaný pro časopis Health Policy, jehož autory jsou Lucie Bryndová, Michal Bar, Roman Herzig, Robert Mikulík, Jiří Neumann Jiří, Daniel Šaňák, Ondřej Škoda, David Školoudík, Daniel Václavík a Aleš Tomek.
Článek ovšem také připomíná, že centra v roce 2011 nevznikla na zelené louce. Už předtím u nás na dobrovolné bázi fungovala centra excelence, která splňovala kritéria daná odbornou společností. Do konce roku 2009 jich přitom u nás existovalo 30. Pouze centra, která získala akreditaci, však mohla získat prostředky EU – u komplexních center šlo až o 70 milionů korun, u iktových center o 25 milionů korun, v obou případech s minimálním kofinancováním na úrovni 15 procent. V rámci dvou výzev zaměřených na modernizaci center bylo rozděleno 1,07 miliardy.
Jak tedy bylo naznačeno, existují dnes dvě úrovně center, přičemž center vyššího typu, tedy komplexních cerebrovaskulárních center, je 13. Vedle toho máme 32 iktových center, která ovšem na rozdíl od center komplexních nejsou vybavena k poskytování nejnáročnější invazivní terapie – mechanické trombektomie.
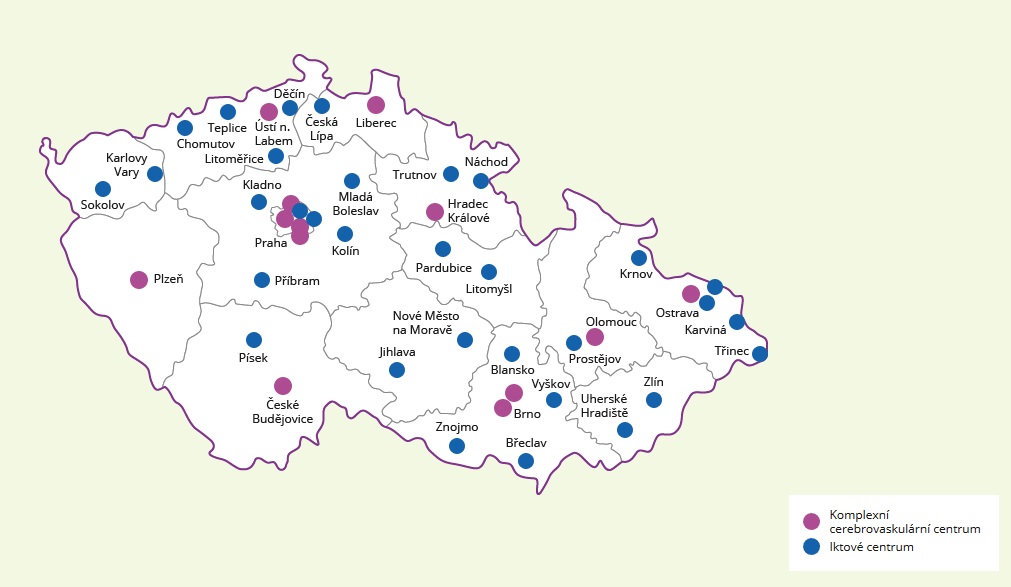
A jak je to s rozložením center? „Když se podíváme na mapu, existuje relativně více center ve větších aglomeracích, ale rozmístění je rovnoměrné. Jsou však kraje, kde je jen jedno centrum, jako je Plzeňský kraj, tam ale na druhou stranu mají jeden z největších objemů pacientů oproti ostatním centrům. Na populaci to tedy nevychází na Plzeňský kraj špatně,“ uvádí primář Tomek.
Světová doporučení maximálních časů jsme snížili o dvě třetiny
Fungující systém ale není jen o síti center. Vedle toho je u nás zavedena také povinná triáž pacientů v přednemocniční urgentní péči. Když lékaři na záchrance zjistí, že pacient utrpěl mrtvici, musí následovat telefonické avízo do nejbližšího iktového centra a po konzultaci s lékařem centra převoz nemocného. Proto musí mít centra „horkou linku“ pro případy mrtvic, takže je zajištěna konzultace záchranky s lékařem i včasná příprava týmu.
Po základní diagnostice, stanovení typu mrtvice, lokalizace místa okluze cévy a určení délky trvání příznaků přichází léčba. Pro pacienty s ischemickou mrtvicí je léčbou první volby intravenózní trombolýza, tedy podání léku rozpouštějícího krevní sraženiny. Pro pacienty s nejtěžšími mrtvicemi, kteří mají uzávěr velké mozkové tepny, je k dispozici mechanická trombektomie, při níž se zavedením přes tříslo až do mozkového řečiště mechanicky odstraní krevní sraženina, která brání zásobování mozku okysličenou krví. Tuto léčbu provádějí jen komplexní cerebrovaskulární centra.
„Koncentrujeme se na rychlost: musíme pacienta ihned po avízu záchranné služby klinicky vyšetřit, udělat mu CT mozku prakticky vždycky doplněné o CT – angiografii a indikovat léčbu, jako třeba rozpouštět sraženiny trombolýzou nebo organizovat tým v angiocentru na trombektomii. To vše by dle našich představ mělo být v České republice hotovo do 20 minut, i když mezinárodní doporučené postupy hovoří o 60 minutách. Tento čas se ale povedlo výrazně snížit,“ vysvětluje Aleš Tomek.
Dnes tedy postup vypadá tak, že tým odborníků již čeká u příjezdu sanitek. „Zpočátku jsme běžné činnosti dělali pět, deset minut a ještě jsme přicházeli na místo v nemocnici až poté, co nás zavolali. To jsme odbourali, takže z času do léčby 60 minut jsme se postupně dostali ve všech centrech v republice na 15, 20 procent původního času. To se povedlo během posledních tří, čtyř let,“ vysvětluje Tomek. Součástí akreditací je přitom i to, že je CT umístěno tam, kde přijíždí sanitka – díky tomu se neztrácí čas převozem pacienta z jedné ambulance do druhé.
V trombektomiích nás předstihlo jen Německo
Proč je tak důležitá honba za časem? Pokud je léčba trombolýzou zahájena do 1,5 hodiny od vzniku příznaků, je zcela vyléčen jeden ze dvou pacientů. Když je léčba nasazena za tři hodiny od prvních příznaků, zůstane bez funkčního deficitu jeden ze sedmi pacientů, a v případě nasazení terapie po 4,5 hodině (maximální možný čas, pak už trombolýza může pacientovi uškodit, protože způsobí prokrvácení rozvíjející se mozkové mrtvice) je zcela vyléčen jeden ze 14 pacientů.
„Tady je jasně vidět, že z léčby extrémně efektivní, která vyléčí 50 procent pacientů, se dostáváme do léčby, která zas tak oslnivá čísla efektivity nemá,“ konstatuje primář Tomek.
Počty trombolýz se přitom rok od roku zvyšují – zatímco v roce 2009 jich bylo provedeno 1067, v roce 2013 to bylo už 2435 a loni dokonce 4856. „To je celosvětově velmi unikátní číslo – v posledních dvou letech se pohybujeme okolo 25 procent populace, kterou takto léčíme. Proč neléčíme sto procent? Pacienti nedorazí včas. Z analýz na našem pracovišti vyplývá, že kdo přijde včas, léčbu dostane. Kdo včas nepřijde, ten ji dostat nemůže, protože musíte zahájit léčbu do 4,5 hodiny,“ vysvětluje Tomek.
„Podle dat odborné společnosti počty intravenózních trombolýz stále stoupají v rámci téměř všech center, zatímco počty hospitalizací zůstávají stabilní – kolem 26 tisíc ročně,“ poukazuje článek pro časopis Health Policy.
V mezinárodním porovnání jsou ale čísla působivá – například Evropská unie měla cíl do roku 2016 trombolyzovat pět procent, přičemž my jsme se tehdy pohybovali na 2,5násobku požadovaného čísla. Díky tomu se nacházíme na přední pozici v Evropě, hned za Německem a Estonskem, přičemž jsme na tom stejně jako v Rakousku; všechny ostatní země mají čísla horší.
Ne pro všechny pacienty je ale trombolýza vhodnou léčbou – v případě uzávěrů velkých tepen má účinnost jen kolem 10 až 20 procent. Zde je však možno využít trombektomii, které se provádí v centrech vyšší úrovně. V případě, že je pacient léčen třeba v Kladně, je nutný převoz například do pražského Motola. Pokud má tedy nemocný už při příjezdu záchranky obrnu celé poloviny těla a komplexní centrum není o víc jak dvacet minut dál než iktové, převáží se rovnou na vyšší pracoviště.
„Jestliže se pacient dostane na náš sál, máme možnost používat různá zařízení k odstranění sraženiny z mozkové tepny,“ přibližuje profesor Miloslav Roček, předseda České společnosti intervenční radiologie ČLS JEP. Odstranění sraženiny tak může probíhat za využití podtlaku, mikrokatétru a speciálního košíčku, do kterého se trombus uchytí. Zákrok se obvykle neprovádí v celkové anestezii, ale jen ve zvýšené analgosedaci, protože výsledky jsou jinak podle celosvětových zkušeností horší.
Stejně jako u trombolýz, i u trombektomií se daří zvyšovat počty léčených pacientů – loni bylo provedeno 1169 těchto zákroků, o rok dříve 1053. „Jen Německo se pohybuje na stejné úrovni, jinak nikdo na světě včetně států typu Japonsko, Holandsko či USA,“ zdůrazňuje Tomek. Zároveň přitom upozorňuje na to, že ani všichni pacienti v Německu nemají vyhráno – organizace péče totiž závisí na spolkové zemi, a zatímco některé jsou na naprosté špičce, jinde mají hodně co dohánět.
Nejsou to jen počty výkonů, které u nás stoupají. Zajímavým indikátorem je také využití JIP. Zatímco v roce 2013 na nich bylo 55 procent pacientů s mrtvicí, o tři roky později to bylo více než 66 procent – a to bez změny počtu intenzivních lůžek a se stejným počtem pacientů hospitalizovaných pro mrtvici. „Preferovat léčbu pacientů s mrtvicemi na JIP je v souladu s mezinárodními doporučeními a guideliny,“ poukazuje práce, která vyjde v Health Policy.
Klíčem k úspěchu je i sběr dat a zpětná vazba
K tomu, aby se povedlo dosáhnout výše popsaných výsledků, však byla třeba ještě jedna důležitá věc: totiž sběr dat a kontrola kvality. „Centra jsou povinna hlásit jednou ročně na ministerstvo zdravotnictví a zároveň odborným společnostem své výsledky,“ uvádí primář Tomek.
Ukazatele kvality stanovuje a vyhodnocuje výbor Cerebrovaskulární sekcí České neurologické společnosti ČLS JEP, který také pravidelně dává zpětnou vazbu všem centrům, jak si mezi ostatními centry stojí. Sleduje se například tzv. door-to-needle time, tedy čas od příjezdu do nemocnice do vpichu léčivé látky do žíly. Na začátku sledování sice chyběla správná data z většiny center, to se ale postupně změnilo a podíl těch, kdo splňují medián času do léčby do 30 minut, eventuálně do 20 minut, narostl.
„Začali jsme v roce 2016. I když tehdy měla centra podle věstníku ministerstva povinnost, pravidelně hlásila jen třetina center. Ty měly medián kolem hodiny. Když data sebereme, vždy pošleme všem centrům jmenovitě jejich údaje za každý měsíc. A jen od června do prosince 2016 výrazně hlášení přibylo a zkrátil se čas do léčby. To ale pořád nebylo nic. Na začátku letošního roku jsme se dostali k tomu, že větší polovina center měla medián do půl hodiny, a jsou i centra s mediány blížícími se deseti minutám,“ poukazuje Tomek.
Další upgrade systému přijde v roce 2020
Současná podoba systému center ovšem není finální, do budoucna se chystají další novinky. „Jsme součástí expertní skupiny na ministerstvu a připravujeme nový věstník a upgrade systému, který by měl být příští rok tak, že systém začne platit od roku 2020. Budou tam změny stran rehabilitace, sekundární prevence, možná jedno, dvě centra přibydou, aby bylo ještě lepší pokrytí. Změní se také přednemocniční pravidla, aby se víc pacientů dostalo na trombektomii,“ načrtává primář Tomek.
Podle Tomka by ale také bylo na místě, aby byla centra zohledněna i v úhradách. „Máme tedy krásný systém center, ale není to jakkoliv ohodnocené. V Motole dostaneme stejné peníze, jako kdyby pacienta léčili v Lounech na interně – tedy v podstatě neléčili,“ říká Tomek. Naštěstí díky povinné triáži k těmto situacím nedochází a pacienty s mrtvicemi tak záchranka odváží do center – v roce 2015 v nich bylo léčeno 91,4 procenta lidí s cévní mozkovou příhodou.
Centra však bohužel zatím nedostávají za kvalitní péči na světové úrovni i neustálou snahu o další zlepšování žádnou bonifikaci navíc. „Akreditace pro vysoce specializovaná centra měla umožnit zvláštní smluvní podmínky se zdravotními pojišťovnami. To se však nestalo v případě iktových center, která tak narážejí na rozpočtové limity, které má stanoveny každá nemocnice. Nedostatenčné finanční pobídky tak přetrvávají,“ konstatuje článek pro Health Policy.
Následné péči o pacienty s mrtvicí, v níž máme mezery, se budeme věnovat v nadcházejících vydáních ZD.
Michaela Koubová