K nežádoucím událostem dochází v každém zdravotnickém zařízení a nikdy je nebude možno zcela eliminovat. Prostřednictvím důrazu na kvalitu a bezpečnost je ale možné je minimalizovat a mnoha z nich předcházet. Zatímco dosud přitom nemocnice k problematice přistupovaly tak, že měřily nežádoucí události a z toho vyvozovaly bezpečnost, novým trendem je snažit se už dopředu na základě zkušeností vlastních i cizích proaktivně rizika minimalizovat. Problematice se věnovala XI. konference Spojené akreditační komise s názvem Prevence infekcí pro poskytování zdravotní péče a prevence rizik ve zdravotnictví, která se konala 30. září v Praze.
Studie ukazují, že pobytem v nemocnici je poškozeno deset procent hospitalizovaných. Odhaduje se přitom, že celosvětově dojde za 24 hodin k milionu kontaktů mezi zdravotníky a pacienty, což znamená přes sedm miliard kontaktů ročně. Zároveň ale každoročně nastane 43 milionů nežádoucích událostí. Rizika sice nelze eliminovat, je ale možné je minimalizovat – na což se také před deseti lety zaměřila doporučení Rady EU o bezpečnosti pacientů. U nás pak ministerstvo zdravotnictví mezi lety 2009 a 2011 vyhlásilo 12 bezpečnostních cílů, které se vztahují na všechna zdravotnická zařízení. Bezpečnost se promítla i do zákona 372/2011 o zdravotních službách.
Od té doby se už řadu věcí podařilo velmi posunout. „Určitě se zlepšilo vedení zdravotnické dokumentace, a to i díky akreditačním agenturám, které na to kladou velký důraz. Plátci, kteří se při kontrolách dostavují do zdravotnických zařízení, zjišťovali v minulosti fatální nedostatky ve vedení zdravotnické dokumentace, teď je ale na straně většiny poskytovatelů obrovský kvalitativní posun. Stejně tak snaha o bezpečné zacházení s léčivými přípravky, kde se většina poskytovatelů chová při manipulaci s léčivy a při medikaci velmi sofistikovaně a kultivovaně,“ poukazuje Zdeňka Salcman Kučerová, ředitelka zdravotnického úseku Zdravotní pojišťovny ministerstva vnitra. Mezery podle ní ale dodnes přetrvávají v práci s nutricí, v zajištění léčebné rehabilitace a v kontinuitě péče, ať už co se týče předávání pacienta mezi odděleními, zařízeními, anebo do domácího prostředí.
Jak můžeme bezpečnost dále zvyšovat? V současnosti se hovoří o tzv. bezpečí 1 a bezpečí 2. Zatímco bezpečí 1 měří bezpečí prostřednictvím měření rizik, tedy nežádoucích událostí, bezpečí 2 znamená proaktivně budovat systém, v němž už jsou inkorporována minimální rizika.
Mohlo by vás zajímat
„Ukazuje se, že je možné už od samotného začátku minimalizovat riziko tím, jak zařízení buduji,“ uvádí ředitel Spojené akreditační komise David Marx. Takovým konkrétním příkladem, kdy se riziko minimalizuje už v úvodu, budiž držáky na toaletní papír plně oddělitelné od zdi, takže si s nimi pacienti psychiatrických zařízení nemohou ublížit. Návrhu, jak v psychiatrických zařízeních vytvořit bezpečné prostředí s minimalizací míst, jež by bylo možno využít k sebepoškození či sebevraždě, zároveň ale tak, aby byl co nejvíce podpořen proces uzdravování (pocit bezpečí a autonomie, výhled do přírody, dostatek denního světla…), se na konferenci věnoval docent Franz James z Akademie designu a řemesel při švédské Univerzitě v Gothenburgu.
V hlášeních je desetina skutečných případů, beztak ale pomáhají se zlepšováním praxe
Co se týče bezpečí 1, odhaduje se, že dnes je v systému hlášení nežádoucích událostí zhruba deset procent toho, co se skutečně děje. „Laťku lze posunout nahoru zpětnou vazbou a eliminací sankcí. Bohužel se dodnes setkáváme s tím, že lidé měli po nahlášení průšvih,“ podtrhuje doktor Marx. Strach nahlašovat tak podle něj rozhodně není vzácný – podle nedávného průzkumu v nemocnicích se nechuť nahlašovat v obavě z postihu nebo dojmu, že je to beztak k ničemu, objevila u více než 40 procent respondentů. „Když už k nežádoucí události dojde, je třeba se nevyhýbat údajným viníkům, probrat to s nimi, nabídnout jim pomoc a zabránit sekundární viktimizaci. Zdravotníci nejsou žádní zločinci, špatné věci se jim v řadě případů stávají v důsledku systémového selhání či jiného důvodu,“ vysvětluje David Marx.
V tuto chvíli už se přitom data ohledně nežádoucích událostí povinně sbírají v rámci systému hlášení nežádoucích událostí, který koordinuje ÚZIS. Povinný sběr odstartoval loni po celkem pěti pilotních sběrech, jichž se účastnila osmdesátka zařízení. Ve výkazu je zahrnuto 16 kategorií, přičemž pády a dekubity jsou povinné. „Sbíráme také denominátory, a tam je největší díl práce. Potřebujeme vědět, kolik pacientů je v riziku pádů a vzniku dekubitů,“ poukazuje Andrea Pokorná, vedoucí oddělení kvality péče ÚZIS. Podle statistiky je také možno identifikovat, zda dekubitus vznikl v daném zařízení, nebo s ním už pacient přišel.
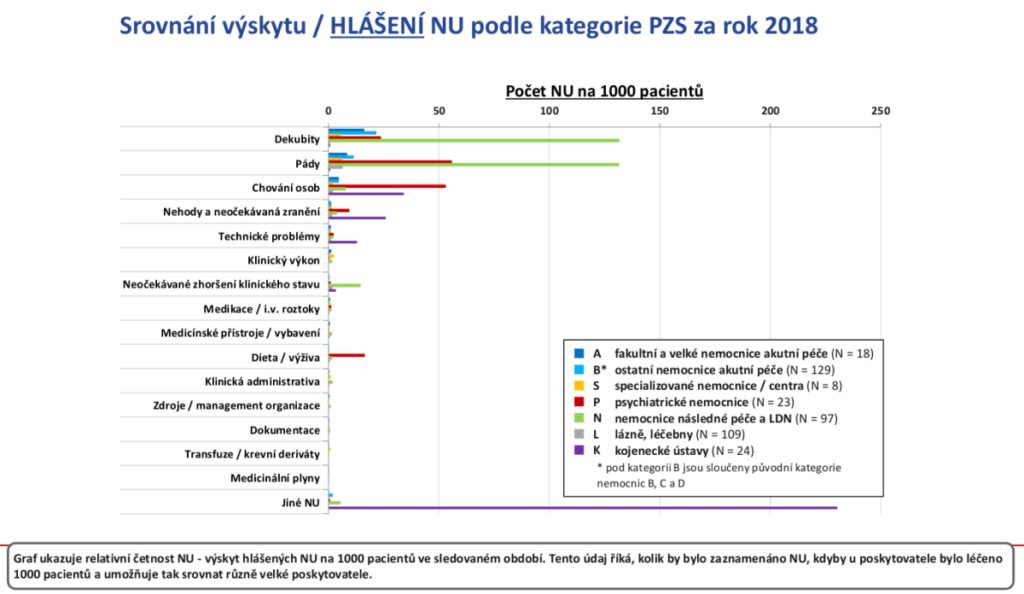
Právě pády a dekubity jsou zároveň těmi v nemocnicích nejčastěji hlášenými nežádoucími událostmi, což je dle Pokorné dáno i tím, že jsou to nejméně perzekvované situace z klinické praxe a zároveň je hlásí nelékařský zdravotnický personál, který je k hlášení více veden. V psychiatrických nemocnicích se pak ale na druhé místo po pádech dostává chování osob, typicky svévolné opuštění zdravotnického zařízení.
„Všechny informace související s metodikou nám umožňují, abychom se učili, jak se dá předcházet nebo jak realizovat nápravná opatření nežádoucích událostí. To, co ale zajímá naše kolegy na úrovni manažerů kvality nejvíce, jsou výsledky, kdy se mohou srovnat s jinými poskytovateli zdravotních služeb. Přístup k datům však mají pouze oprávněné osoby, které se mohou do systému přihlásit a získat jednoduchý přehled, jak si stojí mezi ostatními,“ vysvětluje Pokorná. Díky systému je pak možné identifikovat národní strategie kvality a bezpečí, realizovat lokální opatření a kontinuální vzdělávání zdravotníků či vést diskuzi o potenciálních faktorech ovlivňujících kvalitu na resortní úrovni. Podle Pokorné ale data nyní rozhodně nebudou použita k udílení bonusů či malnusů ze strany zdravotních pojišťoven a nedojde ani k deanonymizaci údajů ke třetí straně.
Je třeba najít kořen problému
Hlášení ovšem rozhodně není všechno. „Zásadnější je, že se provádí kořenová analýza u závažných neboli výstražných nežádoucích událostí, jako je neočekávané úmrtí pacienta, záměna strany, záměna orgánu či těžká medikační pochybení. Neměli bychom se přitom bát jít při analýze kořenů až úplně dolů – nespokojit se s tím, že nemáme peníze, nemáme lidi, proto neléčíme bezpečně. To není pravda, protože je prokázáno, že i v zemích, které mají mnohem více peněz, je výskyt nežádoucích událostí včetně těch výstražných úplně stejný, jako v zemích s ekonomickými deficity,“ konstatuje David Marx.
Proto je důležité naučit se vybírat a analyzovat tyto výstražné události tak, aby se zařízení zaměřilo na rizikové procesy. Zde je pak na místě zavést změny předpisů, kultury či chování lidí, přičemž je třeba dále sbírat data k ověření, zda nápravná opatření skutečně fungují.
Jak ale bylo uvedeno, do budoucna je cílem řízení rizik ne jen jejich zpětné odhalování, ale už při otvírání oddělení nebo zavádění metody uvažování o míře rizik a snaha jim předcházet. Poučit se z chyb a zabránit podobným případům v jiných zařízeních chce nyní pomoci Spojená akreditační komise v návaznosti na pardubickou kauzu, kdy chlapec po operaci mandlí upadl do bdělého kómatu. „Oslovili jsme všechny naše akreditované nemocnice, kde se provádějí tonzilektomie a zároveň pacienti nejsou hospitalizováni na ORL oddělení, ale na pediatrii, což je relativně častá praxe. Připravujeme jednotné doporučení vázané na odborné doporučení ORL společnosti, ale beroucí už v potaz praktické implikace. Jde o snahu minimalizovat rizika do budoucna,“ přibližuje David Marx.
Napravit kořen problému ale v některých případech lze jen těžko. „Jednou z bolestných věcí je fakt, že v České republice kvůli systému cenotvorby léčiv nelze brát při tvorbě pozitivních listů nemocnic v potaz rizika toho, že léky mají podobný název, podobně zbarvenou krabičku nebo že mají moc vysoký obsah účinné látky, takže se musí půlit a čtvrtit. Když dochází k tak velkým výkyvům cen, vede to k tomu, že je logicky výběr primárně ekonomický. Protože ale k výkyvům cen dochází tak frekventně, je tam hnízdo dalšího rizika v podobě generické záměny. Kořen problému je v cenotvorbě a nemožnosti nastavení cen na dlouhý čas tak, aby se mohlo plánovat,“ popisuje David Marx.
Na místě je strukturované předávání informací i supervize
Řada výzev pro bezpečí 2 se nachází v oblasti předávání pacientů, stárnutí populace, již zmíněné kontinuity a návaznosti péče či v kompetencích a zajištění supervize. Právě posledním zmíněným by přitom bylo na místě věnovat pozornost obzvláště. „Nedávno jsem posuzoval kauzu z nejmenované české nemocnice, kde byl přijat pacient – senior z nižší sociálně ekonomické skupiny. Za tři dny spadl z postele, sestra popisuje oteklý loket a krvácející ránu na hlavě. Záznam lékaře není. Nazítří ho pustili domů, ale sousedům se nezdál a rovnou ho nechali odvézt zpátky. Na chirurgii mu diagnostikovali intrakraniální krvácení a tříštivou zlomeninu lokte. Podle chorobopisu přitom pacienta předtím ani jednou nevyšetřil kompetentní lékař, aniž by byla doložena supervize, a tři čtvrtiny lékařů byli ze zahraničí a neměli ještě oprávnění k samostatnému výkonu praxe. To je v pořádku, ale vůbec tam nebyla definovaná supervize. A to je jen jeden příklad za všechny, a to v procesu, který lze upravit tak, aby se minimalizoval dopad na pacienty, lékaře i zařízení,“ uvádí Marx.
Kamenem úrazu bývá také komunikace, která je ovšem zásadní. Pro představu: v případě seniora přijatého na šest dní do nemocnice kvůli fraktuře krčku se odehrálo celkem 250 komunikačních aktivit (např. při předávání směn, v souvislosti s vyšetřeními apod.) – a prostor pro pochybení tak rozhodně není malý.
„Vypadá k smíchu, že se zavádějí standardizované způsoby předání, kdy je nutné se zeptat na jméno, co pacientovi je a co s ním bude – a každého se ptát na to samé. Jde ale o základní požadavky na obsah předání, přičemž informace by měly být úplné, jasné, stručné a včasné. Stejně jako check list v pilotní kabině je to garance toho, že se informace předá tak, jak ji potřebuje ten, kdo zajišťuje návaznou péči,“ vysvětluje David Marx.
V neposlední řadě pak je také třeba více zapojovat pacienty, aby se na jednu stranu edukovali, na stranu druhou ale také aby byly brány v potaz jejich obavy. Některé nemocnice tak už začaly využívat chronicky nemocné pacienty, kteří jako dobrovolníci podporují ty, kdo jsou v zařízení hospitalizováni.
Trend bezpečí 2, tedy proaktivní systém sledování zejména ve věci prevence a kontroly infekcí, přitom už reflektují i nové akreditační standardy Spojené akreditační komise, které by měly platit od druhé poloviny příštího roku.
Michaela Koubová








