Rekordní nárůst příjmů veřejného zdravotního pojištění, který mají pro příští rok k dispozici zdravotní pojišťovny, je příležitostí posunout služby českého zdravotnictví na vyšší úroveň. Pravidla pro přerozdělení peněz stanovilo Dohodovací řízení, tedy otevřený a transparentní proces, kde se drtivá většina zástupců poskytovatelů všech segmentů dokázala dohodnout se zdravotními pojišťovnami na úhradách a jejich podmínkách. VZP už v letošním roce (a stejně bude postupovat i příští rok), dohody naplňuje spolu se strategií, která vyplývá z jejího zdravotně pojistného plánu a zadání správní rady. „Investujeme do zdravotní péče,“ shrnuje stručně pro Zdravotnický deník náměstek VZP David Šmehlík. „VZP investuje jak do dostupnosti, tak zvyšování a standardizace kvality zdravotní péče, do přístupu k moderním léčivým přípravkům, zdravotnickým prostředkům, léčebným metodám a technologiím. Dále také do zlepšení organizace zdravotní péče a průchodu pacienta systémem a do rozvoje a stabilizace sítě poskytovatelů zdravotní péče,“ rozvádí přístup naší největší pojišťovny Šmehlík, který důrazně odmítá zprávy z médií o tom, že je snad některý z poskytovatelů zvýhodňován. „Rostou všichni, kteří přináší pacientům benefit,“ podtrhuje náměstek s tím, že pro VZP je přitom určující názor odborných společností.
Již druhým rokem se o úhradách rozhoduje skutečně primárně v Dohodovacím řízení, nikoliv na ministerstvu zdravotnictví před úhradovou vyhlášku. V čem se tento mechanismus osvědčil?
Dohodovací řízení je racionální a transparentní způsob, jak nastavit úhrady pro jednotlivé skupiny poskytovatelů, a to podle reálných potřeb pacientů. U jednoho stolu spolu společně jednají zástupci jednotlivých segmentů péče a zdravotních pojišťoven. Je to mnohem efektivnější způsob, než úřednické rozhodování. Výsledky jsou velmi hmatatelné a pro pacienty prospěšné, stačí se podívat na obsah uzavřených dohod.
Na rozdíl od loňského roku, nedošlo letos v dohodovacím řízení k dohodě úplně u všech segmentů, jak jeho výsledky hodnotíte?
Mohlo by vás zajímat
Dohodovací řízení pro rok 2020 hodnotím jako obsahově ještě úspěšnější, než pro rok 2019. Podařilo se nám to, co jsme si přáli. Posunout dohodu segmentů k řešení mnoha aktuálních problémů, nebo situací a potřeb zdravotnictví, které dosud řešeny nebyly. Jediná skutečná nedohoda byla v segmentu domácí péče. U segmentu akutní lůžkové péče a následné péče sice máme formální nedohodu, ale je tam shoda všech pojišťoven a dohodu podpořilo 80 procent zástupců v segmentu, vlastně tam došlo pouze k formální blokaci od jedné z asociací AČMN. Ve všech ostatních segmentech byla podepsána dohoda. Pojišťovnám i zástupcům segmentů se podařilo domluvit se na úhradových schématech, která reflektují skutečné potřeby nejen obou vyjednávajících stran, ale zejména pacientů.
Dohody zajistí lepší dostupnost a kvalitu
Můžete uvést některé příklady?
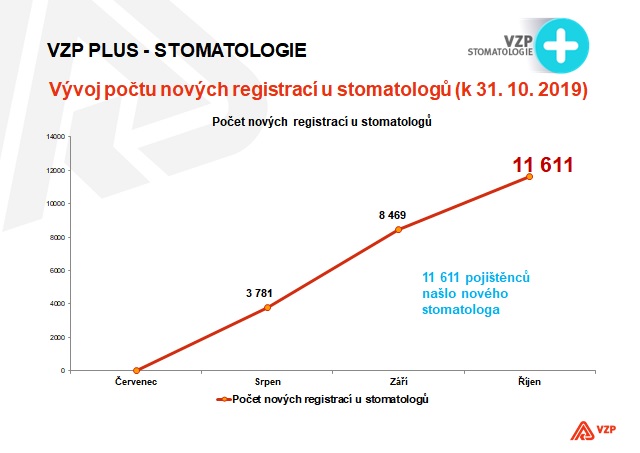
Například u zubařů jsme se dokázali dohodnout na tom, že základní stomatologická péče je navázaná na registrujícího stomatologa. Po letech poměrně velkých problémů v oblasti zajištění stomatologické péče, by se už pacienti konečně měli dostat k zubaři, tedy zaregistrovat se, být ošetřeni, když potřebují, a to na náklady zdravotního pojištění.
Pacienti mají konečně jistotu, že je přijme jejich registrující stomatolog a poskytne jim hrazenou péči
Stačila k tomu komunikace, konstruktivní jednání a pochopení obou stran. Sedli jsme si s panem prezidentem Šmuclerem, dohodli funkční řešení a profitují z toho všichni. Z dohody profitují stomatologové, protože dostanou poměrně jasnou strukturovanou navýšenou úhradu od pojišťovny a lepší ocenění výkonů i materiálu, respektive finanční prostředky jsou nasměrovány do základních kódů tak, aby reflektovaly nákladovost, režii a nebyla to tedy částka, na kterou by dopláceli. Pojišťovny ale zároveň získaly garanci, že pojištěnci skutečně dostanou základní hrazenou stomatologickou péči. Pacienti tak mají konečně jistotu, že je přijme jejich registrující stomatolog a tuto hrazenou péči jim poskytne.
Podařilo se domluvit s ambulantními specialisty na úhradových mechanismech, podporujících dostupnost specializovaných ambulancí pro pacienty. Byla dohodnuta vyšší hodnota bodu, bonifikace za tzv. otevřenou ambulanci, čili, že budou přijímat a ošetřovat nové pacienty. Byli totiž kritizováni za to, že mají nějaký svůj kmen pacientů a dochází k tomu, že objednávají a ošetřují pouze tyto pacienti, ale nepřijímají nové pacienty. Také jsme dohodnuli podporu objednávkového systému a vytvoření urgentních slotů, tedy vyčlenění kapacit pro pacienty v akutním stavu.
Rád bych poukázal i na posun u fyzioterapie. O rehabilitační péči se totiž dosud často nemluvilo. Identifikovali jsme diagnózy, u nichž je potřeba, aby se pacient začal rehabilitovat co nejdříve, tedy např. hned po operačním výkonu a ty jsme lépe ohodnotili a zaměřili se na preferované diagnózy, které jsou náročné na poskytovanou fyzioterapeutickou praxi. To se týká například pojištěnců s následky cévních nemocí mozku, či děti s nedostatkem předpokládaného normálního fyziologického vývoje. Poskytovatelé, kteří budou mít mezi svými ošetřenými pojištěnci minimálně pět procent pojištěnců s takovými diagnózami, dostanou finanční bonifikaci, která je motivací pro ošetřování nejnáročnějších pojištěnců. To byl vlastně základní rys našeho přístupu: pozitivním způsobem stimulovat a ohodnotit ty, kteří poskytnou správnou péči správným způsobem, a motivovat ostatní, kteří to dnes z různých důvodů ještě nedělají.
U gynekologů se nám dokonce podařilo sjednotit agregovanou platbu na úrovni všech zdravotních pojišťoven. Nová koncepce úhradového mechanismu ve formě agregovaných plateb, kdy budou nově zavedeny balíčkové platby za jednotlivé trimestry péče o těhotné pojištěnky a zároveň úhradový mechanismus, který sjednocuje způsob výpočtu celkové výše úhrady u jednotlivých zdravotních pojišťoven. To je zase velký posun zejména v předvídatelnosti a stabilitě financování pro gynekology, ale současně z toho velmi profitují i pacientky.
U nemocnic se podařilo velmi silně podpořit urgentní medicínu, úhrady urgentních příjmů jsou navýšeny o 1 miliardu, dále jsme podpořili moderní terapie, vysoký nárůst je u centrové léčby. Pro celý segment bylo dohodnuto poměrně vysoké navýšení úhrad. Důležité je, že na struktuře a obsahu úhradových mechanismů se podařilo najít shodu u velkých fakultních, krajských nemocnic, soukromých nemocnic i všech zdravotních pojišťoven.
Podařilo se silně podpořit a stabilizovat segment zdravotnických záchranných služeb a převozu pacientů neodkladné péče, formou valorizace dopravních výkonů a navýšení úhrady za poskytované zdravotní výkony. Kromě navýšení úhrady se dále záchranáři se zdravotními pojišťovnami dohodli na spolupráci na tvorbě společných indikátorů pro měření efektivity poskytované péče a monitorování nesprávného požití zdravotnické záchranné služby.
Když probíráme jednotlivé dohody, vlastně hovoříme o jednom velkém tématu a tím je lepší zdravotní péče pro pacienty, tedy péče kvalitnější a dostupnější. V tom je hlavní smysl a obsahový posun dohodovacího řízení.
Nakonec se dohodli i lékárníci, nicméně prezident České lékárnické komory si pak médiím v tiskové zprávě stěžoval, že tak učinili pod nátlakem…
Pan prezident Chudoba nebyl přímým účastníkem dohodovacího řízení. Dohoda byla svobodně podepsána zástupci obou stran. Spíše si myslím, že potíž byla v tom, že se jí podařilo dosáhnout na poslední chvíli. Lékárníci jsou nejednotní, jednotlivé skupiny mají rozdílné zájmy a jednání s nimi není jednoduché, vyjednávali pořád až do poslední chvíle a potom možná někteří z nich měli pocit, že mohli dosáhnout víc. Rozhodně k žádnému nátlaku nedošlo. Naopak zdravotní pojišťovny navrhovaly po celou dobu, od první chvíle dohodovacího řízení lékárníkům několik různých schémat a otevřeně deklarovaly, že vnímají jejich potřeby. Nicméně současně upozorňovaly, že není v možnostech dohodovacího řízení uspokojit všechny možné požadavky tohoto dynamicky se měnícího segmentu. Lékárenská péče je totiž financována jiným způsobem, než například ambulantní lékaři – tak, jako v jiných evropských zemích zejména prostřednictvím obchodní přirážky. Předmětem dohodovacího řízení je tudíž pouze jeden kód. Dohodli jsme se znovu, ale i na dalších bodech, opět na Fondu pro bonifikaci lékáren v oblastech se sníženou dostupností péče a dalším navýšení taxy laborum.
Čili zdravotní pojišťovny nemohou řešit třeba zvýšené náklady lékárníků, které jim podle jejich vlastních slov, generují nové povinnosti, zejména pak z tzv. protipadělkové směrnice?
Přesně tak. Není to zdravotní péče. My jsme k lékárníkům přistoupili shodně jako k zástupcům ostatních segmentů, to znamená, že jich se týkalo základní tempo růstu čtyři procenta. Rovnou jsme ale také deklarovali, že je chceme podpořit maximálně, i když v mezích možného. Navrhli jsme bonifikaci za kroky, které zlepší dostupnost lékárenské péče, protože klíčovým cílem pojišťovny je zajištění dostupnosti. Otevřeli jsme otázku ohodnocení práce lékárníka a dalších zdravotnických pracovníků a navrhli lepší bonifikaci taxy laborum, tedy individuální přípravy léčiv. Podobně jako jsme řešili u praktických lékařů a ambulantních specialistů ordinační dobu, debatovali jsme s lékárníky o otevírací době lékárny. Navrhli jsme odměnit poskytování pohotovostní péče, to znamená pod dobu 24 hodin denně, 7 dní v týdnu. A pokračujeme v podpoře lékáren v nedostupných oblastech, s níž jsme začali už letos, přestože při celkovém počtu blížícímu se 3000 lékáren, se téma snížené dostupnosti lékárenské péče týká pouze omezené části území.
podporovat chceme ty lékárny, jejichž případný zánik, by mohl vést k omezení dostupnosti pro pacienty zejména v odlehlých oblastech
Opravdu ale existuje velký rozdíl v dostupnosti třeba v Praze na Karlově náměstí, kde je hned několik lékáren a někde v odlehlých regionech…
Samozřejmě, podporovat chceme ty lékárny, jejichž případný zánik, by mohl vést k omezení dostupnosti pro pacienty zejména v odlehlých oblastech. Proto speciální fond na jejich podporu chceme zachovat ještě příští rok. Jsme naprosto otevření k tomu, aby lékárníci definovali svá kritéria, jakým způsobem popsat příjemce bonifikace a lépe formulovat podmínky, aby podpora dostala ke skutečně k těm nejpotřebnějším. Na všem jsme se dohodli, ale zůstalo otevřené téma signálního kódu, které se uzavřelo až úplně ve finále.
U domácí péče k dohodě nedošlo. Nakonec tam došlo k prudkému navýšení na základě politického rozhodnutí, které vytvoří pojišťovnám problém do budoucnosti. V čem byla ta jednání obtížná?
V debatě se zástupci segmentu domácí péče, kterou vedeme poctivě už druhý rok, jsme se jim snažili vysvětlit, jakým způsobem jsou konstruovány úhradové mechanismy a jaké jsou přístupy u ostatních segmentů. Říkali jsme, že do domácí péče chceme investovat, ale musíme přitom zohledňovat zákonné mantinely a hradit jen to, co je možné hradit ze zdravotního pojištění. Léta domácí péče rostla pouze jednoprocentním tempem a to nakumulovalo problémy, na které upozorňují její zástupci. Poskytování péče v domácím prostředí je nezastupitelné a důležité, pojišťovny jsou si toho vědomé. V minulém dohodovacím řízení jsme se domluvili na navýšení o 8 procent, pro rok 2020 jsme nabídli 12 procent. Identifikovali jsme diagnózy a situace s vysokými náklady, které jsme vyjmuli ze základního vzorce a úhradově posunuli do téměř výkonového systému. Alokovali jsme i prostředky na bonifikaci za práci v noci a o víkendech. Vyčlenili jsme další prostředky na paliativní péči, která je součástí segmentu, protože chceme v průběhu roku 2019 konstruovat nové výkony, které se týkají dětské i dospělé paliativní péče. Také jsme alokovali 90 milionů korun na pokrytí speciálních kódů, které budeme tvořit, abychom dokázali zajistit specifické potřeby pacientů v této oblasti. Podobné úhradové mechanismy jsme navrhli i u sester v psychiatrické péči.
přes deklarace, že je segment domácí péče v krizi, každý měsíc přichází žádosti o uzavření smluvního vztahu odbornosti 925 a úvazky sester i počty sester rostou
Zástupci domácí péče zaujali postoj, že roky segment nerostl, proto se kumulovaly problémy a oni nyní chtějí skokově přidat o 47 procent peněz navíc. Argumentovali tím, že došlo k navýšení platů sester u akutní lůžkové péče a oni také potřebují sestrám přidat. Nicméně sestry mají i praktičtí lékaři, ambulantní specialisté, stomatologové, sestry pracují v lázních a tyto segmenty si také musí poradit s jejich odměňováním a navíc je třeba si uvědomit, že ze zdravotního pojištění se primárně platí za zdravotní péči, nikoliv platy či mzdy. Dvouleté tempo růstu je přitom u domácí péče dvacet procent. VZP, ale i ostatní zdravotní pojišťovny, zohledňovaly při vyúčtování roku 2017 veškerou nákladnou péči a 85 procentům poskytovatelů jsme vyplatili bonifikaci za péči o nákladné pacienty. Progres je v tomto segmentu skutečně velký.
Nicméně jsme se při dohodovacím řízení nepotkali úplně s očekáváním zástupců segmentu. Vysvětlili jsme, že v průběhu jednoho roku nejsme schopni vyřešit problémy, které se kumulovaly mnoho let. Nastoupili jsme ale cestu, kdy jsme schopni doinvestovat prostředky do domácí péče během několika let. Skutečností je, že přes deklarace, že je segment domácí péče v krizi, každý měsíc přichází žádosti o uzavření smluvního vztahu odbornosti 925 a úvazky sester i počty sester již několik let po sobě i v roce 2019 rostou.
Tento růst nijak neomezujete?
Neomezujeme, uzavíráme nové smlouvy a navyšujeme kapacity i u stávajících poskytovatelů podle potřeb zajištění dostupnosti péče v jednotlivých regionech. Na úrovni paliativní péče, což není ještě z pohledu tvorby sítě poskytovatelů ukotvený segment, jsme smlouvu dali každému poskytovateli, který o ní projevil zájem, abychom tu nějakým způsobem vybudovali síť. U odbornosti 925 jsme v rámci pravidel jednotné smluvní politiky posilovali zejména kapacity stávajících poskytovatelů, ale dávali jsme i nové smlouvy tam, kde bylo třeba péči posílit. Každý měsíc nám roste počet smluv, mezi roky 2017 a 2019 je nárůst prakticky neustálý.
Čtyři typy úhradových mechanismů pro rok 2020
Odbory, komory a někteří poskytovatelé tlačili na rozpuštění alespoň části rezerv zdravotních pojišťoven. Částečně se jim to podařilo, ale až přes politické rozhodnutí. Proč se tomu pojišťovny brání?
Vyčerpat všechny rezervy zdravotních pojišťoven v jednom roce by nebylo zodpovědné, nejen proto, že bychom při zpomalení ekonomiky neměli žádný prostor, abychom mohli dokrývat výpadek na příjmové straně ale také proto, že je potřeba hradit zdravotní služby v dostatečném objemu.
Ostatně z peněz, které mají pojišťovny aktuálně na účtech, se dofinancovává péče podle finálního – abych tak řekl laicky – vyúčtování. Jak přitom postupujete?
Už minulý rok jsme takhle postupovali a budeme v tom pokračovat. Po skončení kalendářního roku se připraví vyúčtování, zúčtování záloh a produkce. Samozřejmě nejen u nemocnic, ale u všech segmentů. Zejména u akutní lůžkové péče, u následné péče, u těch velkých segmentů se pak na základě připomínek poskytovatelů zohledňuje to, jakým způsobem byla péče v průběhu roku poskytovaná. Samozřejmě korekce probíhají i v průběhu roku. Nicméně hlavním bodem je konečné vyúčtování. Jasně jsme deklarovali, že nadprodukce, která je dána poskytnutím potřebné zdravotní služby a nikoliv účelovým chováním poskytovatele, bude vždy uhrazena.
Čili polopatisticky řečeno – za velkou část těchto dohadných položek se peníze dostanou k poskytovatelům?
Ano, proto jsou to dohadné položky, protože jsou vytvořeny jako rezerva. Musíme plánovat výdaje. Nastavujeme zálohy nemocnicím a dalším poskytovatelům tak, aby co nejvíce odpovídaly poskytované zdravotní péči. Máme dokonce monitorovací systém, který kontroluje, jak se zálohy potkávají s vykázanou zdravotní péčí. Samozřejmě si děláme i rezervu, protože ne všechno se dá při poskytování zdravotní péče naprosto přesně naplánovat, mluvím teď aktuální rezervě na obtížně předvídatelné položky, nikoliv o dlouhodobé rezervě.
Nesmíme dopustit, aby dohodovací řízení bylo popřeno modelem, kdy nejvíce peněz dostane ten, kdo nejvíce křičí
Nicméně poté, jak už jsem zmínil po politickém tlaku, bude z účtů pojišťoven uvolněno celkem téměř 11 miliard korun, část půjde do domácí péče a na platy a šest miliard rozdělí zdravotní pojišťovny, jak?
Dohodovací řízení je klíčové pro rozvoj, strukturální proměnu a stabilitu zdravotnictví. Nesmíme dopustit, aby bylo popřeno modelem, kdy nejvíce peněz dostane ten, kdo nejvíce křičí. Tento model tady panoval v minulosti a vedl k totální ztrátě motivace poskytovatelů dohodnout se zdravotními pojišťovnami a zlepšovat své služby. Proto i oněch šest miliard korun navíc půjde adresně těm poskytovatelům a na ty služby, které znamenají skutečně odvedenou práci a zlepšení kvality a dostupnosti zdravotní péče. VZP připravila proporcionálně pro všechny segmenty čtyři typy úhradových mechanismů: cílené bonifikační úhradové mechanismy, zohlednění vykázané zdravotní péče v letech 2018 a 2019, zvýšení rozpočtu úhrad na moderní terapie a zvýšení alokace na rozvojové projekty.
Prosím přibližte stručně všechny čtyři mechanismy. První z nich – jak chcete bonifikovat dostupnost zdravotní péče?
Především chceme podpořit nemocnice v oblastech se sníženou dostupností zdravotní péče. Ty by měly dostat vyšší úhradu hospitalizační složky s koeficientem navýšení 1,2 casemixu. Ambulantní složka by byla bez limitace, uhradíme vyšší kapacitu následné péče a pro urgentní příjem použijeme kombinaci fixní a variabilní složky. Samozřejmě, že se VZP hlásí k tomu, co už jsme říkali, že budeme bonifikovat praktické lékaře a praktické lékaře pro děti a dorost s cílem posilovat kapacitu a dostupnost jejich služeb. Speciální bonifikační úhradový mechanismus máme pro stomatology, protože je potřebujeme dostat do systému tak, aby byli k dispozici našim pojištěncům v rámci veřejného zdravotního pojištění a ne za přímé platby na dřevo.
O zohlednění vykázané péče jsme už hovořili, takže můžeme upřesnit …
Zohlednění nadprodukce hospitalizační péče bude realizováno u nemocnic, u kterých poměr casemix (CM) v referenčním období bude vyšší než 1,0 (tzn. nad 100 %). Nadprodukce bude zohledněna tak, že bude uhrazena veškerá produkce bez regulace. Zohledníme regulace tak, že bude zajištěna plná úhrada vykázané ambulantní péče, vyžádané péče, předepsaných léčivých přípravků a zdravotnických prostředků. Zohledněna bude individuální složka úhrady, například kardioprogram, centra pod, kdy nebude uplatněna regulace na sjednaný limit a bude zajištěna plná úhrada.
Jak podpoříte dostupnost moderních terapií?
Nemocnicím i specializovaných ambulancím bude navýšen rozpočet na léčivé přípravky nad rámec úhradové vyhlášky reflektující medicínskou potřebu léčby. Investovat chceme i do zlepšení přístupu pacientů k léčbě, zajistíme plnou úhradu. Navýšením úhrady podpoříme rozšiřování kapacit a počtu specializovaných center. Jsme připraveni uzavírat smlouvy s novými poskytovateli a rozšířit tak síť center. Navýšíme úhrady u balíčků v JPL (jednodenní péče na lůžku – pozn. redakce), gynekologii, oftalmologii.
Můžete v této souvislosti zmínit speciálně buněčnou a genovou terapii? Kam pokročila jednání o jejím zavedení do praxe?
Ve spolupráci s předními experty z České hematologické společnosti profesory Mayerem a Cetkovským jsme definovali pacienty, u kterých je silná medicínská potřeba léčby a vytvořili Společná stanoviska pro oba přípravky. Současně jsme dokončili jednání s držiteli registrace o risk sharingových smlouvách a získali poměrně významnou slevu z ceny této terapie. Takže velmi dobrou zprávou pro české pacienty je, že léčba těmito přípravky moderní terapie bude v definovaných indikacích dostupná i pro ně.
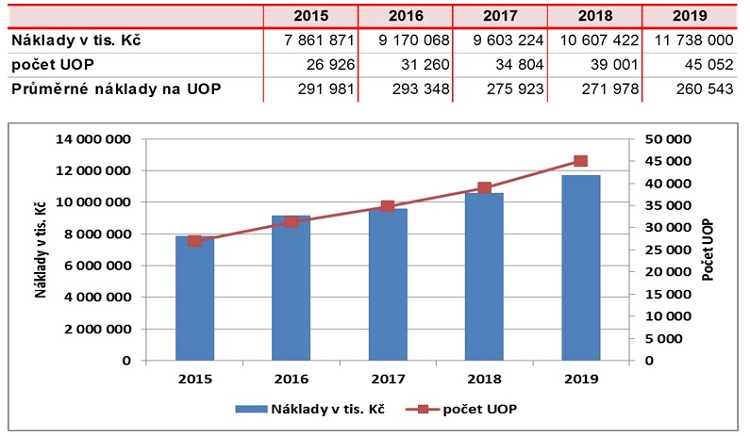
Vývoj centrové péče 2015-2019
 Čtvrtou oblastí úhradových mechanismů, jakými se rozdělí peníze, které jsou nad rámec dohodovacího řízení a úhradové vyhlášky, je podpora rozvojových programů. Co si pod tím máme představit?
Čtvrtou oblastí úhradových mechanismů, jakými se rozdělí peníze, které jsou nad rámec dohodovacího řízení a úhradové vyhlášky, je podpora rozvojových programů. Co si pod tím máme představit?
V oblasti nemocnic to znamená podpoření páteřní sítě, urgentní medicíny a dále pak posílení kapacit v celé řadě oborů od onkologie, přes zmíněnou genovou terapii, až po infekce a vzácná onemocnění. U praktických lékařů a praktických lékařů pro děti a dorost uhradíme nové signální výkony, bonifikace pro pojištěnce se specifickými potřebami, screeningové programy, péči o pacienty s chronickým onemocněním a rozšíříme okruh léků, které mohou předepisovat. Zvláště bych pak chtěl vypíchnout podporu domácí péče a paliativní péče opět formou bonifikační úhrady, zohledněním nákladných diagnóz a zavedením nových signálních výkonů. Chceme investovat do rozšiřování kapacit a sítě smluvních poskytovatelů domácí péče a posílit výkonovou úhradu.
Bonifikační programy kvality péče pod označením VZP PLUS pak cílíme na populačně závažné zdravotní problémy – diabetes, hypertenzi a obezitu.
Na první místě je pacient, politiku neřeším
Hovořili jsme nyní o úhradových mechanismech pro příští rok. Ty ale vycházejí z postupů, které VZP uplatnila už letos…
Ano, opíráme se přitom o spolupráci s předními experty odborných společností. Podepsali jsme memorandum o spolupráci s ČLS JEP a naplňujeme ho obsahem, což v praxi znamená, že experti definují medicínské potřeby a my úhradové mechanismy. Jsme s odbornými společnostmi, obvykle s jejích předsedy, nebo místopředsedy, v pravidelném a intenzivním kontaktu, jednáme o organizaci péče v například onkologii, revmatologii, diabetologii, oftalmologii, zabýváme se roztroušenou skleróza, nespecifickými střevními záněty a dalšími tématy. U každého oboru se díváme na možnosti jeho rozvoje, tam, kde je potřeba, tak podporujeme síť specializovaných center a rozvíjení jejich kapacit, usilujeme o rovnoměrné regionální rozmístění a přitom samozřejmě zajišťujeme aktualizaci výkonů a dostupnost léčivých přípravků.
Problémem specializovaných center jsou ale finanční limity, plynoucí z paušálního financování. Obvykle ke konci roku docházejí peníze a část pacientů už nemůže být léčena, co s tím děláte?
Řízení korunou, tedy nastavením pevných rozpočtů nefunguje ve chvíli, kdy nereflektuje medicínskou potřebu a počty pacientů, indikovaných k léčbě. Proto docházelo skutečně k tomu, že někteří pacienti nebyli léčeni z ekonomických důvodů. To se nám ale dnes podařilo odstranit. Dá se říci, že výši rozpočtu specializovaných center a dostupnost biologické léčby řešíme během roku neustále tak, aby pacienti nemuseli na svoji léčbu čekat. Aktuálně pracujeme na novém modelu, který na reálných datech analyzuje potřebu péče ve spádovém území. Cílem je vyrovnávat regionální rozdíly v dostupnosti a přístupu ke specializované péči
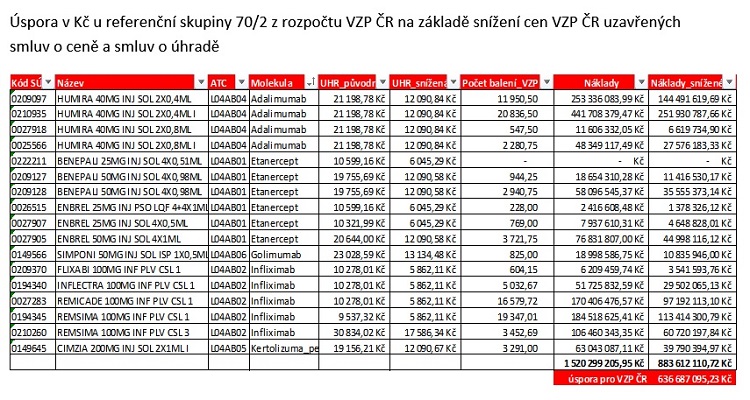
V případě biologické léčby a přípravků používaných ve specializovaných centrech na léčbu trávící soustavy bylo díky aktivní lékové politice VZP dosaženo úspory 700 milionů korun
Na druhou stranu musíte dbát na hospodárné utrácení veřejných peněz, když to řeknu ošklivě – tak, aby pojišťovnu moderní léčba nezruinovala. Jak postupujete?
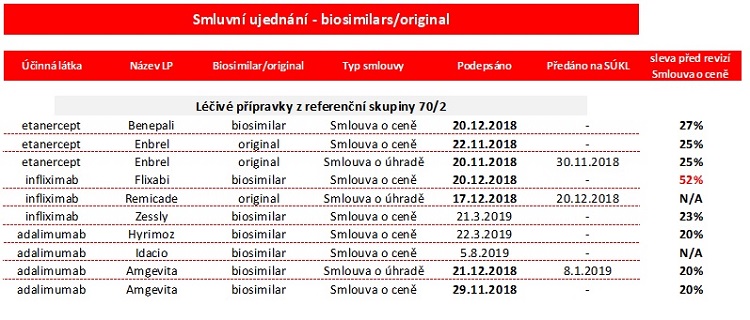
Aktivní lékovou politikou. Snižujeme ceny, zpřístupňujeme léky většímu počtu pacientů. Máme na to uzavřeno více než 900 smluv s farmaceutickými firmami. Zavádíme u biologické léčby tzv. biosimilarní přípravky, které jí zásadně zlevňují. Tady právě úzce spolupracujeme s odbornými společnostmi, které nám musejí říci, kdy a za jakých podmínek lze pacienty na biosimilarní přípravky převést. Máme přitom měřitelné výsledky – počty léčených pacientů rostou prokazatelně rychleji než náklady na léčiva.
V případě biologické léčby a léčivých přípravků používaných ve specializovaných centrech na léčbu trávící soustavy bylo díky aktivní lékové politice VZP a uzavření několika smluv o ceně a smluv o úhradě a podpoře vstupu biosimilars dosaženo významného snížení nákladů na léčbu v této skupině – pro VZP to bylo 700 milionů korun – a výrazného zlepšení dostupnosti a přístupu k léčbě pacientů s tímto onemocněním.
 Musím také zdůraznit, že při stanovování a aktualizaci rozpočtů specializovaných center je potřebné v průběhu roku zohledňovat změny struktury a rozsahu péče, vstupu nových léčivých přípravků, změn výši a podmínek úhrady léčivých přípravků, změn medicínských doporučení odborných lékařských společností, vývoj příjmů a výdajů veřejného zdravotního pojištění. Bez zohledňování těchto vnějších vlivů při zajišťování hrazených služeb pro pojištěnce by docházelo k deficitům.
Musím také zdůraznit, že při stanovování a aktualizaci rozpočtů specializovaných center je potřebné v průběhu roku zohledňovat změny struktury a rozsahu péče, vstupu nových léčivých přípravků, změn výši a podmínek úhrady léčivých přípravků, změn medicínských doporučení odborných lékařských společností, vývoj příjmů a výdajů veřejného zdravotního pojištění. Bez zohledňování těchto vnějších vlivů při zajišťování hrazených služeb pro pojištěnce by docházelo k deficitům.
Jaká jsou rizika těchto deficitů?
Měly by negativní dopad na dostupnost a kvalitu poskytované zdravotní péče, jak se právnickou terminologií říká na zajištění péče na náležité odborné úrovni podle pravidel vědy a osvědčených medicínských postupů. Deficity by ale narušily i stabilitu sítě poskytovatelů a vyvolaly by náklady spojené s rizikem nárůstu soudních sporů s poskytovateli zdravotních služeb a pojištěnci nebo kvůli omezování nároku pojištěnce na léčbu a zajištění hrazené zdravotní péče.
Redaktoři portálu Seznam Vás napadli s tím, že jste „zvýšil miliony na kliniku z Babišova fondu“ a „nebývale štědře obdaroval specializovanou zdravotnickou kliniku Iscare“. Je tomu tak?
To je zcela zásadní nepochopení úhradových mechanismů, které nemají s politikou absolutně nic společného. Především je třeba zdůraznit, že poskytovatelé dostávají zaplaceno pouze za odvedenou péči pro naše pojištěnce. Platby jsou zálohové, ale po poskytnutí služeb následuje vyúčtování tak, aby pojišťovna uhradila právě a jen poskytnutou péči a ani korunu navíc To není na žádné libovůli náměstka VZP, to je transparentní a všem poskytovatelům srozumitelný postup.
Ale se zástupci Iscare jste o zálohách komunikoval?
Komunikujeme se všemi partnery. Jako náměstek odpovědný za tuto oblast jsem v neustálém kontaktu se zástupci těch pracovišť a odborných společností, které poskytují specializovanou péči. Před chvílí jsme o tom spolu hovořili, že se jako pojišťovna snažíme, aby vážně nemocní pacienti nemuseli čekat na svou léčbu. Proto neustále monitorujeme potřeby jednotlivých pracovišť, a pokud se u nich objeví možnost, že budou mít více pacientů, než se původně předpokládalo, pružně zálohy navyšujeme. To není nic neobvyklého. V Iscare pečuje o pacienty s IBD (idiopatickými střevními záněty – pozn. redakce) nezpochybnitelná lékařská kapacita gastroenterologie profesor Lukáš, mimochodem místopředseda odborné společnosti, takže, když ten avizuje, že očekává vyšší počet pacientů, tak mu samozřejmě vyhovíme. Jestli se jich nakonec letos tolik nestihlo, znamená pouze to, že Iscare zálohy vrátí tak, jako kdokoliv jiný.
Takže odmítáte, že byste byl vůči Iscare nějak mimořádně vstřícný kvůli premiéru Babišovi?
Moji povinností je zajistit financování léčby a její efektivní dostupnost u závažně nemocných pacientů. Pacienti se potřebují léčit a prostředky jsou určeny na jejich léčbu. Oni jsou na prvním místě, je to péče orientovaná na pacienta a středobodem našeho zájmu je pacient. Trvám na tom, že přistupujeme – jako VZP – ke všem poskytovatelům a terapeutickým oblastem stejně. Otevřeně komunikujeme se všemi partnery, od odborných lékařských společností, poskytovatelů až po dodavatele, prezentujeme naše záměry, výsledky a konkrétní čísla na odborných i tiskových konferencích a zveřejňujeme je na webu VZP. Navyšujeme významně rozpočty nemocnic i specializovaných ambulancí na léčivé přípravky nad rámec úhradové vyhlášky podle medicínské potřeby léčby pacientů a zohledňujeme změny struktury a rozsahu péče, vstupy nových léčivých přípravků, změny výše a podmínek úhrady léčivých přípravků, změny medicínských doporučení odborných lékařských společností, vývoj příjmů a výdajů veřejného zdravotního pojištění. To je naše strategie, z které jednoznačně profituje pacient. Konstrukce portálu seznam je neopodstatněná a absurdní.
Dlouhodobá udržitelnost: bude třeba si jí odpracovat
Jaká je optimální částka, kterou by měly mít pojišťovny jako dlouhodobou rezervu?
Byly simulovány stres-testy zdravotních pojišťoven, které ukázaly několik důležitých věcí. Za prvé, že rezervy rozhodně stále ještě nejsou na úrovni z předkrizového období, tedy na úrovni před rokem 2008. A za další – vystačí pouze na několik dní. Cílem je mít rezervy alespoň na zhruba dvacet dní, ale i to není zcela dostatečné. Pokud bychom uvažovali o rezervě, která pomůže překlenout nějakou mírnou až střední krizi, protože velkou by určitě nepokryla, tak by měla vydržet několik měsíců.
Příspěvek do zdravotního pojištění od pracovně aktivních je zhruba čtyřikrát větší než platby za tzv. státní pojištěnce.
A my tedy nyní nejsme ani jednom měsíci. Přitom z 10 milionů lidí zhruba jen 4 miliony aktivně do systému přispívají. Takže, když se zhoupne hospodářství a stoupne nezaměstnanost, tak to musí být hned cítit na příjmech pojišťoven?
Příspěvek do zdravotního pojištění od pracovně aktivních je zhruba čtyřikrát větší než platby za tzv. státní pojištěnce. V případě, že se ekonomika zpomalí a ti pracovně aktivní se začnou přesouvat do neaktivní skupiny, pak klesá příjem zdravotního pojištění čtyřnásobným tempem. Tento jev by si zasloužil stabilizační prvek, aby bylo zdravotnictví připraveno na cyklické výkyvy ekonomiky. Nejlepší přípravou na horší časy jsou ale samozřejmě rezervy. Poměrně velkou finanční krizi, která proběhla v nedávných letech, jsme dokázali překlenout právě tím, že pojišťovny uvolnily rezervy do zdravotní péče. České zdravotnictví proto také nějak významněji nepoznalo, že příjem zdravotních pojišťoven poklesl, protože výdaje za zdravotní péči a výpadek na příjmové straně dofinancovávaly zdravotní pojišťovny právě z vytvořených rezerv.
S jakými prioritami tedy půjdete do dalšího dohodovacího řízení pro rok 2021?
Ve druhém roce funkčního dohodovacího řízení jsme se dokázali posunout od navyšování produkce k tématům jako je dostupnost a kvalita péče. Obsah debaty se změnil. U stolu se potkávají dva skuteční partneři – zdravotní pojišťovny a zástupci poskytovatelů – diskutují podrobněji, adresněji. Kontrakty, které tam formulujeme, dokáží lepším způsobem reflektovat jak potřeby lékařů, nebo zdravotníků a pojišťoven, tak zejména pacientů, kteří z nich profitují. Za velmi cenné považuji skutečnost, že se na platformě dohodovacího řízení dokázali zástupci zdravotních pojišťoven, různých skupin poskytovatelů zdravotní péče i MZ shodnout na strategickém směřování a společné řešení. Jsem přesvědčen, že v tom třetím roce se posuneme ještě dál a budeme reagovat na mnoho dalších potřeb českého zdravotnictví.
Počítáte s tím, že v příštím roce bude k dispozici zase o dvacet miliard více než letos?
Prostředky, které jsme investovali pro rok 2019, činí 25 miliard, pro rok 2020 je zajištěno navýšení na zdravotní péči o 36 miliard korun. Dohodovací řízení pro rok 2021 bude složitější, protože predikce vývoje systému ukazují, že není možné již počítat s tak vysokým růstem příjmové strany. Analytická komise předloží zase všem účastníkům podrobnou analýzu predikci vývoje sytému a disponibilních zdrojů. Platí však, že opět budeme chtít, abychom za tento nárůst dostali pro naše pojištěnce zase o další kousek lepší zdravotní péči, lepší přístup pacientů k léčbě, lepší dostupnost a kvalitu zdravotní péče.
V okamžiku, kdy už nebudou k dispozici desítky miliard korun navíc, kdy už ekonomika nebude tak výkonná, podaří se udržet to, co se podařilo dohodnout v době růstů? Nebo se může stát, že se bude muset některé výdaje škrtat?
Naším úkolem je zajistit dlouhodobé financování zdravotní péče. Máme přitom jedinou jistotu, víme, že výdaje na zdravotní péči budou neustále narůstat. Kvalitní zdravotní péče není zadarmo, musíme si proto uvědomit, že prostředky, které do ní investujeme, musíme alokovat účelně a musíme je mít k dispozici i pro další léta, protože chceme zajistit stejně vysokou úroveň zdravotní péče i v dalších letech.
Jsem velmi rád, že je vedena debata o obou stranách veřejného zdravotního pojištění výdajové, ale i příjmové. Téma udržitelnosti financování a stability systému veřejného zdravotního pojištění je naprosto klíčové. Máme výbornou zdravotní péči a v mnoha oborech jako jsou onkologie, kardiologie, transplantace na světové špičce. Důležité je tuto vysokou úroveň udržet i do budoucna, aby nedošlo k snížení vysoké kvality a dostupnosti zdravotní péče. A to je úzce spojeno s tématy, jako jsou financování, efektivita poskytování zdravotní péče, stratifikace sítě, CZ DRG, organizace péče, průchod pacienta systémem. Na tato témata se zaměřujeme a je důležité je společně, koncepčně a systémově odpracovat.
Tomáš Cikrt