Každý měsíc provedou na třech sálech přes 220 otevřených operací a na dalším sále pomocí gama nože ošetří dalších sto pacientů. Spolu s radiochirurgy tak odoperují přes sto nádorů měsíčně, stovka výkonů se pak týká páteřních operací. Dokážou také zmírnit příznaky Parkinsonovy choroby či epilepsie pomocí otevřených operačních výkonů nebo pomocí neuromodulace, kterých je celkem 60 ročně. Ani během pandemie covid-19 se přitom neurochirurgie v Nemocnici Na Homolce zcela nezastavila, i když její chod poznamenalo to, že se zařízení stalo takzvanou covidovou nemocnicí. Dnes už oddělení, až na všudypřítomné roušky, zvýšená hygienická opatření a izolační covidové lůžko, kam se preventivně umisťují všichni dosud neotestovaní pacienti, funguje v běžném režimu. Jak takový rušný den na neurochirurgii vypadá, měl možnost na vlastní oči sledovat Zdravotnický deník.
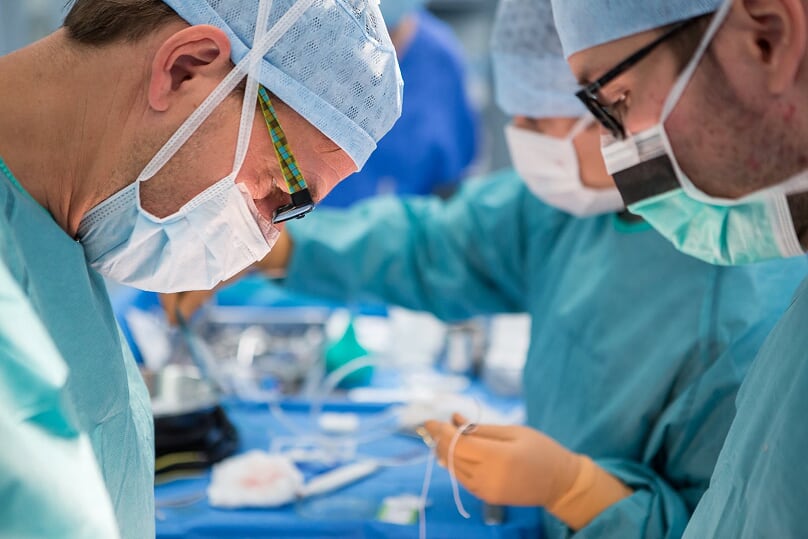
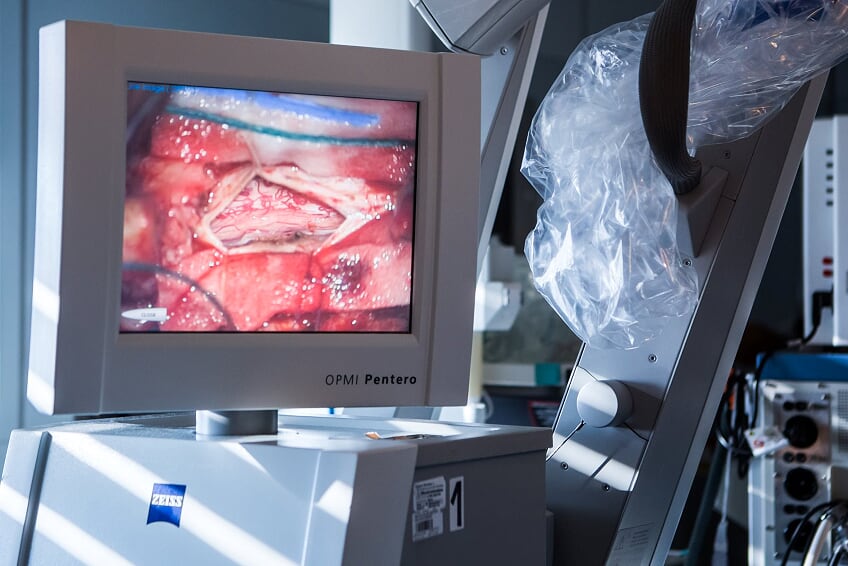
Výjev přede mnou zná dobře každý fanoušek seriálů z lékařského prostředí: doktor sklánějící se nad operačním stolem, pod rouškami skrytí zdravotníci, kteří na sále denně zachraňují životy, stůl se sadou strašidelně vypadajících nástrojů a několik monitorů, které navigují, zvětšují či přenášejí sonografický záznam pacientova těla. Všechna pozornost se soustředí na malou, asi pět krát pět centimetrů velkou ránu. „Odstraňujeme nádor. Tady vidíte bazi lební a nad ní mozeček. Pacient při tomto zákroku leží na břiše,“ vysvětluje mi zástupce primáře oddělení neurochirurgie na Homolce Jan Šroubek, který operaci provádí.
Až při druhém pohledu pomalu začínám vnímat, že tohle není televizní obrazovka – skutečný, nyní tak křehce vypadající život prozrazuje každý úder pacientova srdce. Žádná filmová rekvizita, ale živá tkáň, živý mozek, živý člověk…
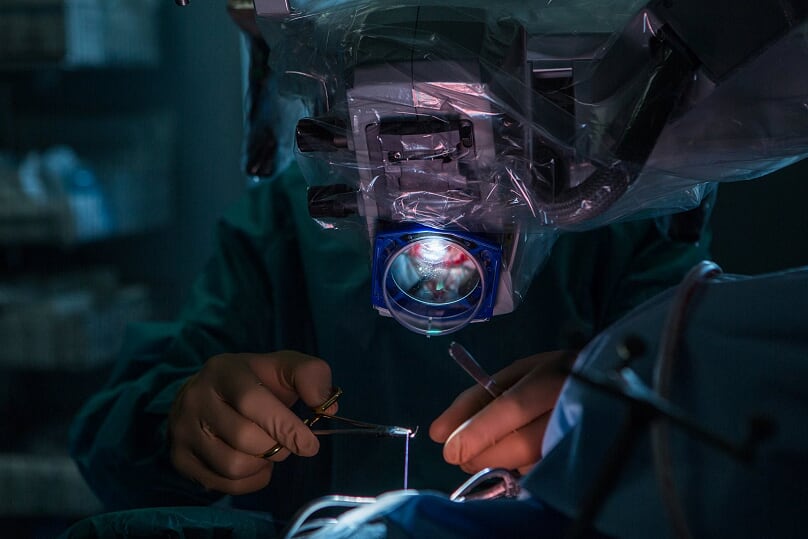
Nástroje se v ráně rychle střídají, pohyby rukou jsou přesné a hbité. „V mikrochirurgii není potřeba síla. Hlavní je trpělivost, anatomický přehled a technika operování,“ přibližuje doktor Šroubek. Sám své ruce trénoval při hraní na piáno a na kytaru, součástí cvičení pro něj bylo i častější využívání levé ruky při psaní či házení míčem nebo při obyčejném krájení chleba. „Jistá zručnost je vám dána do vínku, ale je potřeba ji kultivovat a pracovat na ní od útlého věku. Bez ní vám ani hluboké teoretické znalosti či tituly nepomohou,“ dodává. Zručnost a přesnost je skutečně nezbytná. Například při mozkových bypassech, kdy se tenká mozková tepna před uchem vypreparuje a našije na mozek, je na milimetrové cévě třeba udělat deset stehů – a to je pro většinu lidí obtížné si i jen představit.
Operace přede mnou se chýlí ke konci. Nádor je z pacientovy hlavy pryč, vyjmutá kost zpátky na svém místě a z rány se stává čerstvě sešitá, necelých sedm centimetrů dlouhá jizva za pacientovým uchem. Přede mnou leží urostlý, třicetiletý muž, jehož nyní tak křehce vypadající život v tento okamžik zcela závisí na zdravotnících. „To, že máte člověka plně v rukou, není moc příjemná představa, ale to vám nemůže svazovat ruce. Musíte jít za svým cílem, bezpečně vyjmout nádor, cévní malformaci nebo jiné patologické ložisko, a to tak, abyste neohrozili zdraví a život pacienta. Nemůžete ale mít obraz jeho rodiny před sebou celou operaci,“ říká Jan Šroubek.
Mohlo by vás zajímat
Tentokrát to vypadá dobře – vyjmutý nádor velký asi pět centimetrů a vypadá, že není zhoubný (zhruba 60 procent na Homolce otevřeně operovaných nádorů je benigních, zbytek bývají zhoubné). Zašití rány, stejně jako otevření lebky, si u obtížnějších operací provádí raději doktor Šroubek sám. „V neurochirurgii platí, že přístup je zcela zásadní a i trochu jiné napolohování hlavy pacienta může z jednoduchého výkonu udělat komplikovaný. Navíc u tohoto výkonu byla navigace, kterou standardně používáme, o několik centimetrů mimo realitu, a asi bych byl dost nepokojený, kdybych to musel následně předělávat. Při této operaci jsme se museli řídit anatomickými landmarky a ultrazvukem, nikoliv navigací. Přesnost a adekvátní otevření lebky vede i ke snazšímu hojení rány s příznivým kosmetickým efektem,“ vysvětluje Šroubek s tím, že za pacienta nese stále odpovědnost hlavní operatér.
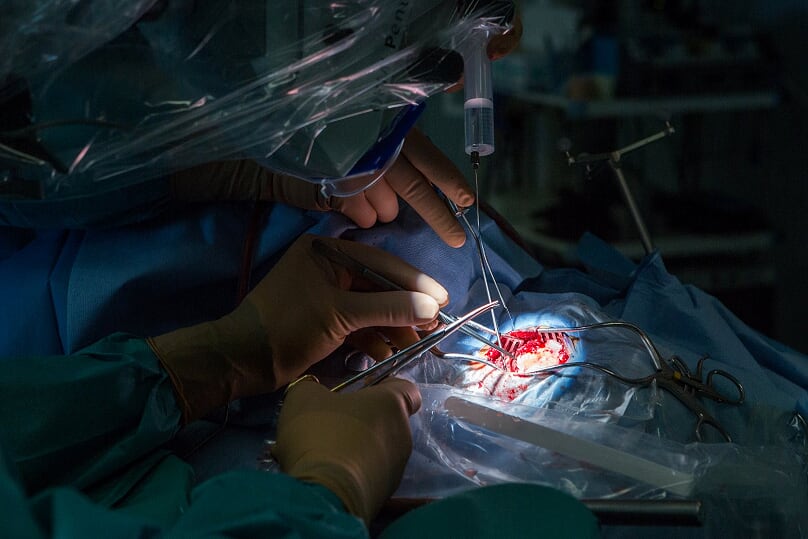 Co nejméně poškodit tkáň má i takzvaná bezretrakční technika, která vynechává použití dříve běžných „lopatek“, jimiž se tkáň odhrnula. Například při nadcházejícím zákroku u pacienta s aneurysmatem bude provedena drenáž, aby se vypustil mozkomíšní mok, mozek se zrelaxoval a nebyl krvácením napnutý. „Většina výkonů se dá udělat tak, že se mozku skoro nedotknete, jenom vatičkami. Například při tomto výkonu jsem se mozku v podstatě nedotkl, ač byl nádor uložen hluboko na bazi lební. Díky derivaci mozkomíšního moku mozeček opadl a vznikl koridor, který mě dovedl až k nádoru,“ poukazuje Šroubek.
Co nejméně poškodit tkáň má i takzvaná bezretrakční technika, která vynechává použití dříve běžných „lopatek“, jimiž se tkáň odhrnula. Například při nadcházejícím zákroku u pacienta s aneurysmatem bude provedena drenáž, aby se vypustil mozkomíšní mok, mozek se zrelaxoval a nebyl krvácením napnutý. „Většina výkonů se dá udělat tak, že se mozku skoro nedotknete, jenom vatičkami. Například při tomto výkonu jsem se mozku v podstatě nedotkl, ač byl nádor uložen hluboko na bazi lební. Díky derivaci mozkomíšního moku mozeček opadl a vznikl koridor, který mě dovedl až k nádoru,“ poukazuje Šroubek.
U glioblastomů zůstávají lékaři bezradní
Celá operace trvala zhruba dvě a půl hodiny, jsou ale i zákroky, které zaberou celý den. Dnes se přitom lékaři mohou dostat k nádorům v téměř kterékoliv části mozku. Problém jsou ale škody, které „po cestě“ mohou způsobit. Týdně pracoviště na Homolce provede zhruba dvě až čtyři velmi těžké operace. Mezi jedny z nejtěžších zákroků patří podle doktora Šroubka cévní malformace, některé obtížnější mozkové výdutě a nádory baze lební, které do sebe zavezmou kruciální struktury.
„Některé léze jsou obtížné především z hlediska přístupu, jiné pak tím, že do nich zarůstají struktury, které musí zůstat intaktní, jinak se pacient probere s nějakým neurologickým deficitem. Jedná se o různé mozkové tepny a nervy. Nejčastěji operujeme v oblasti, kde krkavice prochází bazí lební do nitrolebí a rozvětvuje se na další tepny a drobné tepénky – a každou z nich musíte zachovat. V případě, že poškodíte některý z mozkových nervů, může dojít ke slepotě, dvojitému vidění, poruše sluchu, lícního nervu, stability či polykání. Tyto nádory jsou často nezhoubné, rostou pomalu a mohou nerv obrůst, ačkoliv při tom funguje dál. Když v této oblasti operujete, musíte nádor od nervu odpreparovat, a to je práce, která bývá někdy mimořádně obtížná. Řada nervů je velice citlivých a velkou manipulaci nevydrží – je to o šetrnosti, zručnosti, zkušenosti a samozřejmě v minulosti o dobrém učiteli. Některé nádory baze lební lze právě podle umístění cév a nervů lépe vyjmout tzv. „zespoda“ – endoskopicky skrze nosní dírky, u jiných je vhodnější volit přístup tzv. „horem“, kdy musíte otevřít lebku,“ popisuje Jan Šroubek.
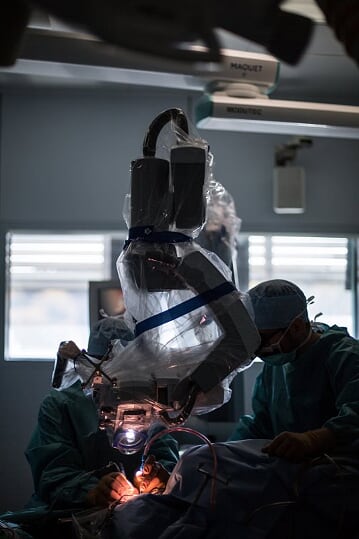 Kvůli obavám z poškození zdravé mozkové tkáně se některé nádory v řečové krajině operují při vědomí. Pacient se po otevření lebky vzbudí a komunikuje s psycholožkou, která mu ukazuje obrázky a provádí různé testy. Lékaři zmonitorují činnost mozku a přikládají elektrody k místům, kde by mohla být řeč. Ve chvíli, kdy pacient začne zadrhávat nebo přestane mluvit, ví lékař, že je daná oblast nedotknutelná. Tímto postupem se najde místo, kudy je možné proniknout do nádoru bez toho, aby byl pacient poškozen. „Bohužel se může stát, že některé nádory řečovou krajinu prorůstají, takže nádor nelze vyjmout celý, jinak by přestal pacient mluvit nadobro. Radikalita resekce nesmí být na úkor momentálního neurologického stavu – nesmíte pacienta poškodit,“ vysvětluje Šroubek.
Kvůli obavám z poškození zdravé mozkové tkáně se některé nádory v řečové krajině operují při vědomí. Pacient se po otevření lebky vzbudí a komunikuje s psycholožkou, která mu ukazuje obrázky a provádí různé testy. Lékaři zmonitorují činnost mozku a přikládají elektrody k místům, kde by mohla být řeč. Ve chvíli, kdy pacient začne zadrhávat nebo přestane mluvit, ví lékař, že je daná oblast nedotknutelná. Tímto postupem se najde místo, kudy je možné proniknout do nádoru bez toho, aby byl pacient poškozen. „Bohužel se může stát, že některé nádory řečovou krajinu prorůstají, takže nádor nelze vyjmout celý, jinak by přestal pacient mluvit nadobro. Radikalita resekce nesmí být na úkor momentálního neurologického stavu – nesmíte pacienta poškodit,“ vysvětluje Šroubek.
K náročným výkonům, na které se specializuje primář oddělení Jan Klener, patří vestibulární schwannomy. Ty se nacházejí na rovnovážném nervu, který je hned vedle sluchového. Proto na nádor obvykle nejdříve přijdou lékaři ORL – pacient si totiž stěžuje na pískání v uchu. Tyto nádory mohou být jen několik milimetrů velké, ale též mohou dosahovat i několikacentimetrových rozměrů. Nacházejí se přitom ve velmi náročné lokalitě, kdy velmi intimně lnou ke sluchovému a lícnímu nervu. Nejdůležitější je zachovat lícní nerv, jehož postižení vede k velmi nepříjemnému kosmetickému postižení obličeje.
Některé nádory jsou bohužel těžké ze zcela jiného důvodu – lékaři totiž nemohou pacienta vyléčit sebelépe provedenou operací. K takovýmto diagnózám patří glioblastom, který má spolu s rakovinou slinivky břišní vůbec nejhorší prognózu. „Bohužel tento typ nádoru je nevyléčitelný a medián přežití od stanovení diagnózy nepřesahuje 16 měsíců i při nejlepší dostupné léčbě. Jsou pochopitelně ojedinělé kazuistiky, já mám mládence, kterého sleduji od roku 2009. Tyto pacienty je především obtížné sledovat v pooperačním období a víceméně jim držet palce, aby dobře zareagovali na onkologickou léčbu. Za dobu jejich sledování k nim často získáte i přátelský vztah a o to náročnější je progrese onemocnění. Většinou jde o starší pacienty, ale klidně to může postihnout i třicetiletého člověka s dvěma malými dětmi. To je pak velmi náročné,“ přiznává doktor Šroubek, podle kterého se na Homolku dostane ročně 40 až 60 nově diagnostikovaných pacientů s glioblastomem.
3900 výkonů ročně
Zákrok, u něhož jsem měla tu možnost být, probíhal na druhém ze tří neurochirurgických sálů, které na Homolce mají. Na prvním právě dooperoval primář oddělení Jan Klener, na třetím se jako na běžícím pásu provádějí zákroky na páteři. „Páteřních výkonů máme suverénně nejvíc v republice, pacientů je obrovské množství – jsou to všichni ti, které trápí neurodegenerativní onemocnění zad. Odoperujeme jich šest, sedm za den,“ popisuje doktor Šroubek s tím, že celkem se na třech zdejších sálech za rok odoperuje kolem 2600 výkonů. Přičteme-li k tomu i výkony na gama noži, pak jich je celkem 3900.
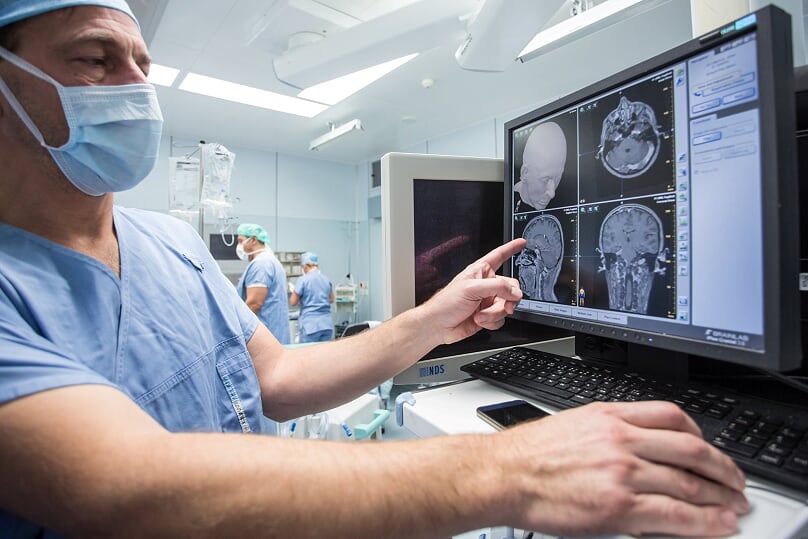
Zlepšovat výsledky péče pomáhá zdejším lékařům intraoperační magnetická rezonance, která umožňuje vyšetřit pacienta během operačního zákroku. Přístroj se u neurochirurgických sálů nachází už od roku 2009 a bývá využíván u pacientů s některými mozkovými nádory, jako jsou gliomy, dále při zákrocích na hypofýze nebo při některých epileptochirurgických výkonech.
„Včera jsme operovali nádor, adenom hypofýzy. Někdy je obtížné určit, jestli někde kousek nádoru nezbývá. Pacientovi jsme tedy ještě během spánku provedli rezonanci, díky které jsme zjistili, že jsme v hlavě nechali ještě poměrně velkou část nádoru a mohli se pro ni bezpečně vrátit. Bez této pomoci bychom se zřejmě vraceli k operaci následující den a pacient by místo jednoho výkonu musel absolvovat dva. U některých diagnóz je intraoperační MRI opravdu velká pomoc,“ osvětluje Jan Šroubek.
Se sály a rezonancí sousedí jednotka intenzivní péče. Její součástí je i jedno izolační lůžko, které se v současnosti používá pro covid pozitivní pacienty nebo pro akutní případy, u nichž není dostatek času provést test. Zrovna v tuto chvíli lékaři řeší akutního pacienta z Kladna s aneurysmatem. „Teď ho musíme dát na izolaci, dokud se nenabere covid. Zacházet s ním jako s covid pozitivním je pro personál trochu problém, takže se snažíme počkat, abychom nemuseli operovat hned. Když je ale ohrožen život, nelze výkon odložit a operujeme se štíty i dalšími ochrannými pomůckami, které bohužel dost výkon znepříjemňují,“ popisuje Jan Šroubek.
Právě v souvislosti s covidem-19 má za sebou pracoviště poměrně zmatečné období. Pro lékaře z neurochirurgie přišla zpráva o tom, že se má Homolka stát „covidovou nemocnicí“ jako rána z čistého nebe. „Najednou přišel z vlády pokyn, že se vše ze dne na den musí zastavit. Ještě jsme druhý den narychlo někoho operovali, ale pak už k nám neměli žádní pacienti přicházet, a to ani ti akutní. Většina pacientů je k nám na neurochirurgii referována z okolních nemocnic už s diagnózou k operaci. Všem jsme tedy dali vědět, že se musí na dobu neurčitou obracet na jiná pracoviště v Praze. Volba Homolky jako covidové nemocnice byla poněkud nepochopitelná vzhledem k superspecializaci na nemoci mozku a srdce a náš výpadek způsobil odesílajícím nemocnicím nemalý problém. Během 48 hodin však došlo ke změně a my opět mohli ošetřovat akutní pacienty. Jenže jsme se za tu krátkou dobu nachystali, přemístili pacienty z naší JIP a ARO do jiných nemocnic a ve shodě s pokyny našeho náměstka jsme se připravili na válku. Další den jsme pak po změně pokynů původní informaci dementovali, ale kvůli médiím, ve kterých se stále opakovalo, že jsme dedikováni pouze pro covid nemoc, byla ještě dva týdny poté některá pracoviště překvapená, že na Homolku mohou posílat pacienty,“ dodává doktor Šroubek.
Dnes už se neurochirurgie na Homolce vrátila do plného provozu, o čemž svědčí i to, že se zákroku mohl účastnit Zdravotnický deník. „V době covid restrikcí se pochopitelně operovalo méně, takže se mi trochu uvolnily ruce a mohl jsem rozjet dlouho pouze promýšlené vědecké projekty, za což jsem rád. Prioritní je ale u nás péče o pacienta, a jsem velmi rád, že můžeme opět nabídnout naše neurochirurgické služby všem pacientům,“ uzavírá doktor Šroubek.
Michaela Koubová, foto: archiv Jana Šroubka