České republice se začíná nedostávat dětských praktiků. Demografické stárnutí populace českých lékařů je obecný problém českého zdravotnictví, nicméně v případě primární péče začíná být situace alarmující. V případě právě dětských praktiků je jich již polovina ve věku nad šedesát let. Přitom kromě péče o nemocné dítě mají tito lékaři hrát významnou roli například i v primární prevenci, což i s ohledem na potřeby moderní doby a aktivní přístup vyžaduje podle odborníků „mladou krev“. Ministerstvo zdravotnictví, zdravotní pojišťovny nebo kraje a obce tak hledají vhodné nástroje, které by udržely současné ordinace v chodu a zároveň přilákaly mladé lékaře do oboru.
„Jenom je otázka, jestli za pár let ještě nějací praktičtí dětští lékaři budou a jestli budou schopni takovou intervenci provést. Zcela upřímně, zatím to vypadá, že nikoli,“ povzdechla si předsedkyně Odborné společnosti praktických dětských lékařů ČLS JEP Alena Šebková v polovině září, když na tiskové konferenci ČLS JEP představovala nový manuál pro praktické dětské lékaře popisující, jak včas zjistit rizikové chování u dětí a provádět krátké intervence. „Takový adolescent řekne svému praktikovi, kterého dobře zná, i věci, které by neřekl svým rodičům. Ale pro to musí být lidi v terénu, kteří chtějí tu práci dělat. Nemůžete chtít po lidech nad šedesát, aby byli aktivní a stále se učili nové věci. Musíme si vychovat mladou a vzdělanou generaci,“ dodala tehdy.
Významné demografické stárnutí populace českých lékařů, zejména v primární péči, není žádnou novinkou. Poukazují na ni i data zveřejněná ve Zdraví 2030, základním strategickém dokumentu ministerstva zdravotnictví pro období 2020-2030. Řada ambulantních profesí, včetně praktických lékařů, se průměrným věkem blíží hranici 60 let. V případě dětských praktiků je dokonce polovina aktivních lékařů ve věku nad 60 let a dokument předpokládá, že pokud nedojde k většímu přílivu nových lékařů do praxe, průměrný věk se bude stále zvyšovat. S odchody do důchodu tak postupně mizí i ordinace. V roce 2015 skončilo s praxí 48 lékařů, o rok později 54 a v roce 2017 již dokonce 88 lékařů.
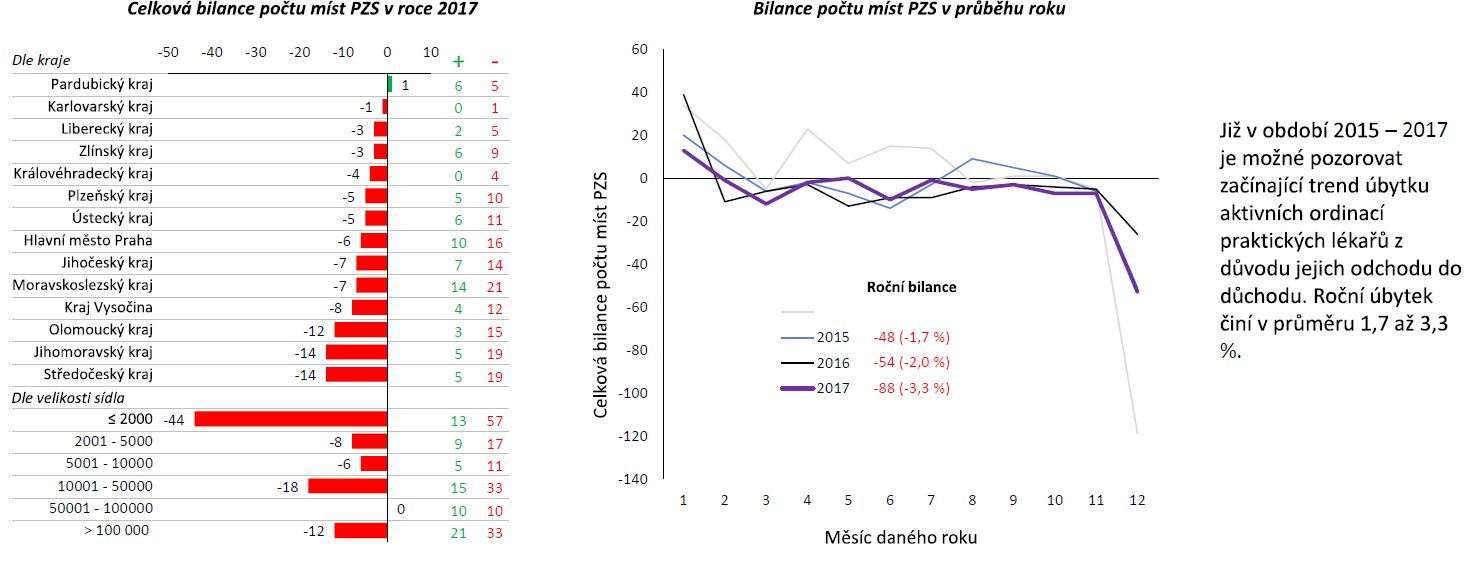
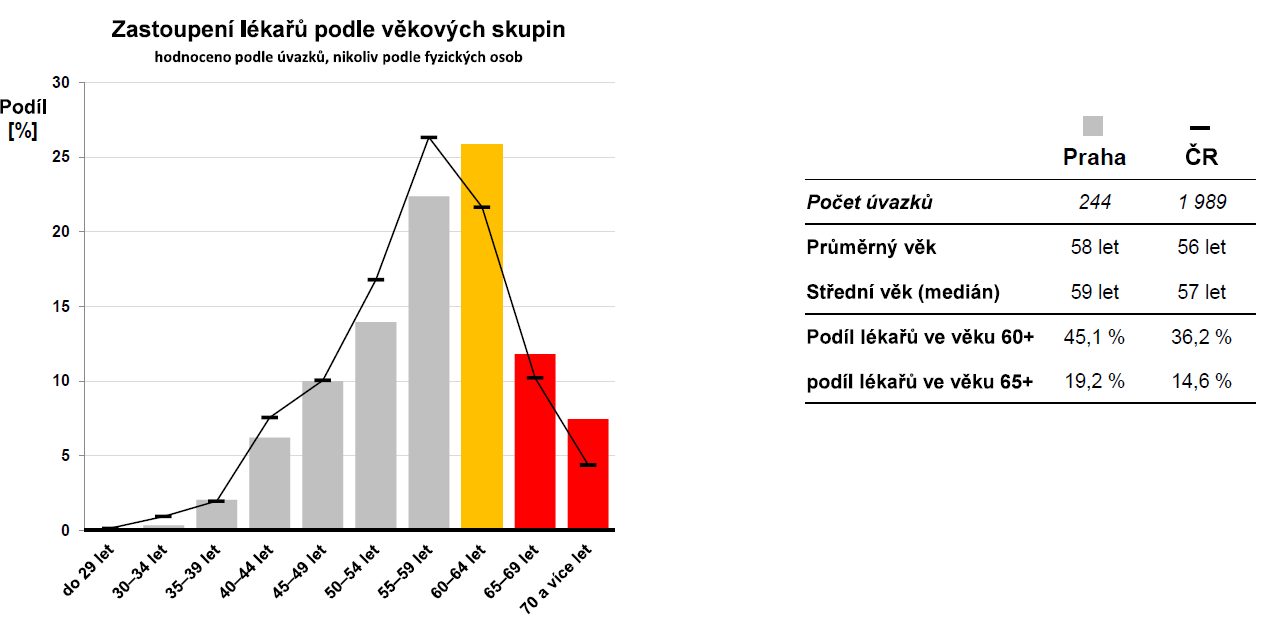
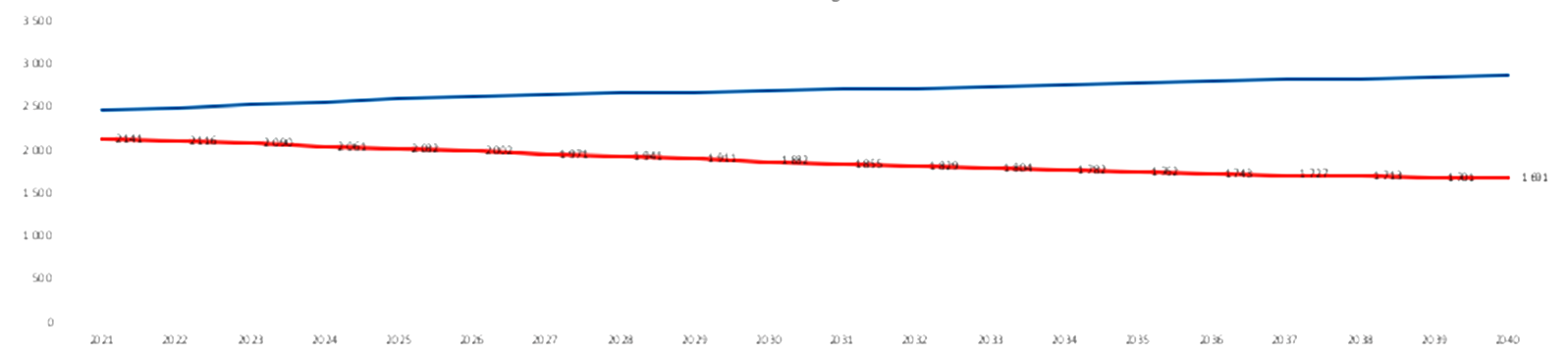
Zvýšení dostupnosti primární péče, změna financování, zavedení motivačních faktorů, podpora rezidenčních míst a také vytvoření vhodného modelu vzdělávání – zejména pak u dětských praktiků, to jsou jedny z dílčích cílů již zmíněné resortní strategie, kterými chce problém s ubývajícími praktiky řešit. Tedy vedle nástrojů pomáhajících udržet současné ordinace v chodu je klíčem ke změně i nastavení vhodného a motivačního modelu vzdělávání, které by mělo přilákat zájem mladých lékařů.
Zatím trochu zmatek
V roce 2017 vstoupila v platnost zásadní novela zákona č. 95/2004 upravujícího postgraduální (specializační) vzdělávání lékařů, která si mj. kladla za cíl snížit vysoký počet 96 lékařských oborů a zkrátit minimální délky vzdělávání. Ta nakonec – po vášnivých diskusích na politické i odborné úrovni – spojila v rámci revize systému specializačního vzdělávání obor praktický lékař pro děti a dorost, který se takto osamostatnil po vstupu ČR do Evropské unie v roce 2004, s oborem dětský lékař do jednoho oboru pediatrie. Stoupenci návrhu si od spojení nemocniční a praktické medicíny slibovali zjednodušení vzdělávání, lepší prostupnost nových pediatrů v rámci systému zdravotní péče a v konečném důsledku i navýšení počtu praktických dětských lékařů, které budou moci v případě zájmu nahrazovat pediatři z nemocnic bez nutnosti další atestace. Tento krok měl – a dosud má – i své zaryté odpůrce, mezi nimi i již zmíněnou odbornou společnost dětských praktiků.
S ohledem na odborné veřejnosti – a také čtenářům Zdravotnického deníku – známé zmatky, které novelizace zmíněného zákona způsobila, mj. i díky dlouhé absenci potřebných prováděcích vyhlášek, má v současnosti tato změna zatím jeden konkrétní výsledek. „Ve specializačním vzdělávání panuje zmatek,“ sdělil Zdravotnickému deníku Tomáš Nečas ze sekce Mladých pediatrů České pediatrické společnosti JEP a pokračuje: „Většina akreditovaných praktických lékařů pro děti a dorost má totiž akreditaci stále jen na tento obor a nikoli pediatrii.“ Pokud tedy mladý lékař – rezident plánuje kariéru praktického dětského lékaře, nemá příliš na výběr. „ U nás ve Zlínském kraji je akreditovaných a navíc rezidenty přijímajících lékařů jen pár. Mladý lékař se zájmem o pediatrii nemá k dispozici jedno místo, kde by našel všechny potřebné a hlavně aktuální informace k budování své kariéry,“ vysvětluje Nečas.
Mohlo by vás zajímat
Situaci neulehčuje ani skutečnost, že někdy i sami dětští praktici, i když mají potřebnou akreditaci, nemají zájem školit. Může to způsobovat výše dotace na jedno rezidenční místo, která nestačí na pokrytí všech nákladů spojených s péčí o rezidenta, nebo složitá administrativa – podle Tomáše Nečase mnoho lékařů dokonce využívá k administraci externí firmu, což celou záležitost ještě víc prodražuje. „Kolegové by třeba i rádi vychovávali svého nástupce nebo nového dětského praktika, ale proč na sebe vázat lékaře, který ani po atestaci nemusí jít do primární praxe? Navíc kromě financí máme za své rezidenty i právní odpovědnost, přitom rezidenti velmi podstatnou část vzdělávání absolvují v nemocnicích. Čím déle tento stav trvá, tím víc klesá chuť školit,“ vysvětluje Alena Šebková. Nutno doplnit, že podobná argumentace platí i při pohledu z nemocnic, které se mohou zdráhat vzdělávat mladé pediatry se zájmem o praxi dětského praktika, jež logicky po atestaci z nemocnice odejdou do primární péče. (Vývojem v systému a obsahu vzdělávání těchto odborností a jak a zda to ovlivnilo zájem mladých lékařů o ně se budeme ještě podrobněji zabývat v některém z dalších vydání ZD – pozn.red.).
V terénu chybí lékaři i školitelé
Úbytek ordinací dětských praktických lékařů má naprosto konkrétní dopady v jednotlivých krajích, zejména v odlehlejších lokalitách jako jsou příhraniční oblasti. „Za posledních dvanáct měsíců přibyli v našem kraji pouze dva noví praktiční lékaři pro děti a dorost, ale ubylo jich sedm,“ sdělila Zdravotnickému deníku například tisková mluvčí Moravskoslezského kraje Nikola Birklenová.
Toho jsou si vědomy především zdravotní pojišťovny, které mají ze zákona povinnost zajistit svým pojištěncům ordinaci dětského praktika do 35 minut jízdy. Například Všeobecná zdravotní pojišťovna (VZP) proto v rámci tzv. zonace oblastí, která komplexně hodnotí dostupnost služeb primární péče, tedy i včetně dětských praktiků, vytváří tzv. nabídkové seznamy oblastí. „Ty jsou pak při uzavírání smluv s novými poskytovateli či při rozšiřování kapacit preferovány,“ řekl Zdravotnickému deníku tiskový mluvčí VZP Vlastimil Sršeň.
K poskytování péče a přijímání nových pacientů se pak VZP snaží motivovat i bonifikačním programem pro praktické lékaře pro děti a dorost. „Zatímco v roce 2019 se od dubna do prosince zapojilo 95 pracovišť, v roce 2020 jich evidujeme již 291,“ pokračuje Sršeň, podle něhož program pomáhá motivovat jak nové poskytovatele k založení praxe v regionech s ohroženou dostupností, tak stávající poskytovatele k navýšení kapacity – rozšiřují rozsah ordinačních hodin nebo registrují více pojištěnců do své péče.
Prostřednictvím dotací a příspěvků na provoz či vybavení ordinací se snaží přilákat nové dětské praktiky i samotné kraje a obce. Podle radního Karlovarského kraje pro zdravotnictví Jana Bureše (vyjádření kraje jsme obdrželi ještě před krajskými volbami – pozn.red.) skončili za posledních pět let čtyři praktičtí lékaři pro děti a dorost, přičemž jejich pacienty si rozdělili ostatní lékaři. To však nelze dělat donekonečna, proto kraj láká právě nové mladé lékaře v předatestační přípravě a odměňuje jejich školitele. „Po celou dobu specializační přípravy získávají od nás mladí lékaři měsíčně 10.000 korun a poté, co získají atestaci, zavážou se zde zůstat dva roky. Stejnou částku hradíme po celou dobu i akreditovanému zařízení, které nové lékaře připravuje na atestaci,“ popisuje Bureš.
Programu se však v současné době účastní pouze dva lékaři. Kraj totiž naráží na již zmíněný problém nedostatku akreditovaných zařízení. „Akreditaci mají dvě lékařky z Karlových Varů, z nichž jedna ji nevyužívá. Ostatní lékaři nemají zájem si akreditaci zařídit, zejména z důvodů administrativních,“ vysvětluje Bureš. Přitom stejný program u praktických lékařů pro dospělé je úspěšnější. „Tam máme již devět nových mladých lékařů, ale v kraji je také víc akreditovaných zařízení pro dospělé praktiky,“ dodává radní.
Finanční podporu na specializační vzdělávání nabízí i další kraje. „V roce 2019 Moravskoslezský kraj podpořil celkem šest projektů u tří poskytovatelů v oboru praktický lékař pro děti a dorost a v roce 2020 to bylo celkem sedm projektů u pěti poskytovatelů,“ sdělila tisková mluvčí kraje Nikola Birklenová. Olomoucký kraj zase nabízí dotaci v rozmezí mezi 60 a 300.000 korun, který v roce 2019 využil jeden lékař. Ústecký kraj pak každoročně nabízí stipendijní program obecně pro studenty od 2. ročníku lékařských fakult s podporou 50 tisíc korun na školní rok.
Podle Aleny Šebkové je však k zajištění dostupnost v lokalitách, kde hrozí úbytek ordinací, zapotřebí skutečný „balíček“ podpory, zahrnující nejen bonifikaci pojišťoven nebo finanční podporu krajů a obcí. „Problém je to i obecně celospolečenský – malá dopravní obslužnost takových lokalit, žádné kulturní či sportovní vyžití, tedy obecně neatraktivní prostředí pro mladé,“ upozorňuje.
Sdružené praxe zvyšují spíše kapacitu než místní dostupnost
Podle Martina Novotného z tiskového oddělení ministerstva zdravotnictví si je resort problému s nedostatkem (nejen) lékařů v primární péči velmi dobře vědomo. „Jak zlepšit současnou situaci, tím se průběžně již dva roky zabývá pracovní skupina pro personální stabilizaci na ministerstvu zdravotnictví. S ohledem na významné demografické stárnutí populace lékařů jsme společně s resortem školství připravili jedenáctiletý akční plán na navýšení počtu mediků a učitelů na lékařských fakultách. V letech 2019–2029 tak budou české lékařské fakulty podpořeny částkou téměř sedm miliard korun,“ uvedl Novotný.
V souladu s cíli již zmíněné strategie Zdraví 2030 ministerstvo také do lokalit, kde je nedostatek lékařů, směřuje dotace na vybavení a personální zabezpečení nových ordinací a postupně navyšuje počet rezidenčních míst a finanční příspěvek na ně. Exministr zdravotnictví Adam Vojtěch dokonce připravil novelu systému rezidenčních míst tak, aby k rezidentům v lokalitách s nedostatkem lékařů směřovala vyšší částka. Ta je ovšem podmíněná podpisem stabilizační dohody zavazující mladé lékaře v regionu po nějakou dobu zůstat i po atestaci, což se u nich zatím setkává spíše s nelibostí. A jak již bylo zmíněno, ministerstvo se bude také zabývat vhodným nastavením vzdělávání lékařů v primární péči, mimo jiné i na základě analýzy efektivity jeho současného modelu, což by podle návrhu implementačních plánů Zdraví 2030 mělo proběhnout v období 2021 – 2030.
V souvislosti s chystanou reformou primární péče si resort slibuje pomoc i od nového konceptu sdružených praxí, kdy několik lékařů sdílí pod hlavičkou jednoho poskytovatele zdravotních služeb celé zázemí ordinace. První projekty měly odstartovat již v tomto roce, nicméně v důsledku příchodu pandemie koronaviru zatím původně plánovaných cílů nedostály. Podle mluvčího VZP, která doplňkově sdružené praxe také podporuje, tyto obecně zvyšují spíše kapacitu než místní dostupnost, a zatím se jedná spíše o okrajovou záležitost. „Naší nabídky doposud využilo šest poskytovatelů, kteří zajišťují časovou dostupnost ordinace více než 50 hodin týdně. Jedná se však o poskytovatele z větších měst jako Praha, České Budějovice nebo Ostrava,“ uvedl Vlastimil Sršeň.
Nová doba má nové nároky
Alena Šebková také upozorňuje, že rozdíl mezi prací dětského praktika dnes a před třiceti lety je obrovský, a proto tato odbornost potřebuje „mladou krev“ více než kdy dříve. Podle ní je třeba upravit pregraduální i postgraduální výuku pediatrie a praktického dětského lékařství tak, aby lépe nového lékaře vybavila do současné praxe. „Kromě pediatrie musí být lékař vzdělaný v dalších styčných oborech, právních normách, ekonomii, sociálně právních souvislostech nebo posudkové péči,“ popisuje lékařka.
Významně se také změnil rozsah poskytované péče. Lékař nepracuje „jen“ s nemocným dítětem, ale stále větší roli hraje právě i primární prevence, zmíněná v úvodu tohoto článku, nebo posudková péče. „S dětmi a jejich rodinami řeším i řadu psychosomatických onemocnění, mnohdy selhání rodiny, školy, velká část naší práce je psychosociální. Musíme měnit své „zajeté přístupy“, praktický lékař by si měl ve své ordinaci poradit s malou chirurgií, musí znát dost z oborů jako je kožní, infekce, psychologie, dětská gynekologie a podobně,“ vypočítává Šebková, podle níž tak postupně dochází k rozšiřování kompetenci dětského praktika, což je správné, ale lékaři v přípravě by se to měli také naučit.
Helena Sedláčková