Rok co rok se Zdravotnický deník snaží přispět k lepší informovanosti o očkování proti chřipce, a to nejen mezi širokou veřejností, ale zejména mezi zdravotníky. Právě oni by totiž měli jít příkladem a chránit tak nejen sebe, ale i své pacienty – což se ovšem bohužel v Česku mnohdy neděje. Letos je výzva o to důraznější, protože řady zdravotníků už beztak oslabuje covid-19 (aktuálně jich je nakažených 1700), takže je třeba dalšímu snížení jejich počtu kvůli z velké části preventabilní chřipce zabránit. Zároveň je také nutno opakovaně zdůraznit, že chřipka není banální onemocnění, ale choroba, která každoročně v Česku přispěje ke zhruba 1500 až 2000 úmrtím – mezi které na rozdíl od covid-19 spadají i děti.
Chřipka a covid-19 jsou virová respirační onemocnění, která bývají mnohdy srovnávána. Skutečně mají řadu společných příznaků, jako je horečka, únava či kašel, obdobnou rizikovost pro seniory a chronické pacienty. Na druhou stranu je tu ale i řada rozdílů – covid má například mnohem delší inkubační dobu, pacienti s ním zůstávají v nemocnici zhruba o týden déle a choroba nezřídka probíhá bezpříznakově (pro covid je také typická ztráta čichu a chuti, což může být u některých pacientů jediný příznak onemocnění). Je tu ale ještě jeden zásadní rozdíl: proti chřipce máme očkování, které jsme však dosud využívali jen minimálně.
„Prevencí je očkování, očkování, očkování, zejména očkování zdravotníků. Je trestuhodné, že u nás zdravotníci nemají k očkování compliance. Už léta usilujeme o to, aby se to dostalo do legislativních požadavků a zdravotníci na vybraných pracovištích tak museli být očkovaní, stejně jako ve světě. Nejde o omezování osobní svobody, je to profit pro pacienty. Ročně se uzavírají oddělení, protože personál onemocní chřipkou a nemá tam kdo pracovat. Pak je velký problém kapacitu nahradit, a letos by to bylo ještě horší. Proto některé nemocnice přistoupily k tomu, že nabízejí svým zaměstnancům očkování, compliance ale není vysoká. Doufáme, že nyní je první krůček k tomu, aby se to zlepšilo,“ uvádí ředitelka Hygienické stanice hlavního města Prahy Zdeňka Jágrová.
Data o tom, kolik zdravotníků se u nás nechává očkovat, k dispozici nejsou, jak ale loni odhadl vakcinolog Roman Chlíbek, může jít zhruba o 10 až 15 procent. Některé americké státy přitom nařizují zdravotníkům očkování povinně, takže proočkovanost se pohybuje nad 90 procenty, a i v naprosté většině evropských zemí proočkovanost zdravotníků přesahuje přinejmenším 20 procent (více jsme psali zde).
Mohlo by vás zajímat
Proočkovanost celkové populace je pak ještě horší – pohybuje se kolem pěti procent, což nemá ve vyspělých státech obdoby a můžeme se tak spíše srovnávat s balkánskými státy či bývalými zeměmi SSSR. Zvláště špatnou zprávou pak je, že v rizikových skupinách, kde by měla proočkovanost přesahovat podle doporučení 75 procent, je očkována zhruba čtvrtina lidí. V zemích, jako je Británie či Nizozemí, přitom už dvacet let dosahují proočkovanosti v ohrožených skupinách zmíněných 75 procent.
„Chřipka ale není problém jen u starších osob, závažný až smrtící průběh může být i u mladších lidí nebo u dětských pacientů,“ podtrhává vedoucí Oddělení epidemiologie infekčních nemocí Státního zdravotního ústavu Jan Kynčl. Chřipka tak na rozdíl od covidu ohrožuje také malé děti a těhotné ženy. „Není výjimka, že u některých dětí dochází k těžkému onemocnění chřipkou a některé z nich bohužel zemřou. Nejsou to přitom jen děti, které mají chronické nemoci, dochází i k úmrtí dětí zdravých,“ poukazuje Zdeňka Jágrová. „U gravidních žen je zase riziko závažného průběhu chřipky nebo potratu,“ doplňuje imunolog a lékař očkovacího centra Jan Dvořák.
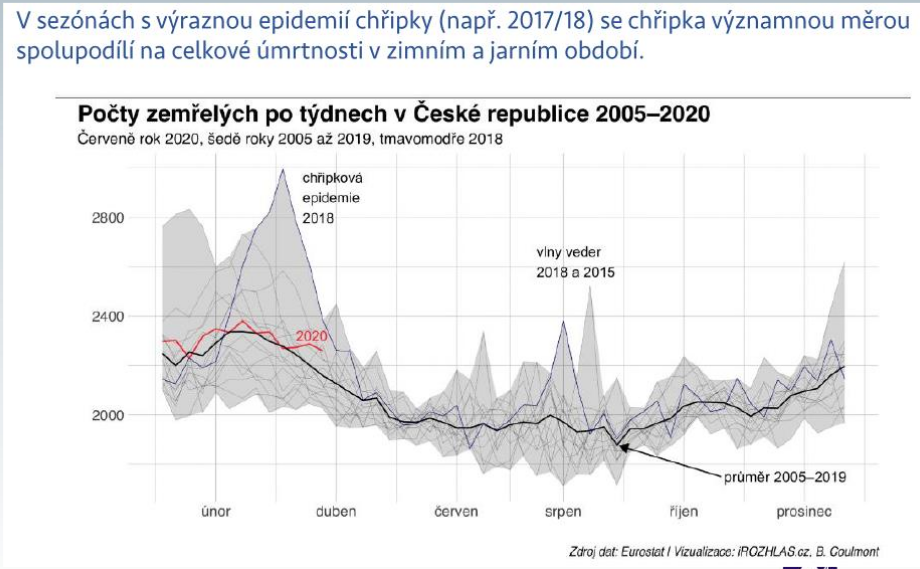
Epidemie chřipky se každoročně podepisuje na křivce úmrtnosti
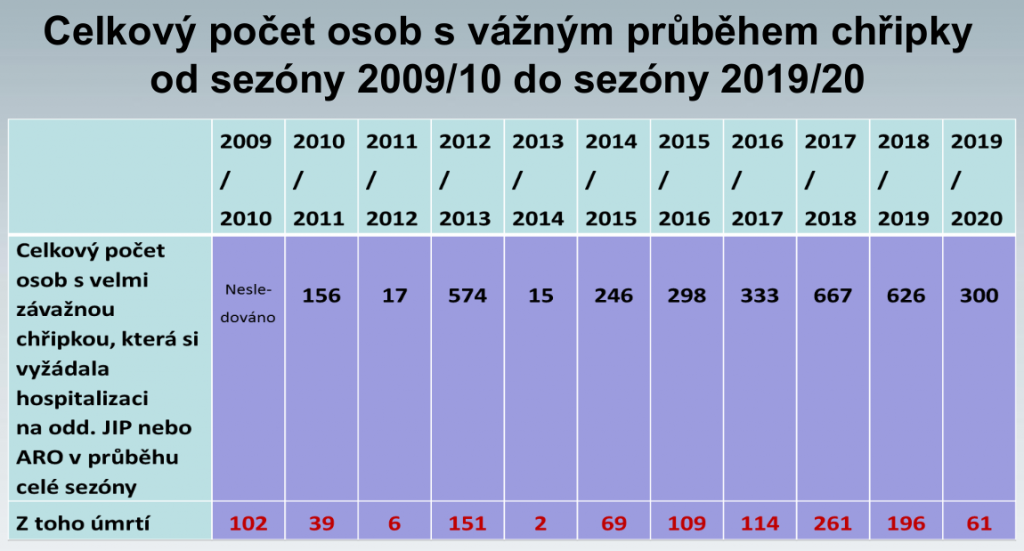
Každoročně tak mnoho set lidí s laboratorně potvrzenou chřipkou vyžaduje intenzivní péči a někteří z nich nakonec komplikacím podlehnou. Zde je třeba zdůraznit, že data publikovaná Státním zdravotním ústavem, která v posledních pěti letech uvádějí 60 až 260 úmrtí za sezónu, jsou ve skutečnosti jen vrcholem ledovce. Dokazuje to každoroční křivka počtu zemřelých, která kulminuje právě v době chřipkových epidemií. Ta prozrazuje, že ve skutečnosti stojí epidemie chřipky život zhruba 1500 až 2000 lidí.
„Z hlediska výkaznictví je tu obvyklý problém, v ročenkách se uvádí hlavní příčina smrti, druhotná či související se neuvádí. Proto ta nízká čísla. Ale statistické modely (používané v ČR i v zahraničí) umí ukázat skutečný dopad chřipky, který je mnohem větší. Chřipka je v podmínkách vyspělé země s mírným klimatem jedinou infekční nemoci, jejíž dopad lze zřetelně pozorovat i na celkové úmrtnosti,“ uvedl pro ZD Kynčl (nyní se k chřipce v tomto směru v řadě zemí přidává i covid-19).
Pokud bychom tedy porovnali smrtnost, ta se u chřipky pohybuje kolem 0,1 procenta, u covidu se ale údaje v průběhu posledního roku mění. „Celosvětová data ukazovala, že do poloviny března byla smrtnost 2,4 procenta. V červnu jsme se dostali na 0,5 až 0,6 procenta, v září už to ale bylo 0,3 procenta a některé státy udávají 0,2 procenta. Z toho je zřetelné, že smrtnost covidu se snižuje. Je tu však jedno velké ale. Chřipka každý rok postihuje zhruba deset procent lidí, zatímco covid přichází do naivní, nepostižené populace. Ve chvíli, kdy jí projde, tu máme značný problém, a to je dostupnost intenzivní péče. Pokud se podíváme na severní Itálii, Španělsko či Ameriku ve chvíli, kdy v těchto zemích došlo ke kolapsu zdravotní péče, tak se smrtnost covidu zvýšila i na 10 procent, protože prostě intenzivní péče nebyla dostupná. To jsou důvody, proč se dělají ona razantní opatření – aby bylo možné poskytovat intenzivní péči. Jinak ale průběh nemoci má v mnohém podobnost s chřipkou,“ popisuje Jan Kynčl.
Co se přitom týče počtu lidí, kteří zemřeli s covid a s chřipkou, například ve Švédsku se nyní počty mrtvých s covid vyšplhaly na 5500. Jenže Jan Kynčl připomíná, že například v sezóně 1995/1996 chřipka v České republice souvisela s celými šesti tisíci úmrtími. „Je to tedy zcela srovnatelné s covidem ve Švédsku. Chřipka není žádný beránek,“ podtrhává Kynčl. Jak přitom vysvětlil pro ZD, i chřipka umí napnout kapacity intenzivní péče k prasknutí. „V roce 2009, kdy proběhla pandemie ‚mexické‘ či ‚prasečí‘ chřipky, kterou někteří za pandemii ani nepovažují, tak i v ČR došlo k tomu, že kapacity intenzivní péče údajně došly na své hranice – již nebyla volná lůžka,“ poukazuje Kynčl.
Na druhou stranu to, že u nás covid-19 zatím nemá více obětí, je podle něj jen otázkou přijatých opatření. „Covid jsme si na jaře do celé populace nepustili, proto ta nízká čísla. Pokud by populací ‚prošel‘, s vysokou pravděpodobností by se jednalo o podobná čísla jako například ve Švédsku, tj. nad pět tisíc. Nebo v Belgii, Itálii či Španělsku. Stále to však je porovnatelné se závažnou chřipkovou epidemií, právě jak dokladuje tato epidemie z poloviny 90.let,“ vysvětlil pro ZD.
Zmíněná epidemie chřipky v polovině 90. let přitom podle Kynčla trvala zhruba šest týdnů (od 47. do 52. týdne roku 1995) a původcem byl virus chřipky typu A, subtyp H3N2, který byl znám sklonem k těžším průběhům. „Podle statistického modelu lze říci, že v důsledku chřipky došlo k více než 6000 úmrtím ‚navíc‘, tedy že v dané sezoně exces úmrtí je takto vysoký (tj. zhruba 4x více než v obvyklé zimní sezoně). Virus se explozivně šířil populací, způsobil rozsáhlou epidemii, prostoupil velkou částí populace a následně odezněl. Na jaře, v březnu 1996, přišla ještě druhá vlna chřipky, ta však byla vyvolána chřipkou typu B. Z hlediska rozsahu byla tato epidemie největší za období 1990 do současnosti,“ uvedl Kynčl.
Roušky zřejmě uťaly poslední epidemii chřipky
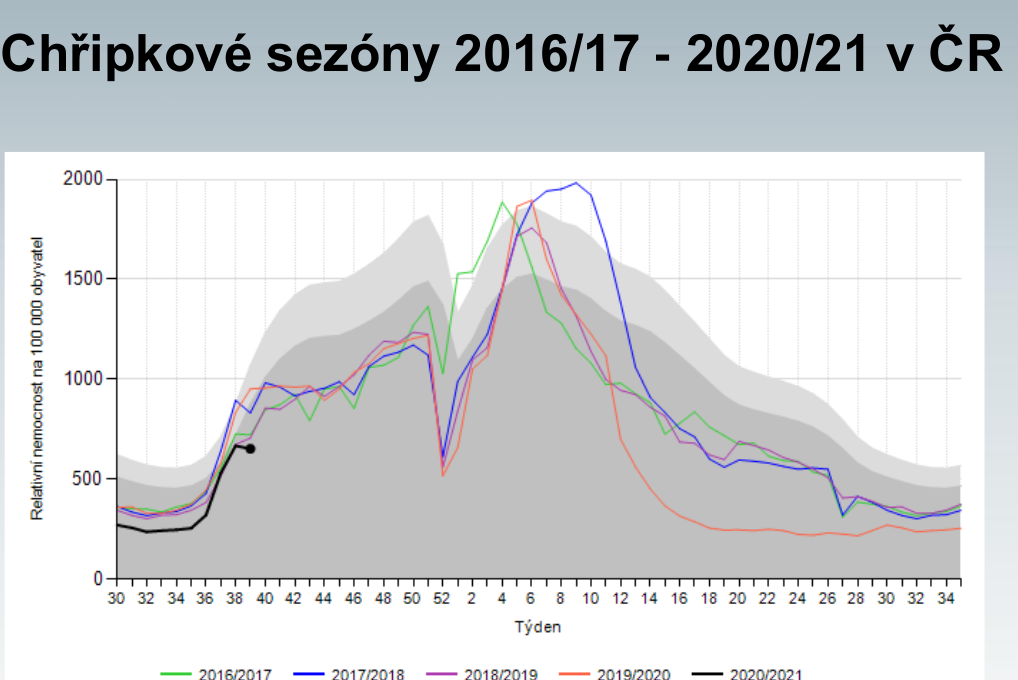
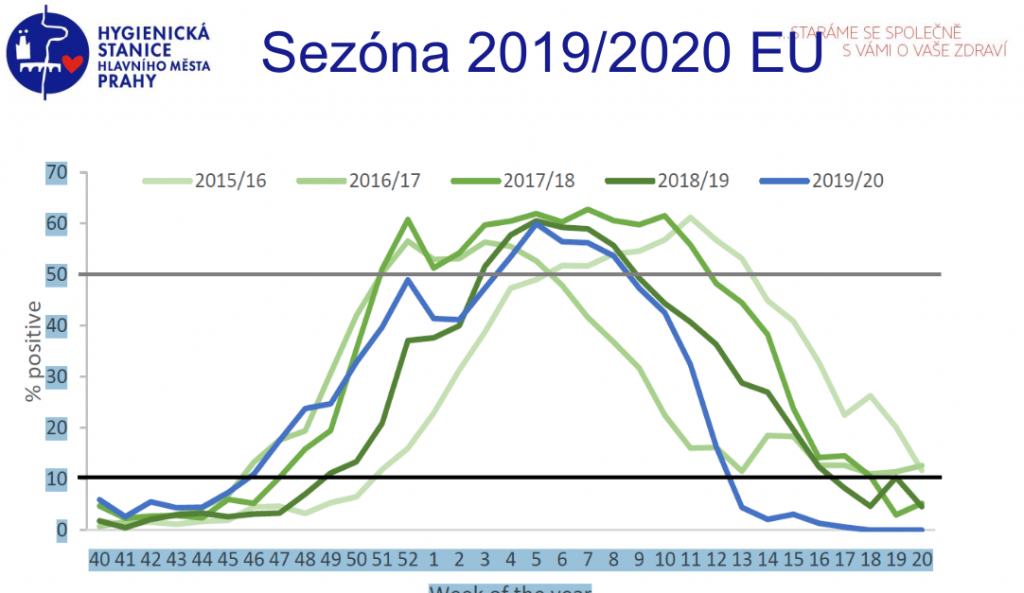
Když se ovšem vrátíme k poslední epidemii chřipky, i ta byla netypická. Trvala od čtvrtého do desátého týdne, kdy lékaře kvůli chřipkovým příznakům vyhledalo 1,15 milionu lidí, tedy 10,8 procenta populace (meziročně jde o standardní počty, které se pohybují mezi 800 až 1250 tisíci nemocných u lékaře). Intenzivní péči vyžadovalo 300 pacientů, u nichž byla chřipka laboratorně potvrzena, 61 lidí s chřipkou zemřelo (38 procent těchto případů a 23 procent zemřelých bylo mladších 65 let). Toto číslo je ovšem v horizontu pěti let zpátky nejnižší – epidemie totiž s příchodem března rázem ustala, a to nejen u nás, ale v celé Evropě.
„Je to ojedinělý úkaz. Jeden z výkladů, k němuž se přikláním, je ten, že se u nás začaly nosit roušky a docházelo k omezení cirkulace a přenosu virů na ostatní. Vypadá to tedy, že nošení roušek skutečně má smysl,“ podtrhává Zdeňka Jágrová.
U chřipky je ale ovšem na místě využít zejména specifickou ochranu, kterou u covid-19 nemáme, tedy očkování. Očkovat proti chřipce by se mělo od října do prosince, tedy kvůli prostoru na vytvoření protilátek s předstihem před začátkem epidemie, která obvykle začíná před Vánoci, zároveň ovšem ne příliš dlouho předem, aby nedošlo k vyvanutí protilátek. Letošní tetravakcína se přitom skládá z dvou nových kmenů chřipky A (typ H1N1 a H3N2), jednoho nového (Victoria) jednoho starého (Yamagata) kmenu chřipky B. Aktuální doporučení k očkování proti chřipce jsou k dispozici zde.
Očkování proti chřipce pochopitelně neochrání proti covid-19, ovšem vzhledem k tomu, že obě nemoci mají podobné příznaky, může usnadnit diferenciální diagnostiku. Zároveň podle Zdeňky Jágrové se očkovaní ochrání proti tomu, že pacient vyčerpaný bojem s chřipkou již nezvládne nákazu covid-19.
Lékaři doufají, že obavy z covidu zvednou zájem o očkování proti chřipce, které doposud provázela řada dezinformací. Na druhou stranu odborníci upozorňují, že chování lidí je někdy těžké předvídat. „Obávám se toho, co bylo v minulých sezónách, kdy přišla závažná chřipka. Další rok se chtělo očkovat mnohem víc lidí a nadcházející sezóna byla relativně klidná. A o rok později byl zájem o vakcínu mizerný. Jdeme tedy ode zdi ke zdi. Chybí u nás komplexní kampaně, jako mají v Nizozemí či Velké Británii, kde se o to více perou i pacientské organizace, městské instituce, zaměstnavatelé a mnozí další, kteří se u nás o téma nezajímají. Možností je spousta, ale všichni musí táhnout za jeden provaz – pak se s tím postupně dá něco udělat,“ dodává Jan Kynčl.
Michaela Koubová










