Rostoucí počet diabetiků v posledních letech logicky přináší i vyšší náklady pro systém zdravotního pojištění. Více pacientů však může léčbu postupně zlevňovat, jak dokazují probíhající revize cen některých antidiabetik ze strany Státního ústavu pro kontrolu léčiv a také statistiky zdravotních pojišťoven. Díky těmto úsporám tak na moderní, účinnou a bezpečnou léčbu dosáhne – nebo by mohlo dosáhnout – více pacientů. Tématem se zabýval Kulatý stůl Zdravotnického deníku.

Lidí s diagnózou diabetes mellitus rychle přibývá. Za posledních třicet let se počet cukrovkářů v ČR ztrojnásobil. V současné době jich je registrováno více než jeden milion a v příštích deseti letech přibude dalších 250.000 až 300.000. S prevalencí pak roste i mortalita. Jde o celoevropský problém, který se netýká jen Česka,. Podle dat Eurostatu z roku 2017 byla cukrovka největším „skokanem“ , který v žebříčku příčin úmrtí v Evropě vystoupal z 15. místa v roce 2000 na místo šesté v roce 2014. Tato diagnóza se „usadila“ hned za kardiovaskulárními onemocněními a plicními a kolorektálními nádory. Významně dokonce předstihla i karcinom prsu.
Nárůst pacientů za poslední roky potvrzují i čísla Všeobecné zdravotní pojišťovny (VZP). Podle náměstka ředitele VZP Davida Šmehlíka registrovala pojišťovna v roce 2018 477 tisíc klientů s cukrovkou, o rok později jich bylo o devět tisíc více a vloni již chorobou trpělo 490 tisíc osob. Postupně tak stoupají i náklady spojené s léčbou cukrovky. V roce 2018 na ni VZP vynaložila 3,14 miliardy, vloni již zrhuba 3,5 miliardy korun.
Stoupá preskripce moderních terapií
„Počet diabetiků roste a s tím i spotřeba léků,“ potvrzuje Jana Skoupá z České farmakoekonomické společnosti. Statistiky z posledních let jednoznačně ukazují na zvolna stoupající počet tzv. definovaných denních dávek. Skoupá však zároveň upozorňuje, že z hlediska podílu na českém trhu stagnuje nebo dokonce klesá spotřeba velkých lékových skupin jako jsou inzulínové preparáty (tvoří prakticky polovinu trhu) nebo gliptiny (inhibitory DPP4). Postupně naopak narůstají skupiny moderních léčiv jako jsou glifloziny (inhibitory SGLT2), glitazony nebo GLP-1 analoga, které jsou na českém trhu teprve několik let.
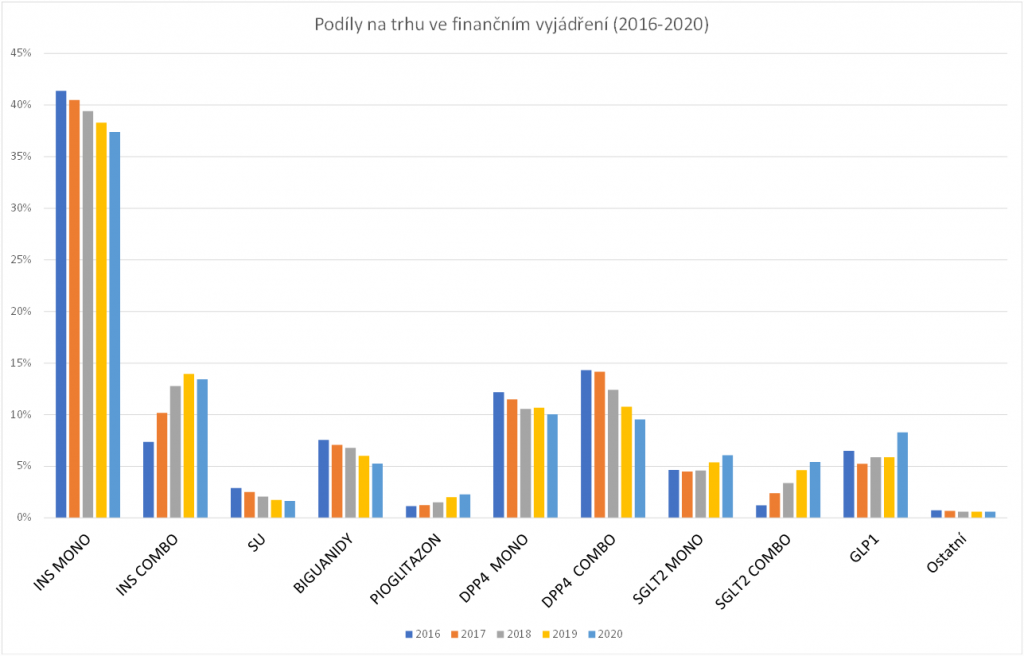
Preskripce perorálních antidiabetik v ČR se přitom nijak výrazně neliší od praxe v jiných evropských zemích, jak ukazuje například srovnání s medikací v Rakousku. „Z hlediska poměru využívání klasických a moderních terapií neléčíme vyloženě odlišně. Jediný rozdíl je v tom, že u nás zastupuje sulfonylmočovina asi jednu třetinu předepisovaných léků, v Rakousku je to kolem devíti procent,“ popisuje farmakoekonomka.
Revize přináší úspory

Důležitým nástrojem, jak se může zdravotní systém finančně vyrovnat s narůstající spotřebou léků, jsou hloubkové revize maximálních cen léčivých přípravků, které formou správních řízení provádí Státní ústav pro kontrolu léčiv (SÚKL). Pokud v rámci revize dojde ke snížení ceny, nárůst pacientů užívajících daný lék rozpočty zdravotních pojišťoven významněji nezatíží. A právě antidiabetika jsou dokladem toho, že to funguje.
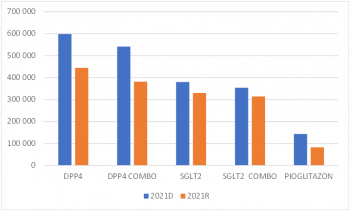
„Například při fixním ročním rozpočtu 400 milionů korun u odborné skupiny DPP4 MONO (gliptiny) je možné díky postupnému snižování ceny léčit o 34 tisíc pacientů za rok více než roce 2016. Tedy téměř dvojnásobek. V případě skupiny DPP4 COMBO je to dokonce o 86 procent pacientů více,“ vysvětlila Jana Skoupá.
Podobný vývoj pak očekává také u právě probíhající revize již zmíněných gliflozinů. Ty v roce 2016 v monoterapii užívalo 17 tisíc pacientů, v roce 2020 již 30 tisíc. „V případě, že právě probíhající revize sníží úhradu o zhruba 13 procent, jak se zatím zdá, zachová to i současný stav nákladů a k žádnému vyššímu zatížení rozpočtu nedojde,“ dodává Skoupá. Podobný vývoj, tedy stabilizaci nákladů, lze předpokládat u gliflozinů v kombinované terapii, kde mezi lety 2016 a 2020 stoupl počet léčených pacientů z 8 tisíc na 50 tisíc pacientů, ale revize ještě neproběhla.
Mohlo by vás zajímat

SÚKL v současné době provádí také hloubkovou revizi pioglitazonu, který je stejně jako glifloziny určený k léčbě cukrovky 2. typu. Mezi lety 2016 a 2020 stoupl počet pacientů užívajících tento lék o čtyři tisíce, přitom probíhající revize by mohla snížit cenu až o 45 procent. „I při započteném nárůstu pacientů je tak předpokládaná úspora 42 milionů korun,“ počítá Skoupá.
Poslední či právě probíhající revize tak podle ní mohou přinést systému úspory u antidiabetik pro perorální léčbu až ve výši půl miliardy korun. „A to mluvíme o cenách výrobce, v konečných cenách to bude ještě více. Díky cenové erozi je tak růst nákladů na léčbu finančně udržitelný,“ dodává farmakoekonomka na závěr.
Ušetřené peníze se vrací do moderní léčby
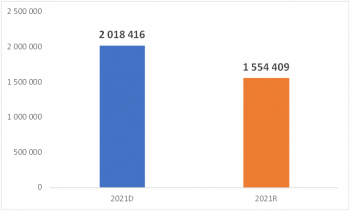
Díky úsporám se tak více pacientů může dostat k moderní a účinné léčbě, která je o něco dražší než základní medikace. David Šmehlík to ostatně obratem opět dokládá statistikami. V roce 2018 byla 26 tisícům klientům VZP předepsána moderní antidiabetika jako gliptiny a glifloziny za 305 milionů korun. O rok později to bylo již 33 tisíc pacientů s uvedenou léčbou za 395 milionů korun. V loňském roce se počet pacientů léčených těmito antidiabetiky zvýšil na 40 tisíc, léčba stála 479 milionů korun.
„Je vidět, že ušetřené peníze se vrací zpět do léčby,“ dodal k tomu Šmehlík, který však spíše než o „cenové erozi“ mluví o „evolučním vývoji“. „Tím že dochází ke snižování cen, rozšiřují se podmínky úhrady a léky se dostávají do první linie k praktikům a většímu počtu pacientů. A to je to, co všichni chceme,“ konstatuje náměstek.
Se Šmehlíkem souhlasí i jeho kolegyně Renáta Knorová, předsedkyně zdravotní sekce Svazu zdravotních pojišťoven a ředitelka zdravotního úseku České průmyslové zdravotní pojišťovny. „Je však iluzorní si myslet, že tyto úspory máme rozdělené do zásuvek – zvlášť pro diabetology, zvlášť pro onkology apod. Peníze dáváme tam, kde jsou potřeba,“ upozornila.
Nejlevnější je včasný zásah

V diskusi, jak docílit toho, aby se moderní léčba dostala více pacientům a rozpočty zdravotních pojišťoven to zároveň ustály, nelze pominout jednu základní skutečnost. Nejlevnější je vždy včasný zásah. „Čím dříve a lépe kompenzovaný diabetik s minimem nežádoucích účinků, tím stojí zdravotní systém méně peněz,“ říká k tomu Skoupá.
Právě otázka včasného předepisování vhodných moderních terapií je v české diabetologii velmi aktuální téma, kterému jsme ve Zdravotnickém deníku věnovali i jeden z našich předchozích Kulatých stolů. Většina současných nákladů na léčbu diabetu jde totiž především na řešení pozdních komplikací, což je logicky nákladnější. Navíc moderní léky již nelze podle odborníků nazírat jen z hlediska hladiny glykovaného hemoglobinu, která je nyní hlavním indikačním parametrem.

„V současnosti již máme jasná data, že například glifloziny mají značnou kardiovaskulární protektivitu. Díky současným indikačním omezením je však nemůžeme nasadit včas,“ vysvětluje Vědecký sekretář České diabetologické společnosti Martin Prázný. V současném Česku tak není podle Prázného možné léčit pacienty moderně a v souladu s doporučeními odborných společností. Na druhou stranu připouští, že některé lékové kombinace jsou pro plátce dražší. „Měli bychom proto společně vydefinovat nejzranitelnější skupiny pacientů, kteří budou z takové léčby nejvíce profitovat, a tam to umožnit,“ konstatuje.
Podle předsedy České obezitologické společnosti Martina Haluzíka by to měli být především pacienti s anamnézou kardiovaskulárních onemocnění. „U nich bych pak nastavil pravidla úhrady trochu jinak než u ostatních diabetiků,“ navrhuje. Podle něj se tím otevírá velký prostor pro diskusi mezi odborníky, plátci a regulátory. Ti by se měli shodnout na úhradě takové léčby, která bude v souladu s odbornými doporučeními a zároveň ekonomicky udržitelná.
Helena Sedláčková
Kulatý stůl se uskutečnil za laskavé podpory Asociace inovativního farmaceutického průmyslu.