Ministerstvo zdravotnictví i zdravotní pojišťovny disponují velkým množstvím produkčních a úhradových dat, která je možné efektivně využívat při řízení systému zdravotnictví jako takového – při hodnocení jeho výkonu, dopadů reforem či přezkumu efektivity výdajů. V Česku se tak zatím neděje, ale to by se brzy mohlo změnit. Podle zahraničních vzorů vzniká i u nás první systém měření výkonnosti českého zdravotnictví. O tom, jaké možnosti přináší velká zdravotnická data, hovořil na summitu Zdravotnického deníku k technologiím a inovacím ve zdravotnictví ředitel odboru regulace cen a úhrad ministerstva zdravotnictví Tomáš Troch.
V Česku vzniká první systém pro pravidelné komplexní sledování výkonnosti českého zdravotnictví. „Zatím spíše tak nějak tušíme, co funguje a co nikoli, ale nemáme pro to data, ani indikátory. Nedokážeme porovnávat, neumíme kvantifikovat dopady reforem,“ vysvětlil na summitu ředitel odboru regulace cen a úhrad ministerstva zdravotnictví Tomáš Troch.
Ve spolupráci s Organizací pro hospodářskou spolupráci a rozvoj (OECD), Evropskou komisí a dalšími asi padesáti českými aktéry, včetně zdravotních pojišťoven, Ústavu zdravotnických informací a statistiky (ÚZIS) a poskytovatelů, běží již od loňského roku na ministerstvu zdravotnictví projekt, na jehož konci by měl vzniknout plnohodnotný systém pro hodnocení výkonnosti českého zdravotnictví (Health System Performance Asessment – HSPA) tak, jak jej známe ze zahraničí.
„Zatím probíhají technické diskuze, workshopy. Zjišťujeme, jaká data jsou k dispozici, jak je možné je propojit, jaké indikátory bychom tam měli mít. První výstupy by se mohly objevit již v příštím roce,“ popisuje Troch. Nicméně důležitější než konkrétní datum je podle něj nastavení udržitelnosti hodnocení. „Klíčové je, aby se opakovalo i v následujících letech a my získali zpětnou vazbu, jak se systém vyvíjí,“ dodává ředitel.
Jasná zpráva o kondici
Česká legislativa obecně počítá s tím, že data pojišťoven o čerpání a úhradách zdravotní péče či ta shromažďovaná v národních registrech lze sekundárně využívat například k vyhodnocení a modelaci úhradových mechanismů, přerozdělování pojistného, sledování místní a časové dostupnosti nebo k různým ad-hoc analýzám pro sledování efektivity hrazených služeb (podrobněji jsme o sekundárním využití dat v českém zdravotnictví psali zde). Podle Trocha je to však stále málo.
„V zahraničí se tato data běžně používají právě pro vyhodnocení výkonnosti systému, a to na základě pravidelně sledovaných indikátorů,“ vysvětluje. To umožňuje identifikovat slabé a silné stránky systému, kvantifikovat dopady reforem, vyhodnocovat úroveň rovnost v přístupu k péči nebo třeba odolnost vůči krizím – jako například v případě pandemie covidu-19 nebo náhlého přílivu uprchlíků z Ukrajiny.
Mohlo by vás zajímat
Z hlediska veřejnosti pak systém nabízí jasnou a přehlednou zprávu o své kondici, z hlediska mezinárodního umožňuje provádět relevantní přeshraniční srovnání.
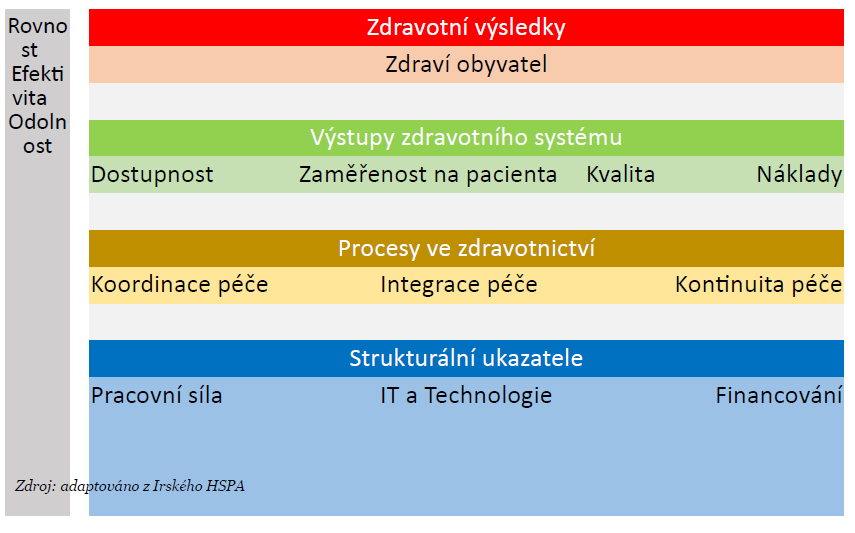
V České republice zatím nic takového neexistuje, k dispozici jsou pouze pravidelné profily českého zdravotnictví, které zpracovává OECD a Evropská komise. Změnit by to měl až zmíněný projekt.

Ministerstvo počítá s tím, že výsledná zpráva o českém HSPA bude mít část jak veřejnou, tak i neveřejnou, detailnější a podrobnější, pro regulátora a zdravotní pojišťovny. „Slibujeme si od toho nejen větší edukaci veřejnosti, ale i zvýšení úrovně diskuze o zdravotnictví a také plánování a hodnocení reforem,“ dodává k tomu Troch.
Vědět, co bude za deset, patnáct let
Kromě HSPA by velké množství dat shromažďované zdravotními pojišťovnami či v národních registrech šlo podle Trocha využívat také k modelaci budoucího čerpání a poptávky po zdravotní péči, personálu či lécích. To je totiž ve světle očekávaných demografických či technologických změn stále potřebnější. „V současné době se tyto otázky neřeší nebo jsou modelovány na makro úrovni,“ upozorňuje ředitel.

Možnosti využití rozsáhlých datových sad na vysoké úrovni detailu (až na jednotlivé výkony či předepsané léky) a v dlouhých časových řadách jsou podle něj nepřeberné. Žádné komplikované analýzy predikující vývoj za deset či patnáct let však zatím u nás nevznikají. Značnou překážkou je chybějící expertní či obecně personální zázemí, ať jde o zdravotní pojišťovny či ÚZIS. „Problém není ani tak v datech, jako v lidech,“ zdůrazňuje Troch.
Pokud však takové modely nevznikají, může docházet k náhle se objevujícím „překvapením“, nákladně řešeným problémům, které přitom bylo možné předvídat. Velkou pomoc nabízí v této souvislosti umělá inteligence a nástroje strojového učení. Jde o vytrénované modely založené na umělých neuronových sítích, které dokáží vymodelovat skryté provazby v čerpání péče nebo průchod různě specifikovaných pacientů systémem na mnoho let dopředu. Mohou ukázat, jaký dopad může v budoucnu mít rozšíření nebo naopak redukce zdravotních služeb na čerpání péče, celkové náklady nebo i jednotlivé pacienty.

„Využívání umělé inteligence na velkých datech má značný potenciál. Pokud chceme být konkurenceschopní na velkém globálním trhu, musíme se ji také naučit využívat,“ konstatuje Troch. Jedno takové předpřipravené řešení nabízí svých členům i OECD. Model SPHeP-NCDs (Strategic public health planning for non-communicable diseases model – Model pro strategické plánování chronických nemocí z hlediska veřejného zdraví) by podle Trocha mohly zdravotní pojišťovny či ÚZIS potenciálně využívat.
Jak odstranit jeden český nešvar
Velká zdravotnická data by šlo podle Trocha využít také k tzv. hloubkovému přezkumu zdravotních výdajů. Ten by mohl odstranit český „nešvar“, kdy se každý rok řeší procentuální růst úhrad pro příští rok, ale už nikoli absolutní výše nákladů v jednotlivých segmentech (tj. co se skutečně spotřebovalo) a jejich přiměřenost či vazba na zdravotní výsledky.
„Hloubkový přezkum by mohl tuto krátkozrakost v modelování výdajů odstranit. Identifikuje oblasti s nízkou či naopak vysokou přidanou hodnotou a umožní se zamyslet, zda tomu současné priority ve výdajích odpovídají,“ popisuje Troch.
V současné době se o takový hloubkový přezkum výdajů ze státního rozpočtu snaží ministerstvo financí v rámci pilotního projektu ve spolupráci s OECD a Evropskou komisí. „Tam hraje zdravotnictví zatím malou roli. Ale ta stoupá s tím, jak rostou platby za státního pojištěnce,“ uzavírá ředitel Troch.
Helena Sedláčková
Foto: Radek Čepelák
Summit Technologie a inovace ve zdravotnictví se uskutečnil za laskavé podpory hlavního odborného partnera Medtronic, generálních partnerů Roche, Novartis a Leo Pharma, partnerů OKsystem, CCA Group a Sprinx a marketingového partnera Zentiva.