Vhodné využití dat pomáhá pacientům rozhodnout se, kde podstoupit léčbu, i lékařům, třeba při nákupech drahých technologií. A k analýzám komplexních témat skvěle slouží administrativní data plátců, jejich využití pomáhá při zhodnocení a optimalizaci nákladů, ale třeba i při mapování historie pacientovy léčby. To řekl na summitu Zdravotnického deníku Ekonomika zdravotnictví Aleš Tichopád, vedoucí Czech HTA oddělení Fakulty biomedicínského inženýrství ČVUT. Situace se zdravotnickými daty je podle něj dnes poněkud nepřehledná, věří ale tomu, že čím více budeme data správně využívat, tím více se budou kultivovat a standardizovat.
„Snažíme se vytvářet synergie mezi technologickými a výpočetně orientovanými odborníky tak, aby se lékaři mohli opřít o hodně velká data. Od roku 2021 také spolupracujeme s Kanceláří zdravotního pojištění, díky čemuž se dostáváme k zajímavým informačním zdrojům, pomocí nichž lze řešit spoustu ožehavých otázek například s odbornými společnostmi. Pokud bychom data neměli, mohli bychom o těchto otázkách maximálně spekulovat,“ představil Aleš Tichopád Czech HTA oddělení Fakulty biomedicínského inženýrství ČVUT, kde pracuje jako vedoucí. A doplnil, že se v jeho oddělení věnují i tématům jako dostupnost léčby, doporučené postupy, centrová léčba, adherence, compliance nebo terapeutický vztah lékaře a pacienta. „Neopouštíme ani tradiční farmakoekonomiku zaměřenou na léky a zdravotnické prostředky, oblast ve které jsme historicky silní,“ vysvětlil Tichopád.

V poslední době se Czech HTA oddělení hodně věnuje měření indikátorů poskytované péče. „To je oblast, která má vést k optimalizaci a hlavně určité liberalizaci informací o tom, kde by se člověk měl jako pacient ideálně léčit,“ vysvětluje Tichopád. Měření indikátorů poskytované péče ale nepomáhá jen pacientům. Odborným společnostem a lékařům umožňuje kvalifikovaně se rozhodovat u nákupů drahých technologií, jako je třeba radioterapie.
Klíčová administrativní data plátců
Důležitým aktivem, které výrazně pomáhá provádět analýzy komplexních témat, jsou podle Aleše Tichopáda administrativní data plátců. „Naší výhodou je, že naši kolegové z Kanceláře zdravotního pojištění znají celou hloubku příběhu administrativních dat s jejich výhodami i nedostatky,“ řekl Tichopád. K jakým analýzám tedy zmíněná data slouží? Asi nejzákladnější je zhodnocení přímých nákladů, tedy například nákladů na vykázané výkony nebo recepty. „Četnostní analýzou ale umíme vyhodnotit i nemovité čerpání zdrojů – podívat se, jak často pacient chodí na návštěvy, jestli je diagnostikován nebo jak putuje systémem,“ vysvětlil Tichopád.

Krom toho ale administrativní data plátců umožňují i práci s vědečtějšími tématy, například studium vlivů terapeutických faktorů (historie léčby, léčebné trajektorie, compliance, adherence). „Dokážeme dělat i studie, které sledují nepřímou účinnost, tedy třeba to, zda a jak pacient reagoval nebo jak dlouho byl hospitalizován,“ uvedl vedoucí Czech HTA oddělení.
Využití u mozkových příhod i hledání léčby covidu
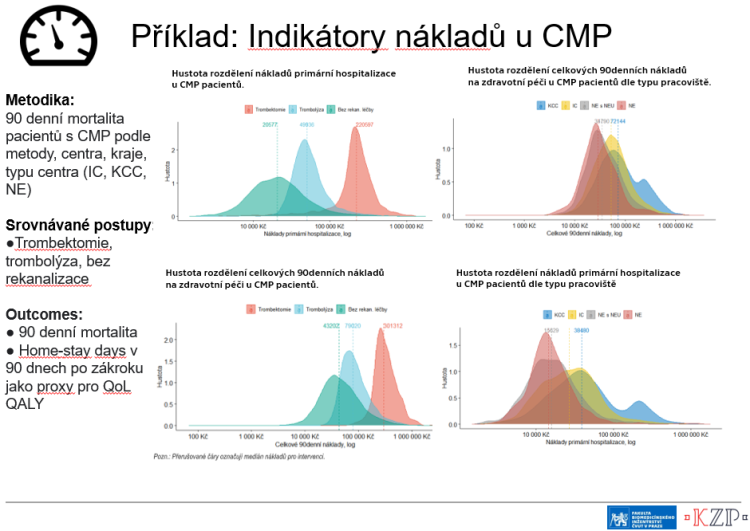
Mezi projekty, které tým Czech HTA oddělení dokončil, patří například indikátory u cévních mozkových příhod. Výsledky léčby i náklady se velmi dramaticky lišily podle typu nemocnic a center, ve kterých se pacienti léčili. „Akutní náklady na primární péči se lišily značně, protože různé použité metody mají zcela jiné ohodnocení. Nicméně když se podíváme na celkové devadesátidenní náklady po prodělané mozkové příhodě, tak se začínají potkávat. Vlastně to dokazuje, že náklady nelze hodnotit izolovaně, je potřeba hodnotit je v kontextu dlouhodobějších outcomes,“ upozornil Tichopád. Jeho tým dokázal z outcomes vypočítat i QALY (Quality Adjusted Life Year, tedy rok získaného života ve standardní kvalitě – pozn. red.), tedy to, kolik je pacientovi „vygenerováno“ kvalitního života tím, že přežije. Pomohlo k tomu i použití parametru home-stay days, tedy součet času, který pacienti strávili doma, mimo nemocniční zařízení. „To je poměrně inovativní metoda s potenciálem rozvinutí i do jiných oblastí, kde dochází k postižení pacienta po delší dobu,“ vysvětlil Tichopád. Administrativní data užil Tichopádův tým například i u adherence v léčbě pacientů s dislipidemií, což bylo zadání Společnosti pro aterosklerózu.
Czech HTA oddělení ale také sledovalo různé látky, například kortikoidy, v době, kdy bylo v samých začátcích hledání léčby covidu. Cílem tehdy bylo zjistit, zda podávání některých léčiv může zabránit nežádoucímu rozvoji onemocnění, které vede k hospitalizaci. „U mnoha přípravků, které měly u covidu potenciálně snížit pravděpodobnost hospitalizace, jsme zjistili, že jejich efekt byl zcela opačný. Že léčba možnost hospitalizace naopak zvyšuje. Což nás hodně překvapilo. A v tom asi spočívá největší riziko administrativních dat – záleží totiž, jak je srovnáváte,“ řekl Tichopád. Pravděpodobným důvodem takových výsledků podle něj bylo, že neléčení pacienti dostávali léčiva až v době, kdy u nich už nemoc plně propukla, a hrozba hospitalizace u nich tedy byla násobně vyšší.
Výzvou je dostatečná pseudonymizace dat
Situace v oblasti zdravotnických dat dnes není podle Tichopáda přehledná ani ideální. „Dnes se nacházíme v situaci, kdy je politika poskytování dat poměrně nejasná. Není úplně jasno v tom, kdo má data poskytovat komu, kdy, k jakému účelu a za kolik. Snad to změní směrnice EHDS (Evropský prostor pro zdravotní data, koncept usilující o vytvoření jednotného datového prostředí Evropské unie – pozn. red.), která by měla ustanovit autority, které budou potřebná data na základě jasně definovaných požadavků poskytovat,“ uvedl Tichopád.

A zdůraznil, že velkou výzvou zůstává zajištění dostatečné míry pseudonymizace dat, tedy statistického procesu realizovaného pomocí vyhodnocení rizika rozkrytí identity. „Při použití pseudonymizace jsme schopni nějakým způsobem navrátit informaci o konkrétní osobě, ale cesta k tomu je tak náročná, že nepředpokládáme, že se o to někdo nepovolaný pokusí. Jiné je to u anonymizace, při jejím užití je proces skrytí identity nevratný,“ vysvětlil Tichopád rozdíl mezi často zaměňovanými termíny. V Czech HTA oddělení se pseudonymizaci intenzivně věnují.
Jako velkou výzvu vnímají i technickou dostupnost dat a to, aby nebylo obtížné o ně žádat opakovaně. „Pokud pracujete s daty do hloubky, stále znova se k nim vracíte, dlouho to trvá, neustále interagujete s databází a žádáte o nová data, než se vůbec podaří zjistit, že forma těch dat uspokojí požadavek na testování hypotézy,“ vysvětlil Tichopád.
Mohlo by vás zajímat
Data se vždy dají ohnout
Podle něj administrativní data plátců v rukou Kanceláře zdravotního pojištění a Fakulty biomedicínského inženýrství ČVUT již dnes slouží k optimalizaci medicínského outcome a vedou k optimalizaci nákladů. „A to právě proto, že vznikají indikátory kvality, které doplňujeme o indikátory nákladovosti,“ řekl Tichopád. Upozornil i na to, že se data musí časem kultivovat po stránce spolehlivosti a konzistence. „Data nejsou plně uspokojivá ve formě, v jaké dnes existují. Jsou v nich chyby nejrůznějšího druhu, technické nedostatky. Věřím ale tomu, že čím více budeme data správně využívat, tím více se budou kultivovat a standardizovat,“ uvedl Tichopád.

Klíčovým faktorem je podle něj i to, aby týmy pracující s daty průběžně rozvíjeli svou expertízu, potkávali se a vyměňovali si zkušenosti. „Mám určité pochopení pro pojišťovny, že nechtějí paušálně vydávat data jen tak někomu, kdo si o ně řekne s tím, že udělá určitou analýzu. Data se vždycky dají nějak ohnout, takže je třeba ohnete tak, že vám vyjde, že vakcinace nefunguje. Aby dnes bylo možné vytvořit analýzu a potvrdit hypotézu, musíte mít určitou kvalifikaci, abyste věděl, co může nastat špatným porozuměním datům, případně jejich zneužitím. Jde o zdraví a životy,“ uzavřel Tichopád.
Jakub Němec
Foto: Radek Čepelák
Poděkování za podporu konference patří hlavním odborným partnerům – společnostem Roche a ORCZ a generálním partnerům Takeda, MSD, Novartis, Zentiva, Alk, Satum, ČPP a Kooperativa.










