Cévní mozkové příhody (CMP) představují třetí nejčastější příčinu úmrtí v ČR. Mortalitu přitom zásadně snižuje dodržování doporučených postupů. I proto se jedná o jednu z oblastí, kde vznikly první ukazatele, jež dokáží reálně změřit a porovnat výsledky a kvalitu péče poskytované pacientům s CMP. A jejich využití v praxi již přináší první výsledky. Na konci listopadu se na ministerstvu zdravotnictví sešla Komise pro cerebrovaskulární péči, aby vůbec poprvé porovnala a vyhodnotila přehledy plnění stanovených indikátorů specializovanými centry. „Nyní čekáme na jejich reakci na naše hodnocení a budeme diskutovat o případných opatřeních k nápravě. K některým však centra přistupují již teď,“ sdělil Zdravotnickému deníku Aleš Tomek, předseda Cerebrovaskulární sekce České neurologické společnosti ČLS JEP a jeden z členů Komise.
Sadu ukazatelů kvality péče o pacienty s cévní mozkovou příhodou popsal nedávno podrobněji na jednom z kulatých stolů Zdravotnického deníku ředitel Kanceláře zdravotního pojištění (KZP) Ladislav Švec. Právě KZP totiž v roce 2019 pověřily zdravotní pojišťovny, po domluvě s ministerstvem zdravotnictví, měřením kvality zdravotních služeb. Význam tohoto úkolu podtrhla také současná vláda tím, že se k němu přihlásila ve svém programovém prohlášení.
Právě ukazatele z oblasti neurologie byly jedny z prvních, na nichž začala KZP ve spolupráci s odborníky pracovat, a jejichž zavedení do praxe se také dostalo nejdále. Vloni na konci listopadu se na ministerstvu zdravotnictví sešla Komise pro cerebrovaskulární péči, aby vůbec poprvé porovnala a vyhodnotila plnění dvou desítek povinně sledovaných ukazatelů kvality péče poskytnuté ve všech českých a moravských specializovaných centrech.
„Jednání Komise bylo velmi konstruktivní. Centrům jsme odeslali naše vyhodnocení a nyní čekáme na jejich reakci a v případech, kde nedosáhly referenčních hodnot, na návrhy nápravných opatření,“ sdělil Zdravotnickému deníku jeden ze spolutvůrců indikátorů, předseda Cerebrovaskulární sekce České neurologické společnosti ČLS JEP a člen Komise Aleš Tomek z Neurologické kliniky 2. lékařské fakulty UK a Fakultní nemocnice v Motole.
„Jsem velmi rád, že se od dojmů posouváme k řízení zdravotní péče na základě dat a evidence-based přístupu,“ říká k tomu náměstek ministra zdravotnictví a předseda resortní Pracovní skupiny pro měření a srovnávání kvality zdravotních služeb Josef Pavlovic. „Tento systém měření center považuji za přelomový a rád bych, aby se stal standardem ve spolupráci s odbornými společnostmi a poskytovateli péče i pro další indikátory a typy center,“ dodává.
Mohlo by vás zajímat
Zpětná vazba vede ke zlepšení
Cévní mozkové příhody (CMP) představují v současnosti třetí nejčastější příčinu úmrtí v ČR. Dodržování doporučených postupů přitom morbiditu i mortalitu zásadně snižuje – maximální počet pacientů by například měl být léčen intravenózní trombolýzou anebo trombektomií (mechanickou rekanalizací), protože jim dávají největší šanci na návrat do běžného života. Adekvátní léčba je však zároveň logisticky poměrně náročná. „Mrtvici nelze řešit chaoticky a náhodně. V zemích, kde se tak děje, jako například Španělsko, Gruzie či Indie, se mortalita na CMP pohybuje mezi třiceti a padesáti procenty. V ČR je třicetidenní mortalita po CMP za rok 2021 12,7 procenta,“ vysvětluje Aleš Tomek.
Proto je podle něj klíčové péči o pacienty s CMP směřovat do specializovaných center, a zároveň sledovat, jak se jim daří. „Zpětná vazba prokazatelně vede ke zlepšením. Data například jednoznačně prokazují souvislost mezi reportováním času od přijetí pacienta k léčbě a zkrácením délky tohoto času,“ konstatuje.
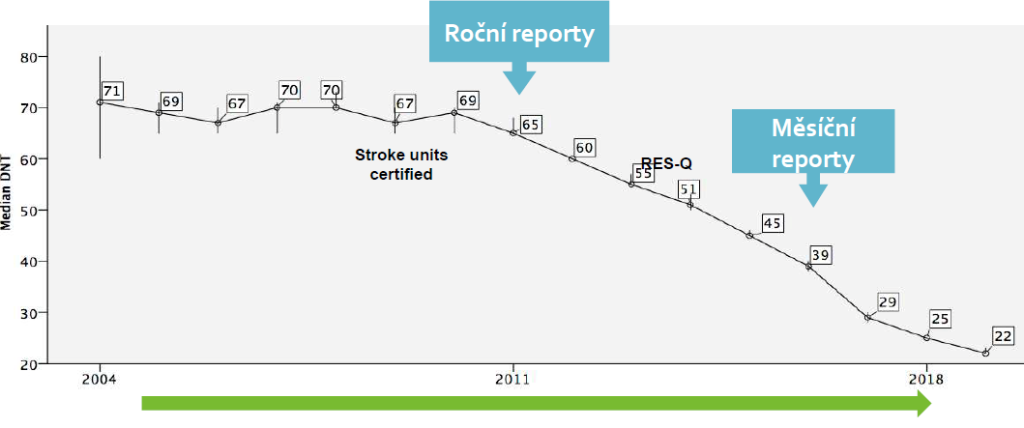
Když se v Česku se sledováním ukazatelů kvality péče o pacienty s CMP začalo, vyšlo například najevo, že někteří z nich končí v nemocnicích bez neurologického oddělení. To bylo překvapením i pro odborníky. Také se ukázaly výrazné rozdíly ve výsledcích mezi pracovišti stejného typu. I proto došlo v srpnu 2021 prostřednictvím Věstníku ministerstva zdravotnictví k úpravě metodiky v tom smyslu, že pacienti s CMP musí být vždy bezpodmínečně předáni do nemocnic s neurologiemi.
A ve stejném Věstníku také ministerstvo zdravotnictví uložilo všem 47 zdravotnickým zařízením se statutem vysoce specializovaného centra pro pacienty s iktem (IC) nebo vysoce specializovaného centra cerebrovaskulární péče (KCC) povinnost sledovat v pravidelných ročních intervalech celkem 24 indikátorů výkonnosti a kvality poskytované zdravotní péče.
Jde o kombinaci jedenácti neurologických, čtyř intervenčně radiologických, pěti rehabilitačních a čtyř neurochirurgických ukazatelů, které hodnotí nastavení procesů (například čas od vstupu pacienta do centra do zahájení trombolýzy, zahájení sekundární prevence po prodělané CMP) a výsledky poskytnuté péče (například mortalita za určitý počet dní, počet dní strávených doma za prvních 90 dní po přijetí, úspěšnost mechanické rekanalizace mozkových tepen).
Podle Věstníku si mají každý rok nejpozději do konce září primáři všech KCC a IC stáhnout z Portálu ukazatelů kvality KZP ve formátu pdf přehled výsledků měření těchto indikátorů a odeslat je na ministerstvo zdravotnictví, resp. zmíněné Komisi, k porovnání a vyhodnocení. Poprvé se tak stalo vloni.
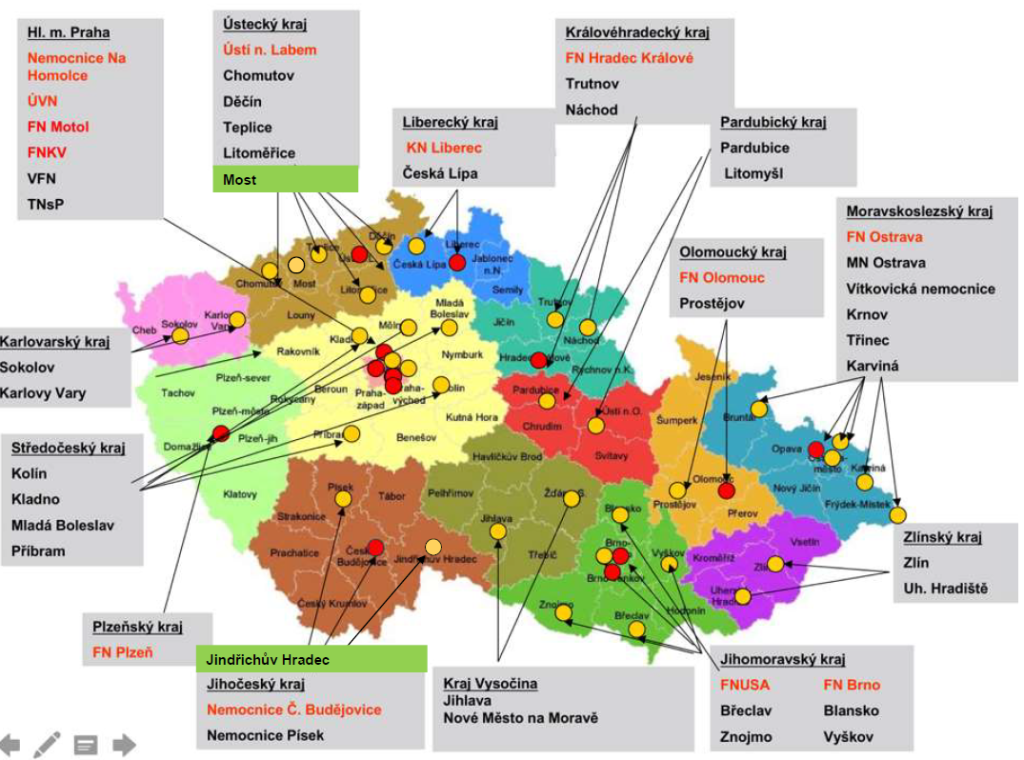
„Poskytovatelé v přehledu vidí své výsledky v porovnání s ostatními, ovšem v anonymizované podobě. Jde o tzv. semi-open přístup k datům, který v této chvíli považuji za přátelský a správný,“ vysvětluje Marian Rybář, místopředseda Pracovní skupiny ministerstva zdravotnictví pro měření a srovnávání kvality zdravotních služeb, který se na tvorbě indikátorů jako statistik rovněž podílel. Na plně otevřený přístup zatím podle něj české prostředí není připravené a hrozilo by riziko, že by poskytovatelé měli tendence data uměle upravovat. „Úplně všechno vidí v současné chvíli pouze ministerstvo zdravotnictví a zdravotní pojišťovny. Zřizovatelé pak vidí všechna svá zařízení, jednotliví poskytovatelé sami sebe ve srovnání s ostatními. Veřejnost pak vše anonymizovaně,“ doplňuje.
Porovnávání má podle něj také svá pravidla. Klíčové je například to, aby se srovnávala zařízení stejné úrovně. „Nelze vedle sebe stavět fakultní zařízení a malou okresní nemocnici,“ zdůrazňuje Rybář. A při měření mortality se nepoužívá reálná, ale tzv. standardizovaná mortalita, která se počítá podle pokročilých statistických modelů. „Laicky řečeno – kdo má lepší pacienty, tak se mu výsledky zhorší, kdo má horší pacienty, tak se mu výsledky zlepší. Jen tak je pak možné nemocnice porovnávat,“ konstatuje.
Mezery menší i větší
Komise pro cerebrovaskulární péči se skládá ze zástupců rezortu, pěti odborných společností (Česká neurologická společnost, Česká neurochirurgická společnost, Společnost rehabilitace a fyzikální medicíny a Společnost urgentní medicíny), zdravotních pojišťoven (jeden zástupce za VZP ČR a jeden za Svaz zdravotních pojišťoven ČR), KZP a jednoho zástupce za Asociaci krajů. Jejím úkolem je se každoročně na podzim sejít a přehledy zaslané primáři center vyhodnotit. Před tím však ještě stanoví u každého indikátoru referenční hodnotu, které by měla zařízení dosáhnout, a také dvě úrovně neplnění. Podle toho pak zaslané reporty posuzuje, výsledky svého hodnocení sepíše a odešle poskytovatelům zpět.
Každá odborná společnost má na starosti „svoji“ skupinu indikátorů, vysvětluje Tomek. „Ještě před letošním jednáním Komise dne 28. listopadu každá společnost tyto „své“ indikátory projednala a stanovila jejich referenční hodnotu. Takže na samotném jednání Komise pak již jejich zástupci předložili své návrhy jménem celé odborné společnosti.“
Při stanovení oné referenční hodnoty odborníci zvažovali, jaká by měla být ideální hodnota plnění a jaká je realita českého zdravotnictví. „Tu ideální hodnotu totiž splňuje jen několik center,“ pokračuje Tomek. Odborníci proto nakonec pro tento rok stanovili hodnoty nižší, než ty ideální, s předpokladem, že postupně by se měly zvyšovat až na onu hodnotu cílovou.
Podle Tomka prakticky žádné centrum nesplnilo požadované hodnoty u všech indikátorů. „Někdo měl mezery menší, někdo větší,“ konstatoval s tím, že Komise věnovala pozornost především klíčovým ukazatelům, jako je například podíl pacientů, kterým byla provedena mechanická rekanalizace a jaké je přežití těchto pacientů.
Zajímavé bylo podle něj srovnání krátkodobé a dlouhodobé mortality. „Jsou centra, která mají vynikající akutní léčbu, ale vysokou mortalitu mezi pátým a třicátým dnem. A v devadesátidenní mortalitě se pak některá centra liší radikálně. To již ale není dáno ani tolik centrem jako úrovní následné péče. Vede to však k tomu, že se centra začínají mnohem více zajímat o to, jak ta následná péče vypadá a kam své pacienty posílají,“ vysvětluje neurolog.
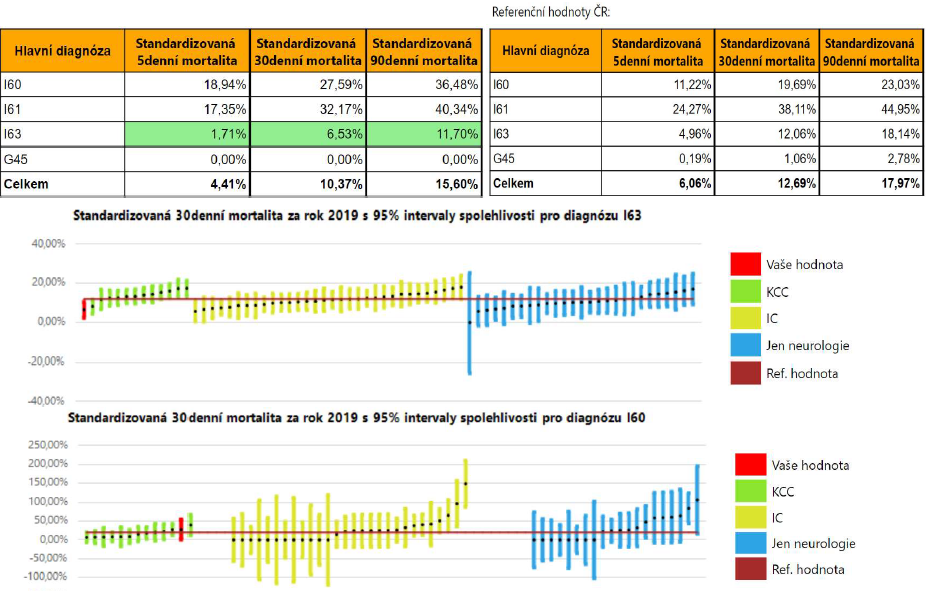
Porovnání časů od přijetí pacienta k potřebné léčbě zase ukázalo, že někteří poskytovatelé jsou pomalí. „A víme již, že na základě toho někteří zvažují změny v organizaci svého urgentního příjmu,“ popisuje Tomek další pozitivní dopady měření.
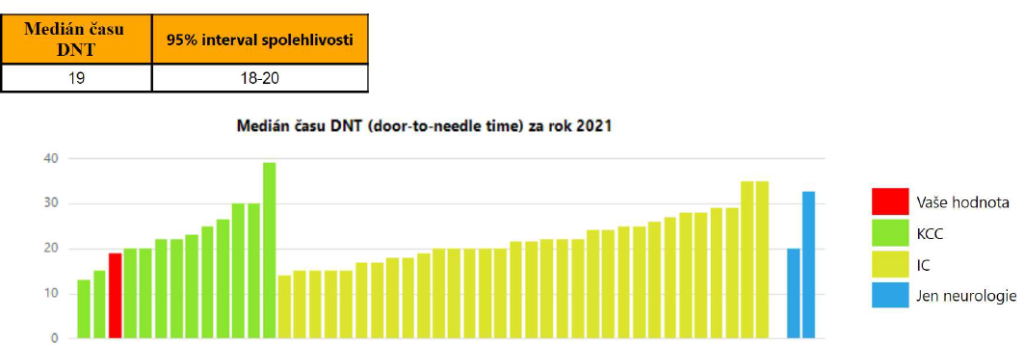
Nicméně největší vliv na to, proč některá centra vykazují horší výsledky, má podle Tomka stav personálu. „Mají například málo sester, a nemohou tak udržovat v provozu všechna deklarovaná lůžka. Jedou třeba jen na padesát procent,“ vysvětluje Tomek. To je podle něj dáno i tím, že neurologická oddělení patří z hlediska péče o pacienty mezi ta nejnáročnější. „Prakticky všichni pacienti jsou imobilní,“ dodává.
V případě, že poskytovatel stanovenou referenční hodnotu indikátoru plní, vydává Komise osvědčení o správném plnění. Pokud nikoli, je centrum povinno provést vlastní analýzu příčin a navrhnout Komisi nápravné kroky.
„V současné chvíli Komise čeká na vyjádření center k hodnocení, které od nás obdrželi,“ připomíná Tomek. „Měla by nám vysvětlit, proč ten který indikátor nesplnila, případně ukázat, kde jsme se spletli my, pokud jsme se spletli. A měla by navrhnout opatření, jak to dělat lépe. Komise se pak zase sejde, pravděpodobně někdy během února, a tyto výstupy posoudí. Poté se oficiálně vyjádří, zda je to takto v pořádku a další vyhodnocení proběhne během následujícího ročního sběru dat. Nebo zda je to nedostatečné, a pak Komise zváží, co dál.“ V případě závažného neplnění má Komise možnost posoudit situaci přímo na místě. „Pokud se tak děje opakovaně, může dokonce zvážit i odebrání akreditace. O to ale nikdo z nás nestojí, naším cílem je centra zlepšovat, nikoli rušit,“ dodává Tomek.
Všechno vyúčtovat nelze
Zdrojem dat pro měření výkonnosti a kvality péče je hospitalizační péče vykázaná poskytovateli zdravotním pojišťovnám a dále údaje z RES-Q, původně české databáze informací o péči o pacienty s CMP, která se nyní využívá i v řadě jiných zemích světa. „Tato databáze ukazuje výkonnost centra, které o ní dostává pravidelné měsíční reporty. Díky rozšíření do dalších zemí umožňuje i srovnání s centry po celém světě,“ popisuje Tomek.
Právě z databáze RES-Q pochází například údaje o již zmíněném čase od vstupu pacienta do zařízení do poskytnutí intravenózní trombolýzy/trombektomie nebo data o zahájení sekundární prevence (podání statinů, antihypertenziv či antikoagulancií) po prodělané CMP.
Klinická data jsou podle Tomka zásadní, protože ze zdravotních pojišťoven lze získat jen omezenou informaci. „Pojišťovny poskytnou základní data jako procenta provedených výkonů nebo mortalitu. To je dobrý začátek, ale potřebujeme to doplnit dalšími věcmi,“ zdůrazňuje.
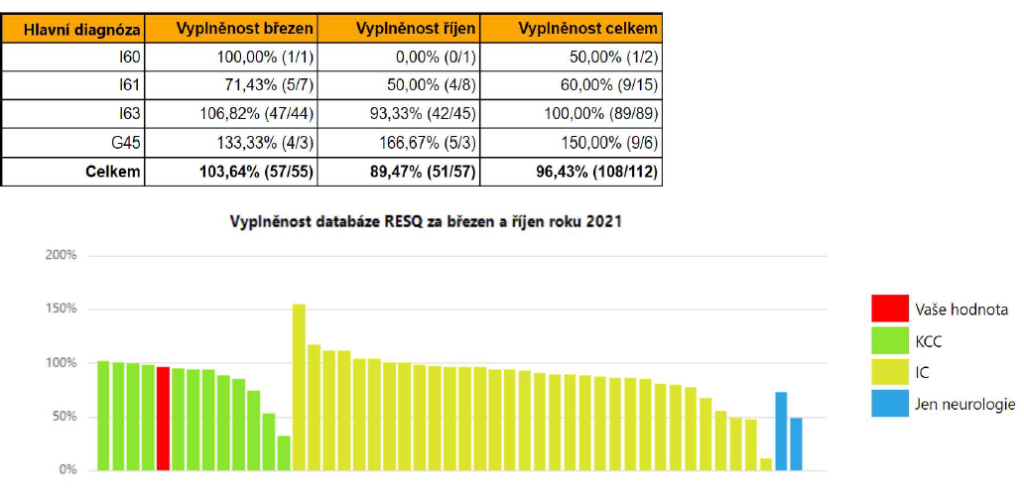
Samotná vyplněnost databáze RES-Q oproti vykázané hospitalizační péči je tak dokonce jedním ze sledovaných ukazatelů. „Vyplněnost sice není stoprocentní, ale vzhledem k tomu, že nejde o finančně ohodnocenou činnost, která by měla vlastní kód výkonu, tak jsem s mírou vykázanosti spokojený. Ukazuje se, že doktoři sami jsou si vědomi toho, že má smysl sledovat kvalitu péče,“ komentuje to Tomek. A připouští, že jde také trochu o metodický problém, protože neurolog nemusí vždy vědět, že pacient s neurologickým problémem – vykázaný pojišťovně – leží na jiném oddělení nemocnice. „To se ale nezlepší, dokud se nezmění informatika v nemocnicích,“ dodává.
Podle Mariana Rybáře je RES-Q dokonce jednou z nejlépe vyplňovaných klinických databází v Česku. „Mohla by být klidně příkladem pro ostatní odborné společnosti,“ je přesvědčený.
Pokud nejsou k dispozici klinická data, je možné podle Tomka systematicky pracovat i na kultivaci dat vykazovaných pojišťovnám, i když to je složitější cesta. „Velmi jsme proto uvítali, když se podařilo ve spolupráci s ÚZIS nadefinovat doplňkové kódy pro všechny výstupní hodnoty skóre NIHSS (standardizovaná neurologická škála, která byla vytvořena za účelem objektivního zhodnocení závažnosti CMP – pozn.red.), abychom byli schopni vyhodnotit tíži CMP. Ta totiž pak ovlivňuje množství, komplexnost a nákladnost péče, prognózu pacienta, potřebné navazující zdravotní a sociální služby a další související faktory,“ konstatuje neurolog. „Všechno ale vyúčtovat nelze. Proto potřebujeme i nějakou cílenou databázi.“
Podle Tomka by bylo ideální, kdyby centra byla pojišťovnami k tomu, aby aktivně sledovala dlouhodobé výsledky svých pacientů, finančně motivována. „Na to totiž potřebují zvláštní administrativní sílu, která bude vyhledávat pacienty, kde se zrovna nacházejí či kde leží a která je bude objednávat. Občas je to detektivní pátrání,“ vysvětluje. Odborná společnost podle něj již několikrát navrhovala, aby se to řešilo zvláštním výkonem, ale zatím nebyla vyslyšena.
„Stále je co zlepšovat. Máme například data adjustovaná na různé vstupní komorbidity, ale královské adjustační faktory jako třeba vstupní neurologická škála NIHSS u pacientů s CMP či onkologické stádium u některých onkochirurgických výkonů nám zatím chybí. Chceme dále pracovat na tom, aby se v pojištěneckých datech vyplňovala úplně a správně i tato vstupní stádia,“ uzavírá Marian Rybář a dodává: „V každém případě je to nyní poprvé, co se díváme na data stejnou metodikou a můžeme je sledovat, porovnávat a vyhodnocovat.“
Helena Sedláčková