Je tomu už více než deset let, co v Česku odstartovala reforma psychiatrické péče. Její výsledky už jsou viditelné v praxi – máme tři desítky center duševního zdraví, díky nimž se péče přesouvá do komunity, snížil se počet lůžek v psychiatrických nemocnicích a přibylo lůžek akutních. Stále ovšem musí mnoho pacientů na péči čekat déle, než je třeba, nedostává se jim vhodného typu služeb nebo propadávají mimo systém. Díky práci na reformě u většiny těchto problémů víme, co bychom měli dělat – jenže chybí personální kapacity, které by potřeby pokryly. Řešení se přitom skládá z celého komplexu kroků od zatraktivnění oboru, destigmatizace a vhodného systému vzdělávání přes rozšíření kompetencí na další pracovníky v psychiatrii až po posilování prevence tak, aby profesionální pomoci nebylo tak často potřeba. Problematice se věnovalo sympozium Zdravotnického deníku s názvem Psychiatrie – management a ekonomika péče, které se konalo 20. února v Praze.
„Nejužší hrdlo je personál. To vychází ze všech analýz i z toho, po čem volají pacienti i pojišťovny,“ shrnuje předsedkyně České psychiatrické společnosti Simona Papežová. „Jakmile bude personál, vzniknou služby. Reforma vytvořila modely toho, jak to má vypadat, máme standardy, a jakmile je někdo naplňuje, požádá si o registraci a nastaveno je i financování. Také financování sociální části center duševního zdraví už je v řešení, to všechno je tedy na dobré cestě. Personál je tedy nejpodstatnější problém,“ potvrzuje přednosta Psychiatrické kliniky FN Brno, poradce ministra zdravotnictví a proděkan Lékařské fakulty Masarykovy univerzity Tomáš Kašpárek.

Podle něj je třeba se na základě sesbíraných dat zamyslet, jakou potřebujeme kapacitu sítě psychiatrických služeb, tedy kolik má být lůžek a ambulancí, kde a pro jak velkou populaci. Strategie, která se tímto problémem zabývala, je totiž z roku 2013, kdy jsme ještě neměli k dispozici všechny potřebné údaje. Jisté je, že všechny segmenty jsou vůči strategii poddimenzované. Národní akční plán z roku 2019 tak konstatuje, že počet personálu nemůže stačit na rozvoj nových služeb, ani k zajištění přechodu na vyšší standard akutní péče, a stávající počty atestujících pro naplnění kapacit nestačí.
Na druhou stranu je třeba říct, že struktura péče i kapacity se od roku 2011 velmi změnily. Podle posledních čísel z roku 2021 se počet lůžek v akutní péči zvedl o 50 procent, a to z 1222 na 1869. I to je ale málo – podle strategie reformy bychom jich v roce 2030 měli mít 2800, a je otázka, zda jsme to schopni zrealizovat jak z hlediska personálu, tak technického vybavení. Zároveň se ale daří snižovat počet lůžek v následné péči, kde jsme měli předloni 7092 lůžek oproti 8652 v roce 2011.
V akutní péči přitom proběhlo 27,5 tisíce hospitalizací oproti 17,3 tisícům v roce 2011, což je dáno přesunem z následné péče. Průměrná hospitalizace trvala 14,2 dne (v roce 2011 to bylo 20,1). V následné a dlouhodobé péči jsme měli 26 tisíc hospitalizací oproti 36,7 tisícům deset let zpátky. 76 procent hospitalizací trvá do tří měsíců, čtyři tisíce lidí zde je čtvrt až půl roku a dva tisíce zůstávají déle než šest měsíců. „Zhruba dvacet procent z dlouhodobě hospitalizovaných, tedy zhruba čtyři stovky pacientů, mají tak závažnou symptomatiku, že pro ně nemáme jinou službu než psychiatrickou nemocnici. Pro tyto pacienty proto musíme hledat něco jako zvláštní ošetřovací den,“ poukazuje profesor Kašpárek.
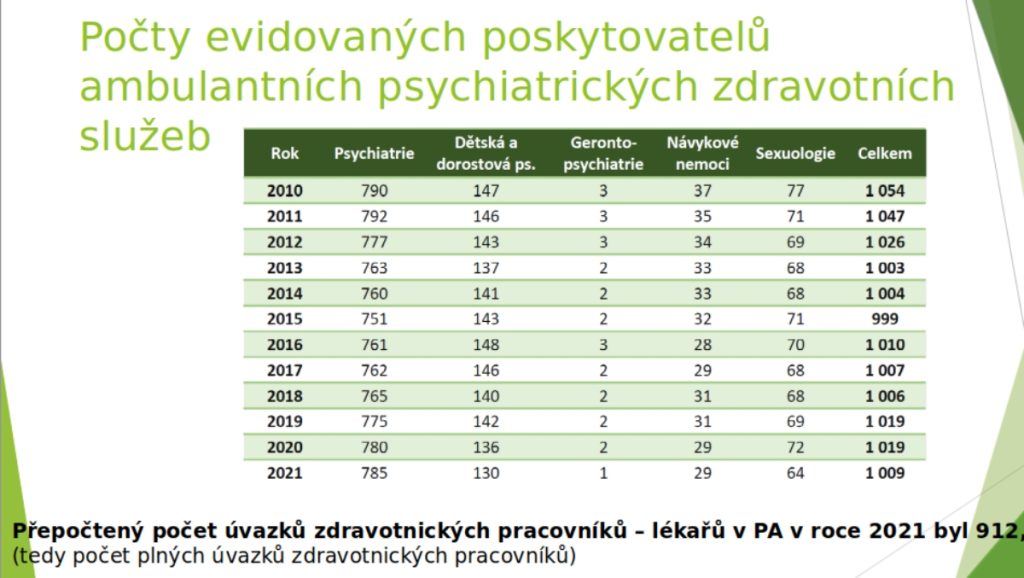
Pokud jde o ambulantní péči, tam máme dnes v ambulancích pro dospělé 912 úvazků v 785 zařízeních, což je podle strategie 69 procent toho, co bychom potřebovali. Horší je situace v ambulancích pro děti, kterých je 130, tedy proti požadavkům strategie 60 procent. Nejhorší ovšem je, že adiktologů – psychiatrů je 29, gerontopsychiatrů v ambulancích je šest a ambulantních klinických psychologů 217, což je pětina toho, co je naplánováno ve strategii. Center duševního zdraví pro lidi se závažným duševním onemocněním pak je 29, do roku 2030 bychom jich však měli mít stovku.
Tyto kapacity se přitom v roce 2021 musely vypořádat s 756 tisíci pacienty s duševní poruchou, což je oproti roku 2010 22 procentní nárůst. A beztak je evidentní, že řada pacientů ze systému vypadává.
Mohlo by vás zajímat
„Ambulance ošetří 652 tisíc pacientů, z toho je 46 tisíc pacientů se schizofrenií. Celoživotní prevalence celosvětově dosahuje jednoho procenta. Pokud tedy nejsme světový unikát, měli bychom tu mít 110 tisíc pacientů se schizofrenií. Obrovské množství pacientů nám tedy ze systému vypadává. Tito pacienti mnohdy nechtějí čerpat ani somatické služby, takže mají asi o deset let kratší očekávanou dobu dožití. To je nejdůležitější argument, proč má cenu budovat centra duševního zdraví a komunitní péči,“ zdůrazňuje Tomáš Kašpárek.
Jak přitom poukazuje Jan Knopp, který má psychiatrickou ambulanci v Brně, poptávka po ambulantní psychiatrické péči v posledních letech narůstá v souvislosti s covidovou epidemií, ruskou agresí na Ukrajině i ekonomickými dopady na obyvatelstvo. Prodlužuje se tak doba objednávek na vstupní psychiatrické vyšetření a s narůstajícím počtem pacientů se zkracuje množství času na pacienta.
Nevlídné prostředí přispívá ke stigmatizaci
Jaké kroky by pomohly nepříznivou personální situaci v psychiatrii řešit? Nabízí se pochopitelně podpora mediků i dalších studentů zdravotnických oborů tak, aby měli zájem jít pracovat do oboru psychiatrie.
„Ve spolupráci s ministerstvem se jako psychiatrická společnost snažíme ukazovat krásy psychiatrie jako atraktivního moderního oboru studentům medicíny už v nižších ročnících. Studie totiž ukazují, že v rámci toho, jaké povolání si medik volí, jsou nižší ročníky stěžejní, v pátém či šestém už je pozdě, protože mají vybráno,“ konstatuje Simona Papežová.

„Pokud má student zkušenost s akademickou psychiatrií ve svém curriculu co nejdříve, je pravděpodobnější, že se touto cestou vydá. Má tedy smysl zavádět nepovinné kurzy psychiatrie, které člověka k oboru přitáhnou. To je v kompetenci přednostů klinik, a pokud na takové kurzy přijde ještě nějaká podpora, budou extenzivnější. A že to má smysl, je pak vidět i na tom, kolik lidí se hlásí na některá psychiatrická pracoviště. Mluví se o tom, jak má mnoho psychiatrických pracovišť problém sehnat lékaře, ale když jsme u nás před dvěma lety vyhlásili jedno rezidenční místo na dětské psychiatrii, tak jsem vybíral z 18 lidí. O obor tedy zájem je, bývá to ale spojeno s pracovištěm, s nímž má daná skupina mediků zkušenost. Možná, že kdyby se kurzy povedlo dovést i na jiná než akademická pracoviště, přineslo by to větší zájem studentů o práci mimo centra,“ vysvětluje Tomáš Kašpárek.
Jak ovšem upozorňuje náměstek VZP pro zdravotní péči Jan Bodnár, roli hraje také stigmatizace oboru. Ruku v ruce s tím pak jde i pracovní prostředí. „Když přijde student medicíny na stáž do oprýskané psychiatrické nemocnice, může být právě prostředí na misce vah při rozhodováním mezi psychiatrií a jinou specializací. Situace je jiná, když půjdu na novou psychiatrickou kliniku v Brně, anebo do Bohnic, kde přinejmenším do atestace budu v prostředí, které není dvakrát vlídné. Pokud jdeme za únosnou mez materiálně-technického vybavení, odráží se to v dlouhodobém stigmatu péče a tom, že si mladí lidé obor nevybírají,“ zdůrazňuje Martin Hollý z Centra duševní rehabilitace Beroun, které je součásti AKESO holdingu a.s.

Zároveň je na místě podpora vzniku akreditovaných ambulantních pracovišť pro psychiatrii i psychoterapii, aby měli lékaři i nelékařští pracovníci možnost uplatnění už ve specializační přípravě. V rámci postgraduálního vzdělávání je přitom v oblasti pedopsychiatrie umožněno, aby měl školitel více školenců, díky čemuž by se mohlo dostat do praxe víc lidí. Byl také zřízen program rezidenčních míst pro pedopsychiatrii, v jehož rámci jsou hrazeny všechny náklady, takže nemocnice mohou přijímat absolventy nad personální plán. Novinkou je i to, že všechny kurzy mladý lékař obejde během kmene, poté už může jít pracovat kamkoliv.
Nový model psychoterapeutické péče
Další z cest, jak personální problém řešit, je také větší zapojení jiných profesí. „Systém péče se mění a cílí na zotavení pacienta, což nám nahrává v tom, co jsme si předsevzali v rámci strategie, a to je předat kompetence jiným pracovníkům. Část práce tak nemusí dělat psychiatr, ale může je přebrat psychiatrická sestra, a výrazněji nám může pomoci i psycholog v rámci ambulance s rozšířenou péčí,“ načrtává Simona Papežová.
Kompetence klinického psychologa v rámci psychodiagnostiky by tedy mohly být rozšířeny o zhodnocení funkčních schopností a aktuální psychické kapacity pacientů tak, aby byli efektivně zařazeni do terapeutických programů. Nepostradatelnou roli mají i zmíněné psychiatrické sestry, které dokážou koordinovat začlenění pacienta do intervencí, a to individualizovaně dle konkrétních potřeb. Hrají důležitou úlohu také v edukačních programech, monitorování stavu pacienta, podpoře jeho emocionální pohody, dodržování léčebného plánu i dalším poradenství. Vedle toho by šlo více využít také sociální a další pracovníky, kteří by mohli pomáhat zejména na poli prevence.
Výzvou je pak navázání spolupráce s různě kvalifikovanými pracovníky zajišťujícími psychoterapeutickou péči v kontextu nového třístupňového modelu psychoterapeutické péče, který vyšel v ministerském věstníku v loni v listopadu.
„Cílem je zajistit dostupnost psychoterapeutických a psychosociálních intervencí v takové míře, aby byly dostatečné k pokrytí aktuálních potřeb a zabránění růstu prevalence sebevražd, závažných duševních poruch a negativních společenských jevů. Jde o systém, který pracuje s různou kvalifikací psychoterapeutů, přičemž by měl rozšiřovat psychoterapeutickou péči. Výzvou je implementovat ho do běžné praxe, vypracovat metodiky pro poskytovatele, zřizovatele, ale i plátce, jak systém využívat,“ říká Jan Knopp.

Podle něj je také v ambulantní psychiatrické péči potřeba hledat možnosti, jak zvýšit efektivitu aktuálně dostupných zdrojů, a to například tak, že by ve spolupráci s plátci byli podpořeni stávající poskytovatelé ambulantní psychiatrické péče při rozšiřování svého pracovního týmu například o administrativně-technický personál. Ten by zastal méně odborné nebo administrativní náležitosti provozu, zatímco specializovaní pracovníci by se mohli naplno věnovat psychiatrické péči.
Prevence u pacientů i profesionálů
Vypomoci při nedostatku personálu může také digitalizace a telemedicína. Jedna věc je eliminace zbytečného opisování a administrativy, další pak aplikace zaměřené na péči o duševní zdraví či komunikace na dálku, kde je ovšem potřeba být v psychiatrii, kde je osobní kontakt zásadní, obezřetní. „Je to jak pro koho, jaká intervence a s čím zkombinovaná. Zhuštění kontrol pomocí telemedicíny, když už mám navázaný kontakt a pacient má klidové období, si dovedu představit. Zatím ještě hledáme to pravé místo, ale určitě ho najdeme,“ říká k aplikaci telemedicíny Tomáš Kašpárek.
Například projekt Mindwell vyvinutý firmou Mindwalk a Centrem duševní rehabilitace Beroun přináší tříměsíční online psychoedukaci založenou na principech kognitivně-behaviorální terapie. Je určena pro lidi s projevy mírné až středně závažné deprese a úzkosti (plus má dva preventivní moduly na prevenci stresu a syndrom vyhoření). „Nejde o čistě svépomocný kognitivně-behaviorální program, ale uživatele při průchodu programem doprovází vycvičený e-terapeut, který klientovi jednou týdně pomáhá pomocí zpětné vazby. Efektivita je podle četných zahraničních studií srovnatelná s běžnou kognitivně-behaviorální terapií realizovanou tváří v tvář,“ načrtává Martin Hollý.

V neposlední řadě je ale třeba podporovat také samotné profesionály. „Práce s pacienty s psychickým onemocněním je často stresující a emočně náročná. Když se nebudeme starat sami o sebe, je riziko, že vyhoříme, zmizíme ze systému a přestaneme být dostupní,“ podtrhává Jan Knopp.
Problém je ale na místě řešit i z druhé strany – tedy co dělat pro to, abychom tolik odborníků nepotřebovali. „Měli bychom se soustředit na efektivní podporu a prevenci tam, kde se lidé nacházejí, tedy buď ve vzdělávacím systému, nebo v zaměstnání. Bohužel tyto postupy ještě nejsou v Česku implementovány. U starších lidí to pak je o primární péči a nezávisle na věku v on-line formě. Pokud se lidé vybaví základními znalostmi a dovednostmi, jak pečovat o sebe sama a jak pomoci ostatním, částečně snížíme poptávku po odborných specializovaných službách, zvýšíme včasnou detekci a intervenci,“ dodává ředitel Národního ústavu duševního zdraví Petr Winker.

Laskavé poděkování za podporu sympozia patří holdingu AKESO.
Foto: Radek Čepelák
Michaela Koubová










