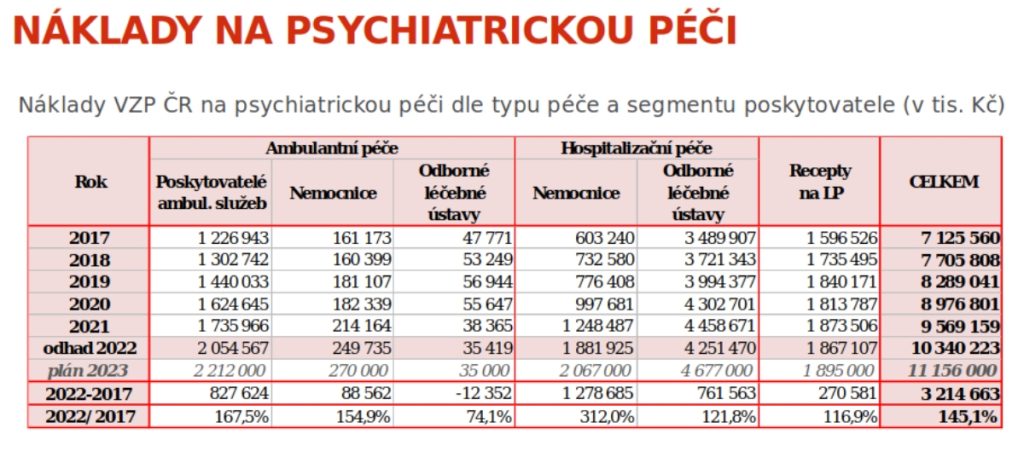
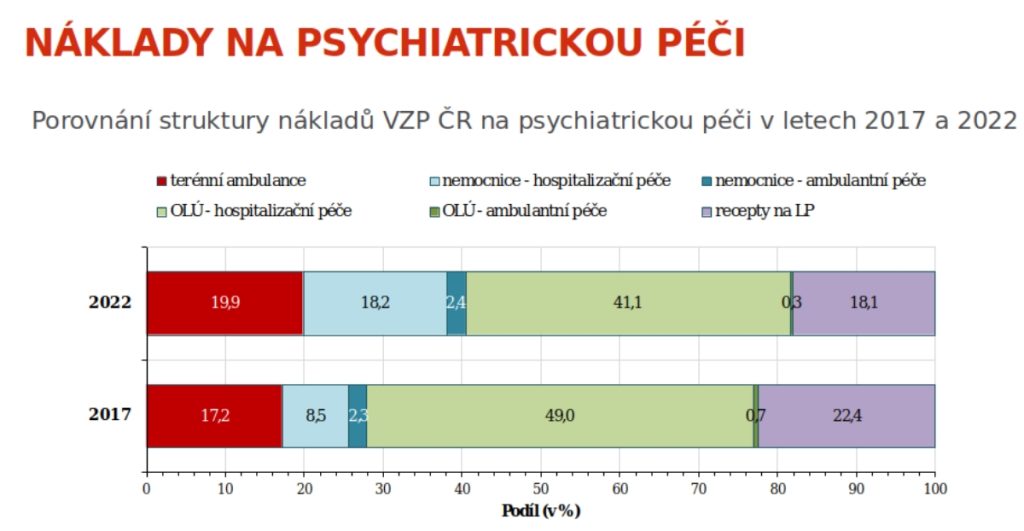
Nastartovat reformu psychiatrické péče se v Česku povedlo zejména díky financím z Evropské unie. Zajistit udržitelnost změn už však musíme sami. Proto také úhrady v psychiatrii rostly v posledních letech rychleji, než tomu bylo v jiných segmentech. Mezi lety 2017 a 2022 se tak povedlo zvýšit platby VZP o celkem 45 procent. Pokud ale chceme, aby reforma dále běžela, je potřeba, aby tento trend vydržel i do budoucna. Na úhradách v rámci DRG je totiž stále bita dětská akutní péče, zároveň bychom také potřebovali vybudovat síť krizových center, která v Česku zoufale schází. Problematice se věnovalo sympozium Zdravotnického deníku s názvem Psychiatrie – management a ekonomika péče, které se konalo 20. února v Praze.
Pokud se podíváme na výdaje pojišťoven, VZP zaplatila v roce 2021 za akutní psychiatrickou péči miliardu (jde o 220 tisíc ošetřovacích dní, průměrně 4500 korun za ošetřovací den) a za následnou péči čtyři miliardy (1,5 milionu ošetřovacích dnů, průměrně 2700 korun za ošetřovací den).
Nutno ovšem připomenout, že náklady na ošetřovací den v somatických oborech jsou v průměru na 130 procentech za ošetřovací den v psychiatrii. V somatických oborech tak přijde den průměrně na 5507 korun, zatímco na psychiatrii jde o 4209 korun (ve fakultních nemocnicích je to 4500 korun, v ostatních zařízeních 3487 korun; na dětské psychiatrii pak jde o 4641 korun). Průměrná úhrada za unikátního pojištěnce v somatické akutní péči, která v roce 2021 dosáhla 98 tisíc korun, je pak na dvou stech procent průměrné úhrady v psychiatrii, kde šlo o 54 tisíc.
„Důvodem je struktura nákladů. V psychiatrii nemáme biologickou či genovou léčbu, majoritu tvoří personální náklady. Mezi akutní a následnou péčí jsou zároveň rozdílné personální standardy. Ve fakultních nemocnicích se o 30 pacientů stará pět lékařů, v ostatních nemocnicích v akutní péči jsou to čtyři lékaři, zatímco v následné péči je to 1,3 lékaře,“ načrtává přednosta Psychiatrické kliniky FN Brno, poradce ministra zdravotnictví a proděkan Lékařské fakulty Masarykovy univerzity Tomáš Kašpárek.
Meziročně ovšem dochází k postupnému navyšování úhrad za psychiatrickou péči, a to tak, že roste o něco rychleji než péče obecně. Například úhrada za unikátního ošetřeného pacienta v rámci akutní psychiatrické péče stoupla mezi lety 2017 a 2021 o 166 procent, zatímco v somatické medicíně to bylo o 162 procent. Co se pak týče celkových úhrad v rámci psychiatrie, ty se u VZP zvýšily mezi lety 2017 a 2022 o 45 procent.
„V minulosti jsem často slýchal, že psychiatrická péče je poddimenzovaná, což se v tuto chvíli už říci nedá. Daří se nám nacházet poměrně dynamické modely u některých typů poskytovatelů, takže například motivujeme poskytovatele klasické institucionální péče tak, aby docházelo k redukci následných lůžek v rámci transformačních plánů,“ říká náměstek ředitele VZP Jan Bodnár s tím, že posilovat by naopak měla akutní péče a těžiště by hlavně mělo být přenášeno do komunity.
Mohlo by vás zajímat
Na místě je multizdrojové financování
Snahu pojišťoven podporovat reformu odborníci velmi oceňují. „Musím poděkovat pojišťovnám, protože bez nich a bez spolupráce na nastavení úhrad by se změny nedařily, ať už jde o výrazné navýšení úhrady v akutní péči, nebo o ochotu akutní péči nasmlouvávat a otevřít síť. S tímto krokem se ovšem ukázalo, že i když se síť otevře, nemá do ní kdo vstoupit,“ konstatuje předsedkyně České psychiatrické společnosti Simona Papežová.
Na druhou stranu by ale bylo na místě dále financování posilovat. „Je otázka, jestli CZ-DRG dokáže pokrýt vysoký personální standard akutní péče v psychiatrii. S odřenýma ušima pokryje péči ve fakultních nemocnicích, ale už nedokáže pokrýt dětskou péči,“ konstatuje profesor Kašpárek.
Podle ředitele Národního ústavu duševního zdraví Petra Winklera bychom se zároveň měli podívat na to, kolik procent peněz ve zdravotnictví směřuje do psychiatrie u nás a kolik v zemích, s nimiž bychom se chtěli srovnávat. Zatímco v ČR jsou to zhruba čtyři procenta, průměr v západních zemích je více než dvojnásobný.

„Nepochybně je tu prostor pro zlepšování. Deficit u psychiatrie vnímám ještě intenzivněji než u ostatních oborů, ale právě u problematiky duševního zdraví bych zdůraznil ne zcela jednoduchou srovnatelnost systémů. U nás není financování zdravotní péče stejné jako v jiných zemích, a v psychiatrii obzvlášť hraje roli to, že máme rozdělený zdravotní a sociální systém. To nám výrazně ztěžuje srovnávání zdrojů, a to leckdy i v rámci národních zdravotních účtů, což je nová, Eurostatem přijatá metrika pro srovnávání nákladovosti zdravotních systémů. Máme tu poměrně velkou metodickou nejasnost v tom, co do nápočtů za psychiatrickou péči dát a co ne. I já bych si však přál, abychom na problematiku dokázali vyčlenit více peněz, a to nejen ze zdravotního pojištění, ale i ze sociální oblasti. Pro projekty, které by měly a budou vznikat, by se mělo najít multizdrojové financování, nicméně u kolegů ze sociálních věcí je v tomto směru patrná určitá míra konzervativismu,“ reaguje Jan Bodnár.
Kvalitativní kritéria nyní narážejí na personální limity
VZP by přitom ráda stále více při úhradách zohledňovala také kvalitativní kritéria. „Nemělo by jít jen o filozofické hodnocení toho, co by se v péči dít mělo nebo nemělo, ale i v souvislosti s guidelines bychom měli ke kvalitě přistupovat v rámci úhradových mechanizmů. To se dosud dostatečně neděje, pouze částečně v rámci transformačních plánů psychiatrických nemocnic a center duševního zdraví. Kvalita by však měla být lépe hodnocena i v ambulancích,“ domnívá se Bodnár.
V minulosti to podle něj fungovalo tak, že v rámci výkonů byla přiřazena časová dotace, a pokud součet časů překročil hranici, péče se začala odečítat. Dnes je oproti tomu v psychiatrii péče hrazena bez jakéhokoliv limitu.

Zleva Simona Papežová, předsedkyně České psychiatrické společnosti, náměstek VZP Jan Bodnár a Martin Hollý, Centrum duševní rehabilitace Beroun, AKESO holding a.s,
„U ostatních ambulantních specialistů funguje regulace na PURO (průměrná úhrada na rodné číslo, pozn. red.). Možná je to možnost pro odbornou komunitu, kdyby přišla s požadavkem, který by měl možnost zvýšit kvalitu. Pak bychom se na to na pojišťovnách podívali,“ doplňuje Bodnár.
Tyto záměry ovšem v psychiatrii narážejí na kapacitní limity (problematice jsme se věnovali zde). „Pokud by nás bylo dost, hrálo by to svou roli. Jenže pokud by teď byly regulace nastaveny, vedlo by to k tomu, že pro část lidí by péče byla nedostatečná. Většina z nás totiž neošetřuje víc pacientů proto, že by někoho chtěla šidit, ale proto, že tlak na péči je takový, že pracujeme déle, bez přestávek a nad rámec únosného zatížení,“ poukazuje Simona Papežová.
Nedostupnost psychiatrické péče má celospolečenský dopad
Obecně ovšem platí, že investovat do psychiatrické péče by se v dlouhodobějším horizontu mělo vyplatit. Duševní onemocnění jsou totiž jedním z nejčastějších důvodů vyplácení invalidních důchodů, a to nemluvíme o jiných sociálních dávkách, nemocenských či nižší pracovní produktivitě, což jsou všechno oblasti, které by šlo prevencí a včasnou, dostupnou a kvalitní péčí výrazně ovlivnit.
„Nedostupnost nebo zhoršená dostupnost psychiatrické péče má celospolečenský dopad. Nedostatečně léčené psychiatrické poruchy jsou invalidizující a při přechodu z pedopsychiatrické péče do mladé dospělé klientely také vidíme transgenerační přenos psychopatologie, kdy se ne úplně vhodně rozvinuté vzorce chování v rodinných systémech předávají,“ poukazuje ambulantní psychiatr z Brna Jan Knopp.
Důležité v tomto ohledu je vybudování sítě krizových center, která u nás zcela schází. „Je to cesta k včasným intervencím, ale také k depsychiatrizaci spousty potíží,“ podtrhává Tomáš Kašpárek.

K tomu je ale potřeba nastavit financování. „Úhradu dne krizové péče pro několik stávajících center jsme řešili na ministerstvu zdravotnictví v roce 2012, ale bylo řečeno, že pro tři centra není třeba nastavovat financování. Jenže ve chvíli, kdy není nastaveno financování, se nemůže síť služeb rozvinout. S úhradou jsme takto neuspěli několikrát a zkusili jsme i pilot center duševního zdraví s krizovou složkou pro celkovou populaci, ovšem ukázalo se, že tudy cesta nevede. V současné době se potřeba ještě zvýraznila, ale zároveň k tomu již jednotliví aktéři včetně pojišťoven přistupují jinak,“ nastiňuje Simona Papežová.
Součástí změn by také měla být podpora prevence. „Když se lidé vybaví základními znalostmi a dovednostmi, jak pečovat o sebe sama či pomoci ostatním, částečně snížíme poptávku po odborných specializovaných službách, zvýšíme včasnou detekci a intervenci,“ zdůrazňuje Petr Winkler.
Z těchto všech důvodů je třeba, aby finanční podpora psychiatrie a duševního zdraví pokračovala i do budoucna, a to z různých zdrojů. Jedna věc jsou dotace, díky nimž se v minulosti podařilo spustit tři desítky center duševního zdraví či zmodernizovat nebo postavit nová akutní psychiatrická oddělení v několika velkých nemocnicích. Akutní psychiatrická oddělení by ovšem bylo potřeba vybudovat ve větším počtu nemocnic, na což by bylo na místě vyčlenit další dotace. Další věc je větší podpora ze sociální oblasti, která se podílí například na financování center duševního zdraví, zatím však systém není nastaven ideálně. A zásadní je pochopitelně také to, aby oblast dále podporovaly i zdravotní pojišťovny.
„Moje přání je, abychom v psychiatrii rostli o trochu rychleji, než zdravotnictví jako takové,“ uzavírá Martin Hollý z Centra duševní rehabilitace Beroun, které je součástí zdravotnického holdingu AKESO.
Laskavé poděkování za podporu sympozia patří holdingu AKESO.
Foto: Radek Čepelák
Michaela Koubová









