Tuzemský systém není připraven na rapidní nárůst genových a buněčných terapií, které se v příštích letech budou ucházet o vstup na trh. Potřebujeme lépe pracovat s daty, na evropské úrovni společně tvořit alternativní úhradové modely, stojíme před potřebnou a obtížnou rekonfigurací rozpočtových sil a zodpovězením zásadní otázky, kde na financování léčivých přípravků po moderní terapii vzít peníze. Ve svém vystoupení na sympoziu Zdravotnického deníku Genové a buněčné terapie – financování a management péče to řekl Pavel Mynář, vedoucí samostatného oddělení léčiv a zdravotnických prostředků České průmyslové zdravotní pojišťovny (ČPZP).
Pavel Mlynář ve svém vystoupení varoval, že tuzemská léková politika není systémově připravena na to, že v příštích letech dojde k výraznému navýšení počtu genových a buněčných terapií, které budou aspirovat na vstup na trh. „V současné době se dostáváme do situace, kdy jsme ochotni říci, že aplikace léků za 50 milionů je ekonomicky nejméně náročná varianta. A to vyvolává celý kaleidoskop emocí, mezi nimiž rozhodně nepřevažují emoce pozitivní. Nějak to zvládáme dnes, kdy tyto léky spočítáme na prstech jedné ruky, ale čeká nás celý pipeline genových terapií. A individuální hodnocení a posuzování v rámci žádanek nebo paragrafu 16 je v dlouhodobém horizontu neudržitelné,“ popsal Mlynář a podotkl, že se dnes již pracuje na HTA (hodnocení zdravotnických technologií – pozn. red.) pro léčivé přípravky pro moderní terapii. „Věřím, že i návrhy, které šly ze strany pojišťoven, budou v nějaké formě zapracovány tak, abychom mohli nemocniční použití léčivých přípravků nejdříve vůbec rámcově nějak zhodnotit, a teprve pak se bavit o úhradě,“ dodal.

Ve své přednášce zmínil Mlynář také doporučení Evropské federace farmaceutických společností a asociací (EFPIA). „Zaujalo mě grafické znázornění dvou posunů paradigmatu, které genová terapie přináší. A to je bezprecedentní náklad a bezprecedentní potenciál přínosu nějakého užitku v čase. A já jsem byl tak drzý, že jsem si dovolil do grafu přidat ještě další dvě grafická znázornění,“ vysvětlil Mlynář.
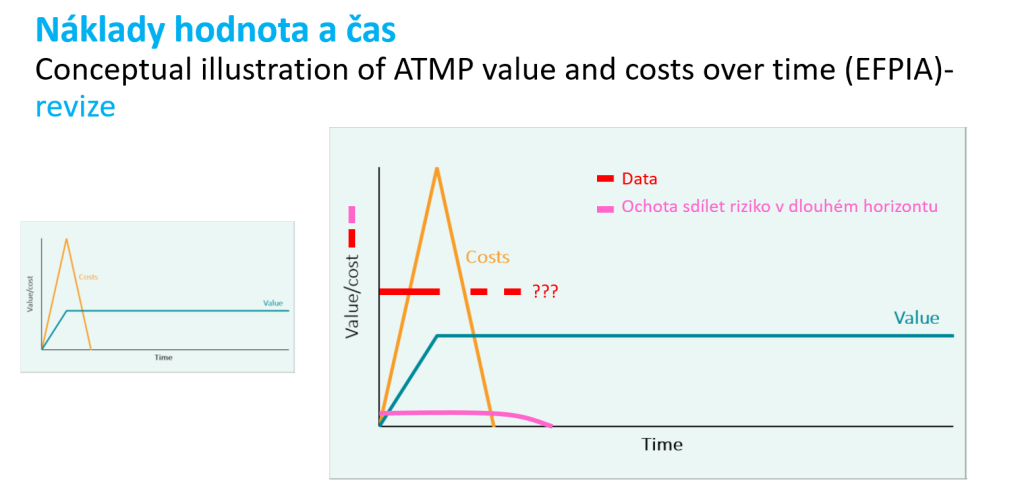
A následně smysl grafu vysvětlil. „My totiž předpokládáme užitek v horizontu 50 nebo 70 let, ale data máme za 60 měsíců. A s tím je samozřejmě spojena i nějaká míra ochoty – ať už plátců nebo držitelů – riskovat a sdílet rizika v tak dlouhodobém horizontu. To budeme muset nějak uchopit, například ve smluvních ujednáních,“ popsal Mlynář.
Potřeba dat a evropské spolupráce
Co se možných plateb za užitek týče, zmínil Mlynář jako problém to, že chybí lepší práce s daty, nemáme povinná strukturovaná zdravotnická data, a měření efektu terapií je proto problematické. „Líbilo by se mi navázat úhradu na výsledky z registrů. Myslím, že by to bylo mnohem jednodušší a zvládli bychom to dříve, než se dočkáme nějaké elektronizace zdravotnictví a budeme navazovat úhradu na to, co přijde pojišťovnám od poskytovatelů,“ řekl vedoucí samostatného oddělení léčiv a zdravotnických prostředků ČPZP.

Mluvil také o tématu, které bylo na sympoziu zmíněno opakovaně – o hranici ochoty platit. „Myslím, že nebude takový problém tuto hranici nějak zvyšovat nebo posouvat, důležité spíše bude to, jak budeme schopni akceptovat efekt v dlouhodobém horizontu. Když řekneme, že lék za 50 milionů přinese 50 QALY (získaných roků života prožitých ve standardizované kvalitě – pozn. red.), tak s takovou nákladovou efektivitou bezpečně vstoupí do trvalé úhrady,“ vysvětlil Mlynář.

Pro systémové zvládnutí situace je podle něj důležitá také společná tvorba alternativních úhradových modelů. „To bude nejdůležitější u velmi úzkých indikací, kde bude deset pacientů na celou Evropu, protože u nich lze asi jen těžko předpokládat, že pojišťovna v České republice, kde bude jeden jediný pacient, najednou vstoupí a vymyslí nějaké úžasné úhradové schéma a úhradový model pro toho jednoho pacienta. Tyto modely by se měly sdílet, mělo by se u nich začínat u úrovni Evropy,“ míní Mlynář.
Úhrada má jít za pacientem
Velmi důležitá bude podle Mynáře pro úspěšné fungování systému zdravotnictví v budoucnu také rekonfigurace rozpočtových sil. „Vynakládáme masivní prostředky ze zdravotního pojištění, ale benefity ‚slízne‘ například sociální systém. Spojovat zdravotní a sociální systém je složitá politická úloha, neexistuje žádné jednoduché řešení. Ale začíná nás to čím dál tím více dohánět a s příchodem genových terapií, které budou revolucí ve zdravotnictví, nás to může dohnat a ‚kousnout‘,“ upozornil.

Poznamenal také, že se dnes sice mluví o financování léčivých přípravků po moderní terapii, ale do popředí této debaty by se už mělo dostat, kde potřebné finanční prostředky vůbec vzít. „Buď navýšíme příjmy, nebo najdeme úspory tam, kde je v současnosti vynakládáme. Myslím si, že potenciál úspor v České republice vyčerpán určitě není. Naopak sledujeme obrovský rozdíl mezi tím, co je regulované maximum úhrady, a tím, co je skutečná nákupní cena. Od roku 2022 máme dokonce v legislativě docela maligní ujednání, které podporuje poskytovatele v tom vykazovat virtuální, realitě neodpovídající náklad. Přitom je to právě poskytovatel, který když vykazuje skutečnou nákupní cenu léčiva, tak odléčí více pacientů,“ řekl Mlynář. A dodal: „Úhrada má jít za pacientem a za zdravotní službou, ne za tím, že poskytovatel dobře nakoupí léčivé přípravky.“
Jakub Němec
Foto: Radek Čepelák
Zdravotnický deník děkuje za laskavou podporu sympozia společnostem:
Mohlo by vás zajímat
Gilead Sciences s.r.o., hlavní partner
Roche, Janssen a Česká průmyslová zdravotní pojišťovna.












