V České republice často regulujeme řadu věcí duplicitně. Výsledkem je, že poskytovatelé péče se příliš nehrnou do investic a zavádění inovací. Příkladem je například regulace překládání pacientů z akutní do následné péče, určování maximálního růstu cen zvlášť účtovaného materiálu nebo velmi náročná a zdlouhavá procedura při zařazování novinek na seznam zdravotních výkonů. Ministerstvo zdravotnictví proto přemýšlí nad tím, že by některé regulace zmírnilo. Změn by tak snad brzy mohlo doznat právě zařazování nových nemocničních výkonů na seznam zdravotních výkonů, které by se mělo zjednodušit, zkrátit a zefektivnit. Problematice regulace se věnoval na 3. ročníku summitu Technologie a inovace ve zdravotnictví ředitel odboru regulace cen a úhrad na ministerstvu zdravotnictví Tomáš Troch.
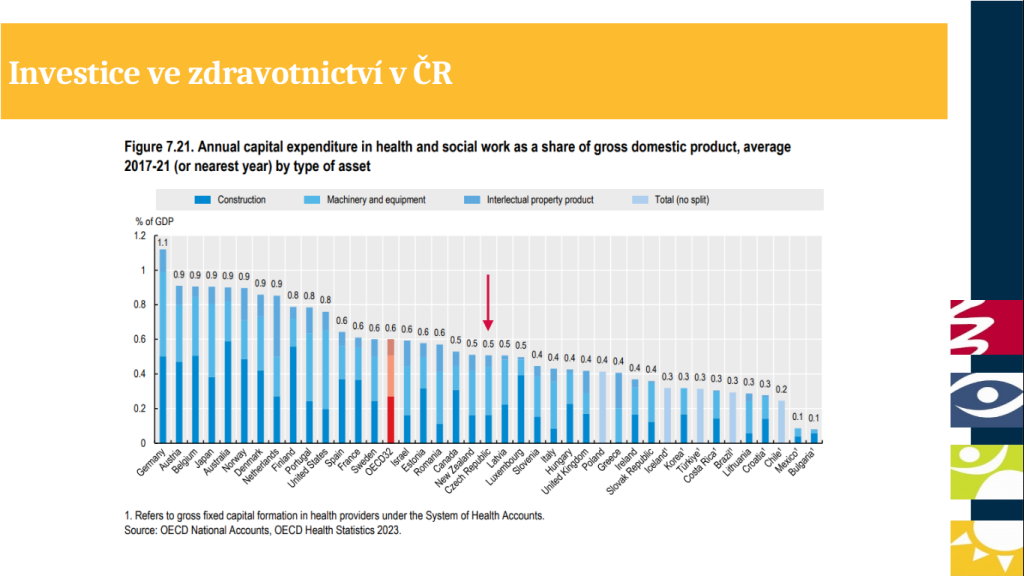
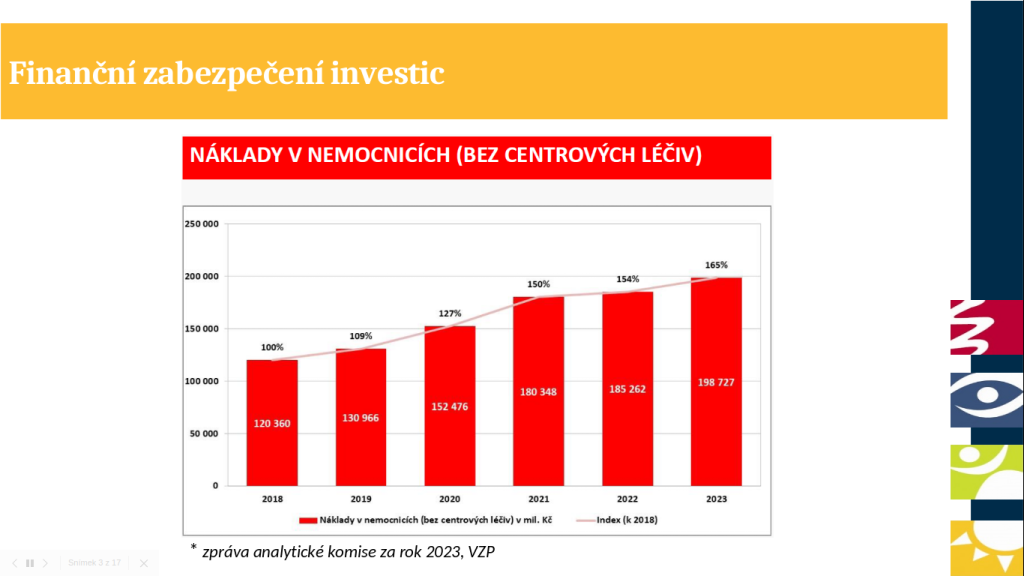
I když se Česko pohybuje v investicích do zdravotnictví pod průměrem OECD, ještě před několika lety na tom bylo ještě o hodně hůř. Zejména během pandemie se totiž objem peněz putujících do zdravotnictví zvýšil, za což mohou vedle dotací také vyšší úhrady ze zdravotního pojištění. Výsledkem je, že poskytovatelé péče mohli začít vyvíjet investiční aktivity.
„Nárůst peněz je ale tak masivní, že si říkáme, proč objem investic a vstup nových technologií není ještě větší – proč jsme stále pod průměrem OECD? Jednou z hlavních bariér je to, že v Česku máme opravdu rádi regulaci. Množství regulací, které se vztahují na průměrnou nemocnici, je opravdu masivní a regulujeme skoro každou složku její činnosti od toho, jaké přístroje si může pořídit, přes to, kolik má mít personálu, až po to, jak je hrazená a jaké má mít nasmlouvané výkony. Přitom řada regulací cílí na tu samou věc, totiž na limitaci dopadu do úhrad z veřejného zdravotního pojištění. Taková duplikace mívá rdousící efekt. Otázkou je, jestli všechny regulace opravdu potřebujeme a zda v určitých oblastech není prostor pro deregulaci,“ popisuje Tomáš Troch.
Proto je podle něj na místě některá opatření znovu zvážit. Proces deregulace už přitom nastal před dvěma lety, díky čemuž se povedlo změnit například to, jakou strukturu péče může nemocnice poskytovat. Došlo k tomu odbouráním takzvané Cobb-douglasovy produkční funkce v úhradách, která říkala, že kromě nákladnějších pacientů je třeba mít i levné, takže je nutné péči ředit. Nemocnice se v důsledku toho nemohly zaměřovat na léčbu nákladných pacientů a koncentrovat péči. Podobně se administrativně omezovalo rozhraní mezi jednodenní a akutní lůžkovou péčí, takže byly nemocnice odrazovány od poskytování jednodenní medicíny s tím, že je ekonomicky výhodnější – navzdory nulovému přínosu pro pacienta – nechat si ho několik dní na lůžku. A do třetice se upravují ambulantní paušály nemocnic tak, aby byla upřednostňována ambulantní péče před lůžkovou. Dříve totiž nemohla nemocnice navýšit objem ambulantní péče bez toho, aby byla regulována. Deregulace se dále chystá také u nukleární medicíny, kde by mělo být ustoupeno od limitace ambulantní péče.

„Jsou tu ale i další limitace, které stále platí a poskytovatelé jsou nuceni se s nimi vyrovnávat. Debatu o deregulaci nebo zmírnění regulací by bylo dobré vést například u překladů na následnou péči, kde stále nutíme poskytovatele, aby omezovali množství takto posílaných pacientů. To brání rozvoji následné péče, což je obor, který budeme z důvodu demografického vývoje v budoucnu potřebovat. Druhou takovou oblastí je regulace maximálních cen ZUM (zvlášť účtovaného materiálu – pozn. red.) v akutní lůžkové péči a do třetice je to regulace nových výkonů v Seznamu zdravotních výkonů. Často je to totiž právě obtížné zavádění nového výkonu, co inovaci blokuje,“ vypočítává Tomáš Troch.

Regulace překladů by se tak měla stát tématem i v rámci probíhajícího dohodovacího řízení. Co se týče maximálních cen ZUM, to ministerstvo každoročně určuje cenovým předpisem. Letos je maximální růst stanoven na 5,5 procenta, což je číslo, kterému předcházela složitá debata. Přitom dopad této regulace je omezený, protože fungují tržní síly a konkurence, takže se ceny obvykle pohybují pod touto hranicí. Navíc v této oblasti existují ještě další regulace – vedle maximální ceny je to maximální úhrada, metodika CZ-DRG pro výpočet relativní váhy a úhradové mechanismy pro stanovení úhrady.
Na druhou stranu stále panuje obava, že pokud by byl tento mechanizmus zrušen, vzrostly by náklady ze zdravotního pojištění, případně by se mohly začít objevovat zpětné bonusy či distorze DRG skrze umělé ceny. Naopak deregulace by mohla přinést zreálnění cen, zvýšení transparentnosti, zjednodušení vstupu nákladnějších inovací či lepší zohlednění individuálních ZUM.
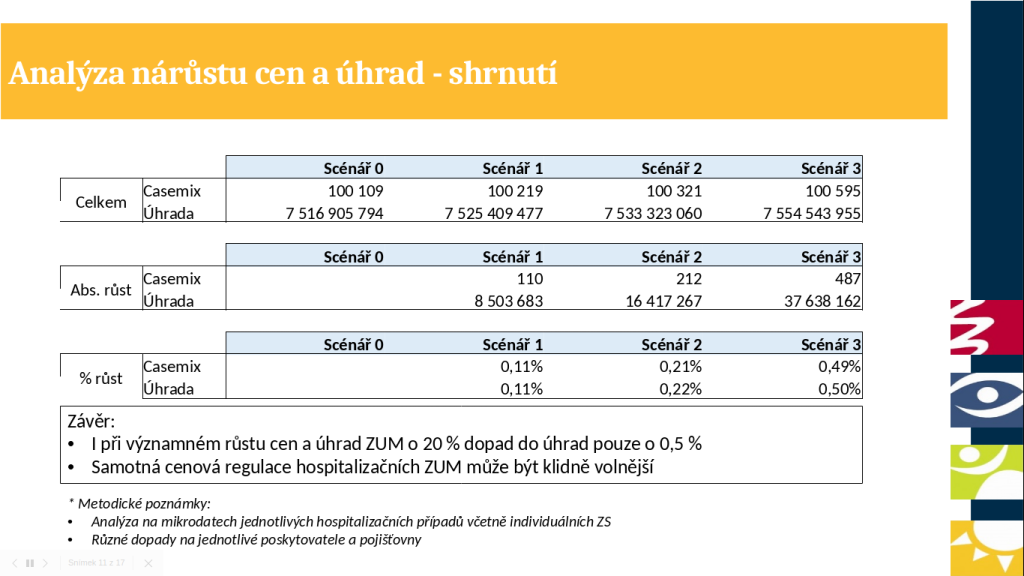
Aby ministerstvo přezkoumalo reálnost rizika, že deregulací stoupnou náklady ze zdravotního pojištění, zpracovalo citlivostní analýzu pro testování této hypotézy. Pro pilot byla vybrána oblast ortopedie, v níž je vysoký podíl ZUM (30 až 40 procent relativní váhy) a zároveň v ní funguje úhrada mimo paušál, takže jsou v ní dopady do úhrad reálné. Zvažovány přitom byly tři scénáře, kdy by byla cena a úhrada všech ZUM navýšena o 5,5, 10 či 20 procent. Ze závěrů pak vyplynulo, že i při významném růstu cen a úhrad ZUM o 20 procent by byl dopad do úhrad pouze o 0,5 procenta. Samotná cenová regulace hospitalizačních ZUM by tak klidně mohla být volnější.
„Inspirace pro ministerstvo zdravotnictví, až povede příští jednání o cenovém předpisu, tak je, že debata nemusí být tak vyhrocená,“ shrnuje Tomáš Troch.
Mohlo by vás zajímat
Zařazení nového výkonu trvá dva roky
Co se týče třetí oblasti, kde by bylo možno uvažovat o deregulaci, je dnes situace taková, že kdo chce zařadit nový výkon na seznam zdravotních výkonů, musí projít administrativním martyriem. Do registračního listu výkonu jsou nutné detailní informace o materiálech, přesném postupu, personálu či přístrojích s tím, že výstupem je počet bodů výkonu. Dále je nutno zpracovat nákladovou analýzu s odůvodněním včetně odhadu frekvence vykazování a finančních dopadů. Následuje projednání na pracovní skupině pro seznam výkonů, kde je třeba novinku obhájit před zdravotními pojišťovnami a ministerstvem, a pokud vše dobře dopadne, přichází konečně samotný legislativní proces. Celá cesta trvá v součtu rok a půl až dva roky.

„Pro neznalé odborné společnosti, které by chtěly aktualizovat své výkony, je to poměrně demotivující, protože výsledek vůbec není jistý. Výsledkem je, že všichni, kdo můžou, se proces snaží obejít a výkon zařadit do systému jinak, například skrze DRG markery. To je alternativa k seznamu výkonů, která je výrazně méně náročná, ale měla by se používat jen k přenosu některých klinických informací. Také je snaha o zařazování výkonů do číselníků zdravotních pojišťoven, kde, pokud se s příslušnou pojišťovnou dohodnete, je možné zařadit výkon skoro ze dne na den. Jenže pak je daný výkon třeba jen v číselníku jedné pojišťovny a množí se problémy s tím spojené. Poslední možnost, která je nejhorší, ale bohužel se v ČR děje poměrně četně, je, že na tvorbu nového výkonu rezignujete a novou technologii vykazujete pod starým výkonem. Zdravotní praxe pak vůbec neodpovídá tomu, co pojišťovna vidí ve vykázaných výkonech,“ popisuje Tomáš Troch.
Paradoxní je, že co se týče hospitalizačních výkonů, není většina požadavků pro zařazení na seznam výkonů vůbec třeba. Vzhledem k tomu, že je nemocniční péče hrazena systémem DRG, není vůbec nutné ani bodové ohodnocení, ani jeho podrobný popis, ani nákladová analýza.

„Dobrá zpráva je, že na ministerstvu připravujeme reformu v této oblasti a u hospitalizačních výkonů bychom chtěli proces výrazně zjednodušit. Plánujeme odbourat položky, které pro hospitalizační výkony nejsou potřeba, a celý proces zrychlit pod jeden rok, aby byl výrazně přívětivější a zrychlil se vstup inovativních výkonů,“ dodává Tomáš Troch s tím, že nově by také měl být výkon vázán na mezinárodní klasifikaci intervencí a na kategorizaci zdravotnické techniky a materiálů ÚZIS. Postupně by takto měly být kultivovány nejen výkony nové, ale i ty stávající.
Michaela Koubová
Foto: Radek Čepelák
Grafy: Ministerstvo zdravotnictví/Tomáš Troch
Vydavatelství děkuje za podporu summitu Všeobecné zdravotní pojišťovně, Zdravotní pojišťovně Ministerstva vnitra, Moravskoslezskému kraji a společnostem AKESO, EUC, Zentiva, Novartis, Roche, ALK, Abbott, AstraZeneca, Asseco Central Europe, Medicalc software a PRK Partners.










