Doby, kdy nakonec ministerstvo zdravotnictví při psaní úhradové vyhlášky přinejmenším některým nedohodnutým segmentům navýšilo víc, než se čekalo, jsou minulostí. Podle návrhu úhradové vyhlášky, který ministerstvo poslalo tento týden do připomínkového řízení, jsou jak příjmy, tak výdaje systému naplánovány na 529,7 miliardy korun, ovšem s tím, že je třeba vykrýt i deficit z letošního roku. Meziroční růst se tak průměrně pohybuje mezi nulou a třemi procenty. Pro některé poskytovatele ovšem návrh znamená, že si příští rok oproti letošku pohorší.
V rámci dohodovacího řízení uzavřely dohodu segmenty ambulantních gynekologů, stomatologie a lékárníků, což ministerstvo při psaní úhradové vyhlášky reflektovalo. Zároveň se úřad musel řídit dubnovým usnesením vlády, které mu uložilo napsat vyhlášku tak, aby bilance veřejného zdravotního pojištění byla příští rok vyrovnaná. Důvodová zpráva k návrhu vyhlášky připomíná, že na konci loňského roku měly pojišťovny zůstatky ve výši 55,2 miliardy Kč a ke konci letoška se očekávají zůstatky ve výši 44,7 miliardy, ovšem již se závazky po lhůtě splatnosti ve výši 1,4 miliardy.
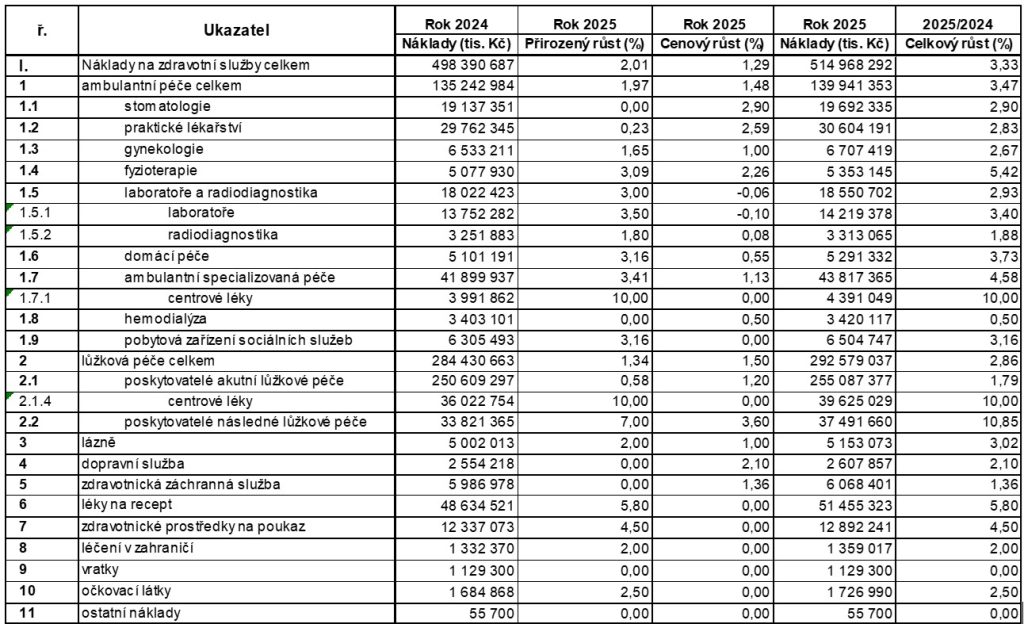
Příjmy systému veřejného zdravotního pojištění se příští rok odhadují na 529,7 miliardy Kč, což proti letošku znamená nárůst o 27,4 miliardy Kč, tedy 5,4 procenta. Výdaje by vzhledem k usnesení vlády měly být taktéž 529,7 miliardy, z toho 515 miliard má putovat na zdravotní služby (meziroční růst o 3,3 procenta čili 16,5 miliardy Kč).
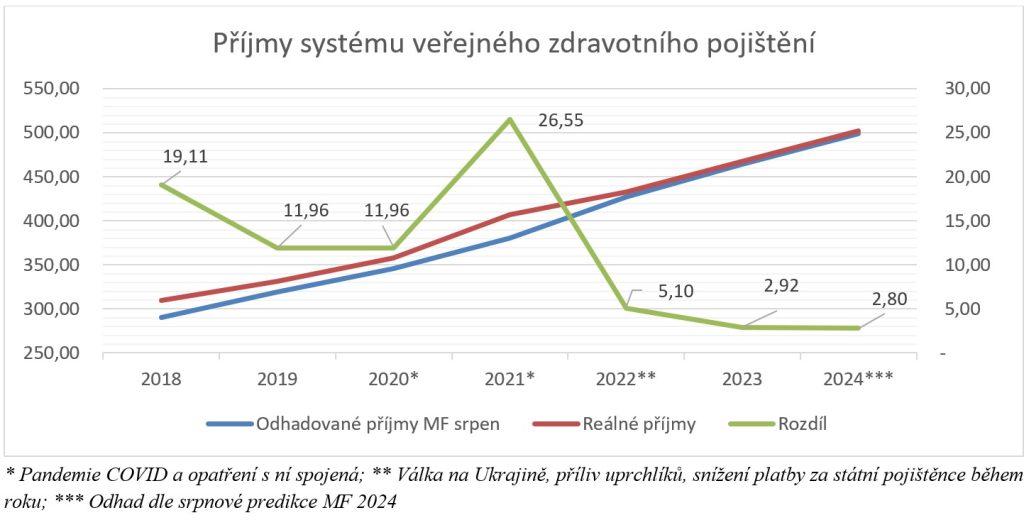
„Hlavním důvodem, proč příjmy rostou o 27,4 mld. Kč, ale náklady jen o 16,5 mld. Kč, je nutnost pokrytí deficitu financování z roku 2024, který činí cca 11 mld. Kč (včetně 3 mld. Kč od VZP na platy zdravotníků). Z růstu nákladů pak tvoří významnou část růst tzv. mandatorních nákladů, mezi které patří v užším významu náklady na centrové léky, léky na recept a zdravotnické prostředky (dohromady růst o 7,4 mld. Kč) a v širším významu pak i růsty objemu péče a změny v Seznamu výkonů (dalších 2,6 mld. Kč – dohromady pak 10 mld. Kč). Na navyšování jednotkových úhrad pro jednotlivé segmenty pak zbývá pouze 6,5 mld. Kč, což představuje průměrný růst o cca 1,3 % napříč segmenty. Úhradová vyhláška na rok 2025 je tak po mnoha letech koncipována úhradově velmi restriktivně,“ stojí v odůvodnění návrhu.
Růst úhrad je u jednotlivých segmentů stanoven v rozpětí od nula do tří procent, kdy reflektuje především dostupnost dané zdravotní služby a systémové změny. Nutno ovšem podtrhnout, že změna jednotkových úhrad může být odlišná u jednotlivých poskytovatelů nebo zdravotních pojišťoven v závislosti na struktuře poskytované péče a historické výši úhrad. Pro některé poskytovatele tak navržené znění úhradové vyhlášky může představovat i meziroční pokles úhrad.
Podobně může dojít i k tomu, že některá zdravotní pojišťovna může mít nakonec hospodaření deficitní. „Ministerstvo zdravotnictví předpokládá, že nadále bude existovat rozdíl v hospodaření mezi VZP a zaměstnaneckými zdravotními pojišťovnami, který bude ovlivněn i rozpočtením 3 miliard korun z bonifikace VZP pro lůžkovou péči v roce 2024 mezi všechny zdravotní pojišťovny v roce 2025. Tento rozdíl mezi VZP a ostatními pojišťovnami by se nicméně oproti roku 2024 neměl zvětšovat, a to z důvodu vyčerpání vlivů vedoucích k jeho vzniku (konvergence nákladů na ukrajinské pojištěnce, již významně sblížené základní sazby, minimální hodnoty bodu a další),“ konstatuje ministerstvo.
Další centralizace a podpora jednodenní péče
Co se týče nemocnic (s výjimkou centrové léčby), mělo by dle návrhu dojít k odhadovanému nárůstu o 1,2 procenta. Zároveň má ale podle MZ dojít k přirozenému poklesu objemu péče o jedno procento, a to i kvůli snižování počtu přesčasových hodin zdravotnických pracovníků, přechodu na směnný režim a s tím spojenému omezení výkonnosti nemocnic, deregulaci překladů na následnou péči nebo podpoře jednodenní péče.
I v příštím roce by měla pokračovat snaha o centralizaci vybrané péče, kdy pracoviště bez statutu centra mají u vybraných výkonů sníženou úhradu. Vzniknou nová centra pro chirurgii v oblastech jícnu, rekta a v hepato-pankreato-biliární oblasti (psali jsme např. zde), protože je ale tato oblast z hlediska centralizace nová a bude probíhat postupně, koeficient centralizace pro tuto oblast vyhláška stanovuje pouze na 0,9. Naopak tam, kde je již centralizace velmi pokročilá, je koeficient snížen na 0,6; ostatních druhů center je zachován ve výši 0,75. Pozitivní koeficient zůstává ve výši 1,05 pro všechny typy center.
Mohlo by vás zajímat
Příští rok má také dojít k zařazení nových výkonů a odborností do jednodenní péče – jde o oblast intervenční kardiologie, na které byla shoda v rámci dohodovacího řízení, a k rozšíření dojde i v oblastech ORL nebo proktologické chirurgie.
V segmentu následné péče by mělo dojít k meziročnímu navýšení úhrad o tři procenta (u hospiců a další vybrané péče má být růst ještě o něco vyšší). Přirozený růst objemu následné péče se ale odhaduje na sedm procent, což je dáno vysokou dynamikou růstu v posledních letech a zmíněnou deregulací překladů z akutní na následnou péči.
Ambulantní specialisté opět na chvostu
Stejně jako následná péče je ministerstvem preferovaný (a tedy větším růstem obdařený) segment praktických lékařů. Dospělí praktici by tak měli mít průměrný růst úhrad meziročně vyšší o 2,4 procenta, praktici pro děti a dorost o tři procenta. Růst mají všechny tři složky úhrady – kapitační platba, výkonová složka i úhrada za epizodu péče.
Novinkou je zakotvení týmové praxe, na kterém byla shoda i v rámci dohodovacího řízení. „Cílem je především podpořit tento typ praxí, které dle názoru praktických lékařů zajišťují vyšší efektivitu a dostupnost péče, podporu zkrácených úvazků, zastupitelnost lékařů prodloužením ordinačních dob a sdílení přístrojové techniky. Vzhledem k maximální stanovené velikosti týmové praxe ve výši tří úvazků lékařů maximální výše měsíční úhrady za jedno pracoviště týmové praxe činí 200 tisíc korun. Celkové roční náklady na úhradu za týmové praxe jsou odhadovány na 300 milionů korun,“ stojí v důvodové zprávě.
Na druhou stranu ministerstvo přistupuje k tomu, že limit na vyžádanou péči by měl být napříč ambulantními segmenty bez dohody snížen o pět procent. Podobně regulační limit na preskripci byl u většiny segmentů zpřísněn o pět procent, ovšem s výjimkou praktiků, kde došlo k rozvolnění preskripčních kompetencí, díky čemuž má být část preskripce převedena právě na tento segment.
Příliš růžově ovšem (stejně jako loni) úhradová vyhláška nevypadá pro segment ambulantních specialistů. Ten má mít průměrný růst zhruba o jedno procento, a to ještě za předpokladu plnění bonifikačních kritérií. „Alokované prostředky jsou přitom směřovány do výkonů a odborností s vyšším podílem práce oproti výkonům s materiálovou nebo přístrojovou složkou, což implikuje mírný pokles pro odbornosti s vysokým podílem materiálových a přístrojových nákladů,“ píše MZ. Větší růst mají mít odbornosti zaměřující se na duševní zdraví, podobně jako centra duševního zdraví, kde je plánován růst úhrad o dvě procenta.
Během dohodovacího řízení zazněly od poskytovatelů rozdílné návrhy na to, jak mají být úhrady koncipovány – zatímco Sdružení ambulantních specialistů požadovalo rozdílné hodnoty bodu tak, aby nedošlo vzhledem k bodovému ocenění v seznamu výkonů ke znevýhodnění materiálově náročnějších odborností, ČLK se zasazovala o jednotnou hodnotu bodu.
„Ministerstvo zdravotnictví zvolilo kompromisní návrh řešení, kdy zachovává stávající rozestupy mezi hodnotami bodu u jednotlivých odborností, čímž dochází k částečné diferenciaci růstu úhrad mezi odbornostmi. Dodatečná navýšení úhrad pro odbornosti (a regiony) s omezenou nebo ohroženou dostupností péče pak mohou realizovat zdravotní pojišťovny v individuálních dohodách s poskytovateli,“ stojí v návrhu vyhlášky.
Grafy: Důvodová zpráva k návrhu úhradové vyhlášky
-mk-








