Standardizace napříč republikou, větší kvalita i efektivita – to vše si největší česká zdravotní pojišťovna slibuje od novinky v podobě agregované platby, kterou teď od pololetí zavádí v porodnicích. Díky ní už porodnice nebudou motivovány k provádění zbytných, pro těhotné zatěžujících vyšetření, a naopak jim tak zbude více času na péči potřebnou. A protože se na platbě podařilo dohodnout v rámci dohodovacího řízení, budou VZP od Nového roku následovat i další zdravotní pojišťovny.
„Už v roce 2020 jsme dohodli jeden z prvních agregovaných mechanizmů, který se týkal dispenzární prenatální péče u těhotné, zejména u ambulantních gynekologů. Do úhradového mechanizmu jsme kromě odborných doporučení definujících, jak má správná péče probíhat, chtěli dostat i to, abychom odstraňovali variabilitu péče a nežádoucí motivace. Nyní představujeme nový úhradový mechanizmus, který zavádíme: agregovanou platbu za zaevidování těhotné do porodnice, tedy takzvaný check-in do porodnice ideálně v 36. či 37. týdnu, který byl dohodnut v dohodovacím řízení,“ uvádí náměstek VZP David Šmehlík.
„Nebudeme bazírovat na jednotlivých výkonech, ale ambulantní gynekolog i porodnice budou mít určitou zodpovědnost, že se budou držet doporučených postupů, a pokud tak učiní, dostanou agregát platby. To je princip, který se podle mne bude čím dál víc uplatňovat ve financování jakékoliv péče a gynekologie a porodnictví tak časem budou vzorem pro ostatní segmenty,“ říká Vladimír Dvořák, předseda České gynekologické a porodnické společnosti ČLS JEP a Sdružení soukromých gynekologů.
Již loni tak byl zaveden mechanizmus agregované platby o těhotnou u ambulantních gynekologů, v rámci kterého došlo ke sjednocení úhrad za péči o těhotné u všech zdravotních pojišťoven, nastavení pravidel vykazování a eliminaci vykazování duplicit. Zároveň tak byly úhradové mechanizmy provázány s doporučenými postupy a došlo ke zlepšení organizace péče. Za podmínky, že byla těhotná u poskytovatele registrována, byla platba za péči v prvním trimestru nastavena na 1 576 Kč, ve druhém trimestru na 2 626 Kč a ve třetím trimestru na 3 677 Kč.
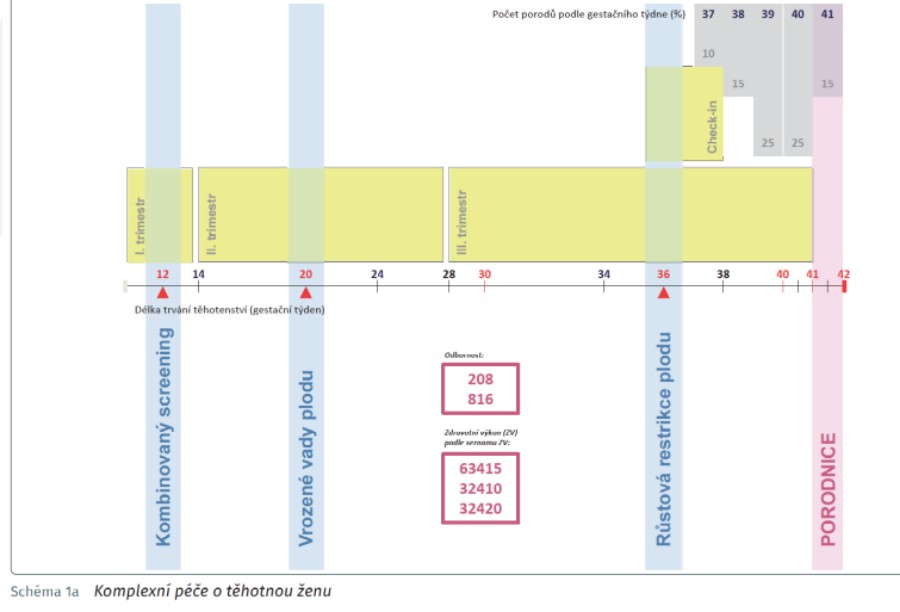
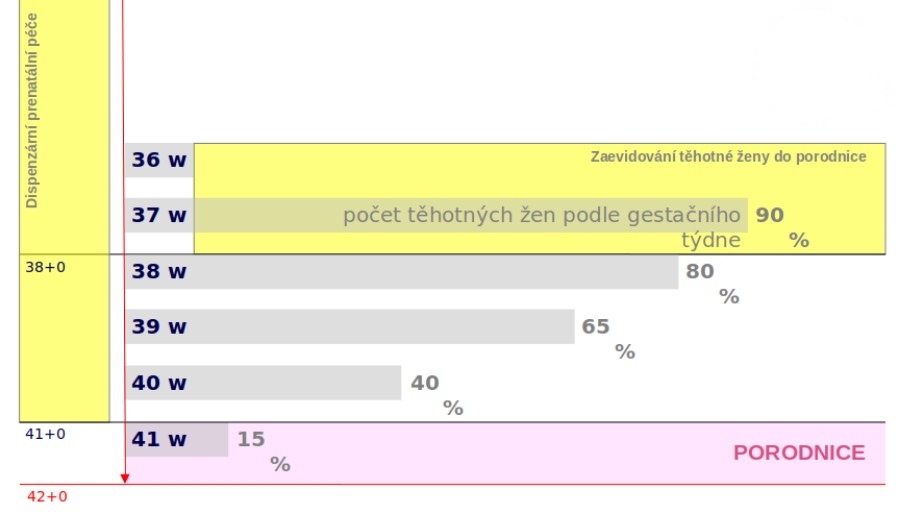
Nyní na tento krok navazuje další část. „Po první části těhotenství, které probíhá ve vztahu registrujícího gynekologa a maminky, jsme ve vazbě na porod definovali, že optimálně ve 36. či 37. týdnu se bude těhotná registrovat k porodu. Vybere si tedy svou porodnici, kde proběhne seznámení s prostředím, co všechno ji očekává a hlavně skórování rizika, tedy rozdělení těhotných na ty, co mají nižší riziko, a na ty, s nimiž se musí pracovat více. Stanoví se také strategie porodu. Nejedná se ale o to, že by ambulantní gynekolog rodičku předával – jde o propojení ambulantního gynekologa a porodnice. Během třetí části pak vybraná porodnice provádí prostřednictvím nové agregované platby definovaná vyšetření a postupy,“ načrtává David Šmehlík. Ten ovšem zároveň zdůrazňuje, že agregovaná platba se týká nerizikových rodiček s fyziologickým těhotenstvím – pro rizikové rodičky se nic oproti současnosti nemění.
Celkové náklady se navýší o několik desítek milionů
Úhrada agregované platby v roce 2022 byla stanovena na 1 894 Kč, což při 110 tisících porodech znamená celkový náklad systému ve výši 208 milionů korun. To je zhruba o několika desítek milionů více oproti dosavadnímu stavu, což znamená, že by na novém systému nemělo žádné zařízení tratit. Tento systém úhrad nahradí dosavadní výkonový systém, který mnohdy vedl k tomu, že byly ženy zatěžovány zbytnými vyšetřeními.

„Je to opatření k omezení plýtvání, tedy například toho, že byla žena někde zaregistrována ve 14. týdnu a při fyziologickém těhotenství byla nucena k opakovaným návštěvám, které nevedly k efektu,“ doplňuje David Šmehlík.
„Uvedu dva extrémy, které se vyskytují doteď. Jeden je, že žena chodí ke svému registrujícímu gynekologovi celou graviditu, a druhý, že do porodnice chodí téměř všechny ženy od 36. týdne gravidity. Nevýhodou prvního systému je, že dáma přijde do úplně nového prostředí, a to třeba v noci. Mladý sloužící lékař o ní nic neví, neví o jejích rizicích, musí všechno sepisovat a provést potřebnou administrativu. Je tak vystaven stresu a dáma v některých případech riziku. Nevýhodou druhého postupu, kdy žena chodí do porodnice i k registrujícímu lékaři, je určitý diskomfort. V regionech, kde by se zrušilo pravidlo, že musí každý týden do porodnice chodit, by ale začalo být dodržování doporučeného postupu ekonomicky nevýhodné – v regionech, kde by se žena chodila jen zaevidovat, z toho porodnice nic nemají. Teď by porodnice měly vědět, kdo u nich bude rodit, budou stratifikovat riziko a budou vědět, co mají čekat. Návštěv bude méně, takže žena bude spokojenější, a přitom nikdo neprodělá,“ popisuje nový přístup Vladimír Dvořák.
Mohlo by vás zajímat
Vedoucí lékař Centra fetální medicíny FN Olomouc Marek Ľubušký doplňuje, že podle nové metodiky organizace poskytování péče o těhotnou ženu v ČR, která bude publikována v časopise Gynekologie a porodnictví, již není standardní součástí kardiotokografický non-stres test. Důvodem je to, že neexistují důkazy o efektivitě jeho screeningového provádění ani jednotný metodický postup pro jeho interpretaci.
Spolupráce nemocniční a ambulantní sféry
Důležité ale je, že přihlášení do porodnice probíhá komplementárně s péčí u ambulantního gynekologa. „Po celou dobu dispenzární prenatální péči zajišťuje ve většině případů registrující gynekolog, a to až do 41. týdne. Zavedením nové služby, která by ze strany nemocnice měla být komplementární k registrujícímu gynekologovi, dochází ke zvýšení kvality péče a nahrazení dosavadní aktivity efektivitou – a to nejen z hlediska ekonomického, ale i organizačního, medicínského i forenzního,“ poukazuje Marek Ľubušký.
„V řadě specializací stále existuje určitá nevraživost mezi ambulantní a nemocniční sférou. My jsme se snažili navodit mezi nemocniční složkou a ambulantními specialisty dobrou spolupráci a dnešní výstup je dokladem toho, že to funguje,“ poukazuje předseda výboru Sdružení nemocničních gynekologů a porodníků Radovan Vlk.
A jaký by měl být cíl nyní zaváděné změny? „Jde o standardizaci péče, takže by měla být zajištěna stejná kvalita péče ve všech regionech. Za druhé chceme, aby doporučené postupy, které definuje odborná společnost, byly v praxi aplikovány, a aby bariérou nebyl úhradový efekt. Zaplatíme tedy ageregovanou platbu za podmínky, že budou dodržovány medicínské postupy, všem porodnicím. Péče tak bude ještě kvalitnější, protože budeme motivovat k poskytování doporučené péče, a zároveň potlačíme vyšetření, která v danou chvíli nejsou potřeba dělat,“ shrnuje David Šmehlík.
„Tím, že zavádíme standard vycházející z doporučených postupů, zvyšujeme efektivitu i kvalitu zdravotní péče,“ uzavírá ředitel VZP Zdeněk Kabátek.
Michaela Koubová










