S nárůstem úhrad napříč segmenty v průměru o šest procent přichází návrh úhradové vyhlášky pro příští rok, který poslalo ministerstvo zdravotnictví do připomínkového řízení. Pro celý systém se přitom počítá se záporným saldem minus 8,3 miliardy, ovšem nerovnoměrně rozloženým. Zatímco největší VZP by neměla mít žádný problém, zaměstnanecké pojišťovny jsou na tom hůře – a dvěma z nich ke konci příštího roku nezůstane na fondech prakticky nic.
„Ministerstvo zdravotnictví na základě analýzy disponibilních příjmů a potřeb jednotlivých segmentů stanovilo průměrný růst úhrad pro segmenty o 6 procent, čímž došlo i k valorizaci uzavřených dohod dle valorizační doložky obsažené v dohodách. Pro segmenty následné lůžkové péče, praktického lékařství a stomatologie, ve kterých je zhoršená dostupnost služeb, byl růst stanoven na 8 procent, a pro segmenty domácí paliativní péče a ošetřovatelské péče v sociálních službách, které poskytují služby na pomezí sociální a zdravotní péče, byl z důvodu vládních priorit stanoven růst na 16 procent. Nad rámec toho je třeba počítat s dodatečným růstem objemu poskytovaných služeb, obzvláště lůžkové elektivní péče, screeningů, preventivních prohlídek a jednodenní péče. V oblasti elektivní péče nemocnic bude hrát roli zavedený systém CZ-DRG, který nelimitovaně umožňuje nemocnicím dohánět odloženou elektivní péči a kde pro rok 2024 došlo k vyčlenění dodatečné péče mimo paušální úhradu,“ uvádí se v odůvodnění návrhu úhradové vyhlášky pro příští rok.
Z letošního dohodovacího řízení vzešly čtyři dohody (gynekologové, lékárníci, hemodialýza a zdravotnická dopravní služba), čtyři nedohody (praktici, ambulantní specialisté, domácí péče a radiodiagnostika) a sedm dohod parciálních mezi poskytovateli a VZP (akutní a následná lůžková péče, lázně, stomatologie, laboratoře, fyzioterapie a záchranka). Segmenty, které dohodu uzavřely, se přitom domluvily na nárůstu o cca pět procent, nakonec ale dostanou, stejně jako ostatní odbornosti, procent šest. Co se pak týče parciálních dohod, kde byla domluva na osmiprocentním růstu, k těm ministerstvo zdravotnictví při tvorbě vyhlášky přihlíželo.
Navýšení o šest procent je dáno srpnovou makroekonomickou predikcí ministerstva financí, která odhaduje příjmy zdravotních pojišťoven v roce 2024 na 499,5 mld. Kč, což je o pět miliard Kč více než predikce z letošního dubna. Oproti roku 2023 se tak očekává zvýšení příjmů systému o cca 31,7 miliardy Kč.
Prioritami při tvorbě úhradové vyhlášky pro příští rok přitom byla podpora kvalitních a dostupných služeb, zejména primární péče včetně stomatologie a také péče o děti, růst odpovídající finančním možnostem systému, prosazování úhradových mechanismů motivujících ke zvyšování efektivity služeb včetně podpory jednodenní, domácí a sociálně-zdravotní péče, částečné zjednodušení úhradových mechanismů, lepší ocenění péče po standardní pracovní době na pohotovostech a urgentních příjmech a také podpora paliativní péče.
Mohlo by vás zajímat
K novým mandatorním nebo reformním nákladům patří podpora stomatologie na základě výstupů poradní skupiny MZ ve výši 750 milionů Kč, kompenzace pro lékárny z důvodu přiřazení části obchodní přirážky distributorům léčivých přípravků v hodnotě 255 milionů, 350 milionů na podporu péče o děti, 500 milionů na sociálně-zdravotní služby či 180 milionů na lékařské pohotovostní služby.
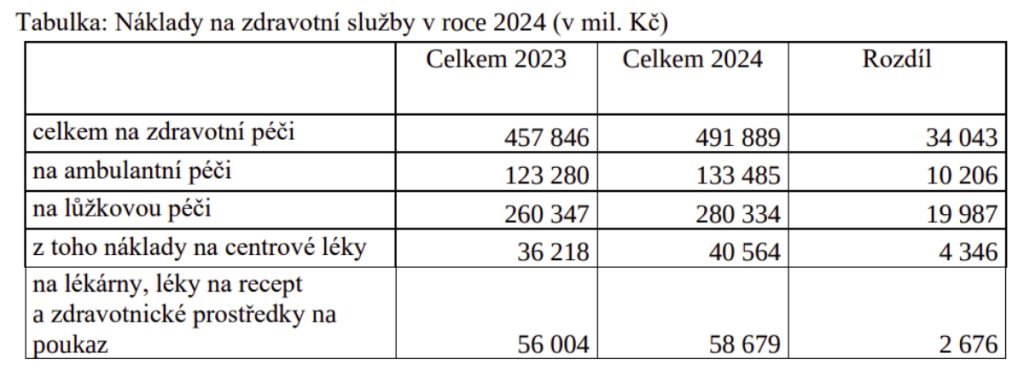
Všechny náklady na zdravotní služby jsou pro rok 2024 odhadovány na 491,9 miliard Kč, což znamená meziroční růst ve výši cca 34 miliard Kč, tedy 7,4 procenta. Po přičtení ostatních nákladů v podobě provozních fondů či fondů prevence se celkové náklady systému vyšplhají na 507,8 miliardy Kč. Celkové saldo roku 2024 všech zdravotních pojišťoven se tak očekává záporné, a to v celkové výši minus 8,3 miliardy Kč. Toto záporné saldo je ovšem mezi jednotlivými pojišťovnami rozloženo nerovnoměrně – u VZP se očekává saldo ve výši minus 1,7 mld. Kč, u zaměstnaneckých zdravotních pojišťoven minus 6,6 mld. Kč, přičemž u dvou z těchto pojišťoven dojde ke konci příštího roku ke snížení zůstatků na fondech na minimální hodnoty.
Vysoce specializovaná péče se bude dále centralizovat
Co se týče akutní lůžkové péče, znění připravované vyhlášky primárně vychází z vyhlášky letošní s několika podstatnými změnami. Celkový růst úhrad pro segment poskytovatelů akutní lůžkové péče (s výjimkou centrové léčby) je odhadován na 6,3 procenta a u segmentu následné péče se jedná o 8 procent. Polovina tohoto růstu je určena pro navýšení objemu mezd a platů.
Oproti referenčnímu období přitom dochází k vyčlenění další péče z paušální úhrady, kdy mezi nejdůležitější vyčleněné patří DRG skupiny patří odstranění hltanových mandlí, chirurgické výkony na žaludku, artroskopie a psychiatrická péče v souvislosti s intoxikací.
„Významné změny se dotýkají minimálních základních sazeb pro paušální úhradu. Jednak došlo ke zjednodušení tří stupňů minimálních základních sazeb, kde nejvyšší sazba je stanovena pro všechny fakultní a velké krajské nemocnice, střední sazba je stanovena pro ostatní nemocnice, které zajišťují urgentní příjem, a nejnižší sazba je stanovena pro ostatní nemocnice. Nad rámec minimální základní sazby je dále u nejnižší a střední základní sazby stanoveno dodatečné sbližování sazeb „zdola“ z důvodu omezení disparity mezi efektivní základní sazbou v paušální úhradě a ve vyčleněné úhradě, která v roce 2022 byla v průměru nižší o 9 % u nemocnic se střední sazbou a o 25% nižší u nemocnic s nejnižší sazbou, a tento rozdíl by se díky sbližování sazeb u vyčleněných bází dále navyšoval,“ uvádí k paušálům odůvodnění návrhu s tím, že růst úhrad je stanoven na 15,6% oproti referenčnímu období, což v průměru znamená růst o 7% oproti roku 2023.
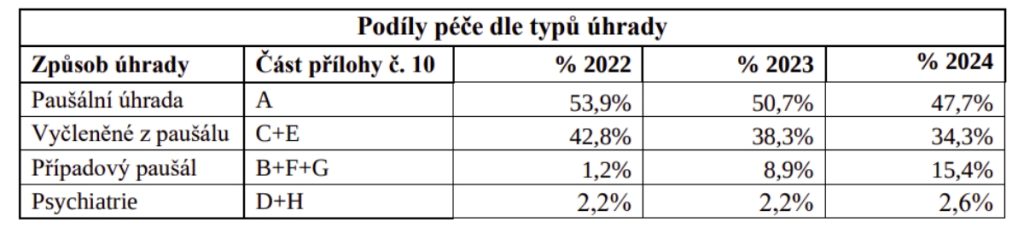
U úhrady vyčleněné z paušálu je nejvýznamnější změnou oproti roku 2023 jednak vyčlenění významného podílu péče z této kategorie do případového paušálu, jednak použití koeficientů centralizace i pro vybrané DRG skupiny z kategorie vyčleněných bází.
„Vybrané CZ-DRG skupiny mají přiřazena centra vysoce specializované péče, ve kterých by se tato péče měla provádět pro zajištění náležitého kvalitativního standardu. V případě, že tuto specializovanou péči poskytne a vykáže poskytovatel bez příslušného statutu centra, je na úhradu aplikován penalizační koeficient centralizace, který úhradu snižuje o 25 procent. Cílem tohoto opatření je specializovanou péči koncentrovat do příslušných center. Naopak, pokud tuto péči poskytne poskytovatel s příslušným centrem, je úhrada navýšena o 5 procent jako podpora kvality péče v centrech excelence. Z koeficientu centralizace jsou vyjmuty případy neodkladné lůžkové péče definované vykázáním LPS, ZZS nebo péče na urgentním příjmu, za které tedy „necentrový“ poskytovatel nebude penalizován,“ doplňuje odůvodnění s tím, že v nadcházejících letech se penalizace bude dále navyšovat, případně dojde k podpoře odsmlouvání této péče od poskytovatelů bez center nebo k úpravě Klasifikace CZ-DRG v podobném duchu.
Odměna ERN center i nový způsob hrazení urgentů
Řady změn dočká také hrazení akutní psychiatrické péče, kde do úhrady formou případového paušálu byla nově zařazena péče ve vazbě na intoxikace. Důvodem je to, že u nemocnic, které zajišťují tuto péči, byl rozdíl až 40 procent v základní sazbě u péče v paušální úhradě a u péče hrazené případovým paušálem, což se mohlo odrazit při selekci pacientů. Vedle toho dochází ke zpřísnění koeficientu plnění standardu psychiatrické péče a úpravy doznal také koeficient transformace, který nově zohledňuje celkový postup transformace u poskytovatele, relativní náročnost této transformace a tvorbu nových služeb duševního zdraví.
Další, kdo pocítí novinky v úhradách, jsou urgentní příjmy. Ty budou nově hrazeny kombinovanou třísložkovou úhradou složenou z paušální složky, která je diferencována dle typu urgentního příjmu, dále nelimitované úhrady za péči spojenou s příjezdem zdravotnické záchranné služby a pak z limitované výkonové úhrady za péči na urgentním příjmu. Třísložkový model by měl lépe odpovídat heterogenním nákladům jednotlivých pracovišť urgentních příjmů, které by při čistě paušální úhradě nebyly zohledněny.
Nově je také ve vyhlášce zařazena úhrada evropských referenčních sítí pro vzácná onemocnění (ERN), které mají zvýšené náklady spojené s péčí a diagnostikou pacientů se vzácným onemocněním. Úhrada je stanovena jako kombinovaná paušálně-výkonová s výkonovou složkou navázanou na unikátního pacienta s vykázaným ORPHA kódem.
Nová kapitační platba pro sdružené praxe
V segmentu praktiků sice oproti minulým letům nedošlo k dohodě, přesto ale ministerstvo stanovilo průměrný růst úhrad na 8 procent, tedy o dvě procenta více než u ostatních segmentů, a to kvůli potřebě zlepšit dostupnost péče. U praktických lékařů pro děti a dorost navíc dojde k dodatečnému navýšení skrze nové bonifikační výkony za péči o děti.
Nově také dochází k rozšíření základních druhů kapitačních plateb o nový, nejvyšší typ v podobě sazby pro sdružené praxe. Ty musí mít alespoň 1,5 lékařského úvazku a zajistit zastupitelnost a kontinuální dostupnost péče po celý rok. Mezi fakultativní bonifikační kritéria pak budou patřit rozšířené ordinační hodiny, vyšší počet registrovaných pojištěnců, přítomnost administrativního pracovníka a elektronická komunikace a objednávání.
Podrobně se návrhu a reakcím poskytovatelů i plátců budeme věnovat v nadcházejících vydáních ZD.
Michaela Koubová