Onkologická pracoviště a onkologové jsou dnes přetížení, cesty jak jim ulevit, přitom existují. Pomohla by standardizace cesty pacienta systémem a vytvoření sítě, která tuto cestu aktivně koordinuje, ale také odstranění přetrvávající povinnosti doživotní dispenzarizace onkologických pacientů. Ve své přednášce o plánu následné onkologické péče to na Evropské onkologické konferenci Zdravotnického deníku řekl ředitel Masarykova onkologického ústavu Marek Svoboda.
Jedním ze současných trendů v onkologii, o kterém na Evropské onkologické konferenci hovořilo hned několik řečníků, je i podle Marka Svobody to, že narůstá komplexita a míra multioborové péče o onkologicky nemocné, v tuzemsku se přitom očekává, že koordinační roli pro organizaci onkologické péče bude zastávat onkolog. „Což v systému s minimálním elektronickým sdílením dat a neexistencí standardů pro parametrizaci onkologické dokumentace klade značné nároky na administrativu,“ upozornil Svoboda, který připomněl, že narůstají také požadavky na konziliární činnost pro nově diagnostikované pacienty.

Zároveň se v poslední době stupňují nároky pacientů a jejich příbuzných na informovanost o plánu onkologické léčby a na druhý názor. A také i dnes přetrvává povinnost „doživotní dispenzarizace“ pacientů s onkologickým onemocněním – a to včetně přednádorových stavů. „Tato povinnost přitom již v dnešní době vůbec není opodstatněná. A pevně doufám, že se nám vyhláška o dispenzarizaci podaří někdy změnit, ta změna ale musí být trochu systematicky provedená,“ uvedl Svoboda.
„A toto všechno se děje v kontextu, kdy narůstá vyléčitelnost jednotlivých onkologických onemocnění a výrazně narůstá i prevalence, o tři procenta ročně,“ upozornil Svoboda. Narůstají tedy jak počty přeživších onkologicky nemocných, tak také pacientů s chronickým onemocněním v kontinuální onkologické péči. „A ti vyžadují péči onkologů mnohem více,“ uvedl Svoboda. A dodal, že počet nově přijímaných onkologických pacientů je dnes rozhodně mnohem větší než počet pacientů, které onkologové předávají do dispenzární péče u praktických lékařů a orgánových specialistů.

Svoboda také připomněl, že zároveň existuje požadavek Evropského plánu boje proti rakovině, aby jednotlivé země měly takovou kapacitu onkologické sítě, v rámci které je možné nabídnout péči v komplexních onkologických centrech (KOC) minimálně 90 procentům indikovaných případů. „Některé mezinárodní akreditace navíc požadují, aby každý nový onkologický pacient prošel multioborovým týmem. Realita je přitom někde kolem šedesáti procent,“ komentoval Svoboda současnou situaci.
Síť, která aktivně koordinuje cestu pacienta
Všechny zmíněné faktory vedou podle Svobody k tomu, že jsou onkologická pracoviště a onkologové přetížení. Řešení podle něj nicméně existují. „Dá se s tím dělat to, že standardizujeme cestu pacienta systémem poskytovatelů zdravotních služeb. V řadě případů se to i děje, snažily se o to například klinické doporučené postupy,“ uvedl Svoboda.

Ke zlepšení situace by podle ředitele Masarykova onkologického ústavu vedlo i vytvoření datového standardu pro zprávu o provedené onkologické péči a standardu pro plán péče o pacienty po ukončení kurativní onkologické léčby. „Ten bychom mohli následně sdílet s praktickými lékaři nebo orgánovými specialisty,“ poznamenal Svoboda.
Pozitivní vliv by podle Svobody mělo také větší zapojení praktických lékařů a orgánových specialistů do péče o onkologické pacienty po ukončení akutní fáze onkologické léčby, větší decentralizace a urychlení elektronizace a digitalizace zdravotnictví.

Cílem, který si vzal za svůj i Masarykův onkologický ústav, kterému Marek Svoboda šéfuje, by mělo být vytvoření sítě, která aktivně koordinuje cestu pacienta napříč regionem a poskytuje stabilní a vysoce kvalitní péči, včetně přístupu ke klinickým studiím, inovativním metodám a lékům. „V této komplexní síti budeme sdílet informační systémy nebo data, budeme organizovat strukturu spolupráce, včetně praktických lékařů a orgánových specialistů, budeme implementovat jednotné klinické protokoly, budeme využívat multidisciplinární posuzující týmy pro onkologické diagnózy a budeme spolupracovat také v oblasti vzdělávání a klinického výzkumu,“ popsal Svoboda, jak si představuje ideální síť komplexní onkologické péče.
Jasně stanovené role a zodpovědnost
Aktuálním tématem dnešní doby je podle Svobody také plánování a organizace onkologické dispenzarizace. „Toto téma bychom si chtěli v České onkologické společnosti (Marek Svoboda je členem výboru této společnosti – pozn. red.) společně probrat a dojít k nějakému konsenzu,“ uvedl Svoboda. Standardní délka onkologické dispenzarizace by podle něj měla být 5 až 10 let, není-li k jejímu dalšímu prodloužení nebo celoživotnímu sledování nějaký jiný důvod.

Pro kurativně léčené pacienty by měl být po ukončení akutní fáze onkologické léčby vypracován plán péče, který by měl pokrývat všechny oblasti péče o onkologické přeživší. „Vlastní onkologická dispenzarizace pak může probíhat jak v ambulanci onkologa, tak i orgánového specialisty nebo lékaře primární péče, a to v závislosti na riziku pacienta. K tomu existují evidence-based nástroje, kterými to lze učinit,“ vysvětlil Svoboda.

Obsahem plánu péče o onkologické přeživší, který by pacienty provázel systémem by podle ředitele Masarykova onkologického ústavu ideálně měli být základní informace o typu a rozsahu nádorového onemocnění, o provedené onkologické léčbě, o plánu vyšetření, o tom, zda bylo nebo má být provedeno lékařské genetické poradenství, o předpokládaném riziku výskytu chronických nebo pozdních nežádoucích účinků protinádorové léčby, o tom, zda existují požadavky na primární a sekundární onkologickou prevenci. Plán by měl obsahovat i kontakty na pracoviště, kde může být provedena primární fáze léčby nebo její dílčí fáze a kontakty na podpůrné skupiny a pacientské organizace. „A v neposlední řadě v takovém plánu musí být také jednoznačně stanovena také zodpovědnost, za co která odbornost nese odpovědnost,“ uvedl Svoboda.
Na praktických lékařích by podle Svobody měla být péče, která se věnuje prevenci, jako jsou screeningové programy, na specialistech může být sdílená péče s onkologem, případně i sledování geneticky podmíněných nádorů, které by mělo být celoživotní. Pacienty je podle ředitele Masarykova onkologického ústavu v rámci péče důležité rozdělit podle míry rizika na nízké, střední a vysoké. Zmíněné rozdělení ukazuje následující schéma:
Mohlo by vás zajímat
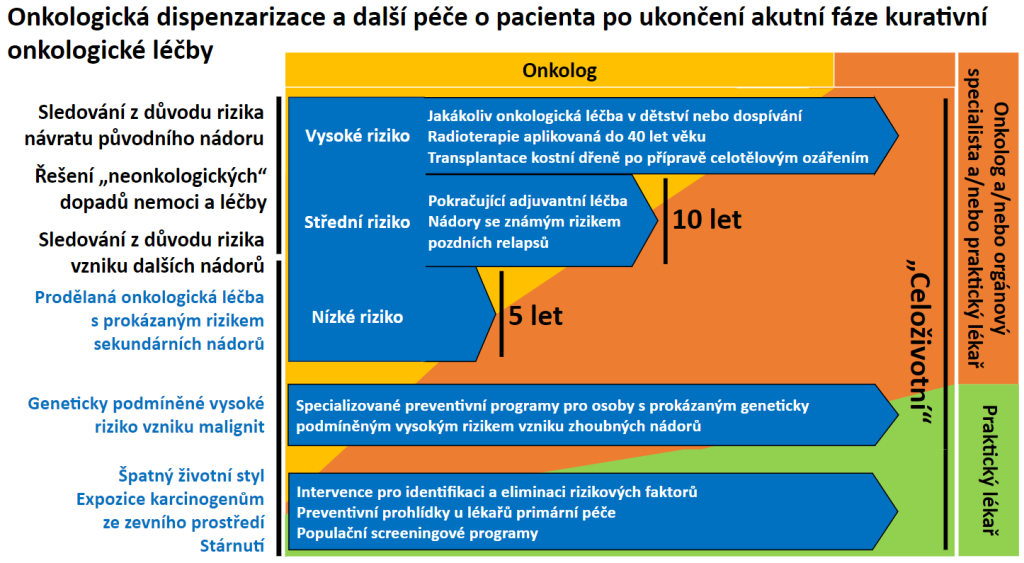
Toto rozdělení by určovalo, jak dlouho by měl být pacient dispenzarizován. „A po této době by prostě dostal razítko: zdravý/zdravá, už nepotřebuje onkologickou dispenzarizaci,“ uzavřel Svoboda.
Jakub Němec
Foto: Radek Čepelák
Zdravotnický deník děkuje za laskavou podporu akce společnostem Novartis, Eli Lilly, MSD, AKESO, EUC a Tiscali Media. Generálním partnerem konference byla Všeobecná zdravotní pojišťovna.













